Хроническая сердечная недостаточность в пожилом и старческом возрасте
Сердечная недостаточность – патологическое состояние, при котором сердце не способно справляться с тем объемом крови, который нужен организму. Сердце работает, как и прежде, по максимуму, но не способно обеспечить кровью все органы.
Сердечная недостаточность у пожилых людей – что это?
Это острое или хроническое нарушение деятельности сердца у пожилого человека. СН влечет за собой недостаточное кровоснабжение органов и тканей. Первопричина такого состояния – ухудшение способностей сердца к полноценному наполнению и опорожнению из-за повреждений миокарда. Это частая проблема для пожилого возраста.
- Хроническая недостаточность развивается долгое время и характеризуется следующими симптомами: утомляемостью, одышкой, отеками, понижением физической активности и т. д.
- Острую сердечную недостаточность вызывают токсины, травмы, сердечные болезни. Если не обращать внимание, такое состояние может привести к смерти.
Сердечная недостаточность у пожилых – обычно симптом других сердечных заболеваний: ишемической болезни, гипертензии, инфаркта и т. д. СН не возникает сама по себе.
Также, по словам специалистов пансионата «Дача» в Мурино, на развитие сердечной недостаточности в пожилом возрасте могут повлиять другие факторы: понижение кровоснабжения головного мозга, склероз, снижение объема легких, перемены в кровообращении, уменьшение ударного объема сердца. Все эти недуги вам помогут своевременно выявить в пансионате в Лен. обл. для пожилых людей.
Причины развития сердечной недостаточности
Причины могут быть разными:
- Порок сердца – врожденный или приобретенный;
- Опухоли;
- Ишемия;
- Кардиосклероз;
- Хроническая стенокардия;
- Инфекционные заболевания;
- Хронический бронхит;
- Сахарный диабет;
- Ревматизм;
- Гормональные нарушения;
- Нервное перенапряжение;
- Физические перегрузки;
- Стресс;
- Нарушения кровообращения;
- Анемия;
- Аритмия;
- Проблемы щитовидной железы;
- Тахикардия;
- Чрезмерное употребление лекарственных средств, прием неподходящих препаратов;
- Недостаточный или избыточный вес;
- Нездоровое питание;
- Вредные привычки.
Виды сердечной недостаточности у пожилых
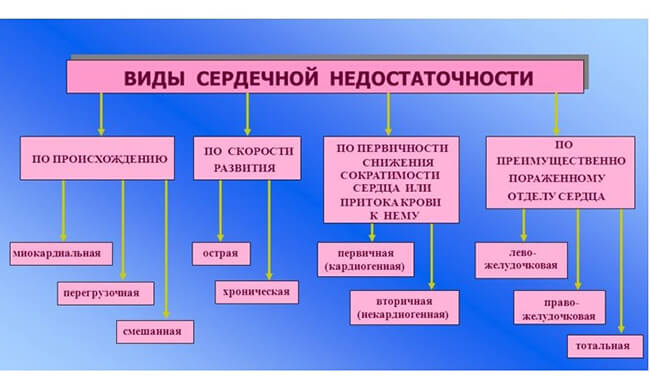
Помимо деления на хроническую и острую, сердечную недостаточность можно классифицировать по другим критериям.
Хроническая недостаточность подразделяется на 4 класса:
- 1 класс: у человека нет жалоб на плохое состояние, но признаки сердечной патологии уже присутствуют. Диагноз ставят после анализов и исследования. Проверяют сердечную работу с нагрузками на организм и без них.
- 2 класс: проявляются усталость, затрудненное дыхание, утомляемость от любого, даже простого занятия.
- З класс: характеризуется сильным сердцебиением, одышкой, усталостью из-за простых физических действий. Жалоб нет в состоянии отдыха.
- 4 класс: ощущается постоянный дискомфорт, даже в ситуации покоя. При любой нагрузке пациенту становится хуже.
По локализации сердечную недостаточность делят на:
- Левожелудочковую. Кровь застаивается в малом круге, в большой круг попадает ее недостаточное количество.
- Правожелудочковую. Кровь застаивается в большом круге, ее количество понижается в малом.
- Бивентикулярную. Это одновременная патология в обоих желудочках.
По гемодинамике различают:
- Гипокинетическую недостаточность. Сердце выделяет недостаточный объем крови, что влечет за собой шок.
- Застойную недостаточность. Венозная кровь будет застаиваться в большом круге, из-за чего отекают легкие, конечности, возникает астма.
По провоцирующим факторам сердечную недостаточность можно поделить на:
- Перегрузочную. Сердце испытывает избыточную нагрузку, из-за чего нарушается естественный кровоток.
- Миокардиальную. Стенки сердца поражаются, нарушаются систолическая и диастолическая функции сердца.
- Смешанную. Одновременное сочетание разных факторов.
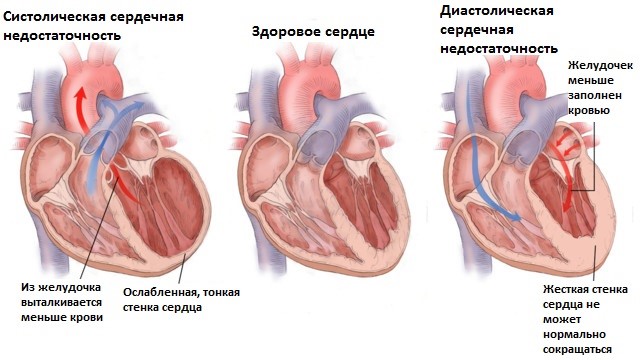
Симптоматика
На сердечную недостаточность указывают следующие симптомы:
- Надрывный кашель. Могут быть мокрота и сгустки крови;
- Затрудненное дыхание по различным причинам, одышка;
- Проблемы со сном;
- Бледная кожа с синеватым тоном – это возникает из-за недостаточного кровообращения;
- Отечность – организм не справляется с выводом жидкости;
- Хроническая усталость, невозможность трудиться и жить в привычном здоровом ритме;
- Нервное напряжение, раздражительность, дурное настроение;
- Проблемы с деятельностью мозга;
- Путаное сознание, рассеянность, плохая память;
- Перемены в питании: отказ от части продуктов, снижение аппетита;
- Тошнота и рвота;
- Нарушение почечной работы;
- Непроизвольное мочеиспускание;
- Ощущение тяжести в грудине.
Диагностика сердечной недостаточности

Диагностировать СН может специалист после осмотра. Для этого он проводит подробный опрос, выявляет симптомы болезни, предлагает нагрузочные тесты. Пожилой пациент сдает анализы мочи.
Назначают различные процедуры для подробного исследования:
- Эхокардиографию (ЭхоКГ) с допплерографией. Процедура помогает выявить причины развития патологии.
- Радиоизотопную вентрикулографию. Позволяет оценить возможность желудочков сокращаться и их вместимость.
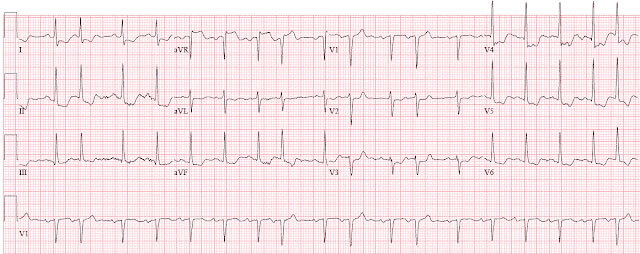
- Электрокардиографию (ЭКГ). Она поможет обнаружить аритмию, гипертрофию, признаки плохого кровоснабжения миокарда.
- Рентген. С помощью него можно обнаружить кровяной застой в малом круге и увеличение правых сердечных отделов.
- Гормональное исследование. С помощью него можно выделить клетки миокарда. При обнаружении отклонений от нормы можно диагностировать тяжелую стадию болезни.
Диагностику сердечной недостаточности рекомендуется проводить людям в группе риска даже в случае отсутствия симптомов СН. Так как СН развивается на фоне определенных болезней, ее своевременная диагностика в самом зачатке позволит начать скорое лечение и улучшить качество жизни пациента. С недостаточностью всегда наблюдаются сопутствующие проблемы, которые также нужно качественно лечить.
Лечение
Первая помощь

Острая СН может приводить к сердечным приступам. Неотложная помощь поможет избежать тяжелых осложнений. В качестве первой помощи можно сделать следующее:
- В первую очередь вызвать бригаду скорой помощи.
- Обеспечить доступ кислорода: открыть окна, освободить от тесной одежды.
- Посадить больного в полусидячую позу. Нельзя полностью укладывать человека – может усилиться отек легких.
- Беспрерывно проверять артериальное давление.
- Положить под язык нитроглицерин. Прием других лекарств до приезда скорой запрещается.
- При остановке сердца провести искусственный массаж.
При сердечном приступе помощь должна быть быстрой и эффективной: каждая минута на счету. Показан полный покой. Своевременно оказанная помощь способна спасти пожилому человеку жизнь.
Медикаменты
Прием медикаментов – главный метод в борьбе с сердечной недостаточностью. Лекарственные препараты для каждого пациента индивидуально подбирает лечащий доктор.
Для лечения сердечной недостаточности пожилым чаще всего назначают:
- Препараты для расширения сосудов. Они усиливают кровоток, что улучшает состояние органов.
- Средства, активирующие обменные процессы. Это лекарства с магнием и калием. Также могут выписать Рибоксин и Карнитин.
- Диуретики. Чаще выписывают Торасемид и Гидрохлортиазид. Они помогают выводить соли из организма, понижать давление, активировать процессы, которые помогут нормализовать кровообращение.
- Мочегонные препараты. Назначают при повышенной отечности. Могут выписать Урегит, Гидрохлортиазид.
- Гликозиды. Лекарства растительного происхождения. Помогают ускорить сердечный ритм. Чаще назначают Дигоксин.
- Препараты, стабилизирующие уровень ангиотензина. Чаще выписывают Лизиноприл или Каптоприл.
Для назначения препаратов и дозировок учитывают индивидуальную ситуацию человека: его общее состояние, степень развития болезни, вероятность появления факторов, угрожающих жизни. В лечении рекомендованы минимальные дозировки, которые увеличивают при необходимости.
Питание и режим

При сердечной недостаточности важно соблюдать определенные принципы лечебного питания.
В рационе должны быть:
- Жидкость – 1,5 литра в сутки;
- Жиры в рационе – 50-70 г. в день;
- Углеводы – 300-400 г. в день (80-90 г. в виде кондитерских изделий или сахара);
- Продукты, богатые калием. Полезно есть морскую капусту, изюм, курагу;
- Продукты, вызывающие щелочную реакцию: хлеб грубого помола, молоко, капуста, свекла, бананы.
Рекомендована диета No 10, в случае 2 и 3 степени нарушения кровообращения назначают диету 10а.
В пожилом возрасте важно соблюдать следующие правила питания:
- Пища должна быть богатой белками и витаминами и легкоусвояемой.
- Ограничить содержание поваренной соли. Она задерживает жидкость в теле, что увеличивает нагрузки на сердце и приводит к отекам. Здоровая норма соли – 1-3 г. в сутки. При тяжелой стадии болезни соль полностью исключают из рациона.
- При ожирении калорийность питания должна быть ограничена до 1900-2500 ккал. Необходимо исключить из рациона жареные, жирные блюда и кондитерские изделия с кремом.
- При потере массы тела рекомендуется пятиразовое калорийное питание.
Народная медицина

Традиционное лечение в пожилом возрасте можно сочетать со средствами народной медицины. Перед применением того или иного народного рецепта нужно проконсультироваться с врачом. С недостаточностью и сопутствующими проблемами справляются следующие народные рецепты.
- Полынь содержит тауремзин, который улучшает кровообращение, положительно влияет на сердечно-сосудистую, нервную и дыхательную системы. Для лечения назначают отвар полыни лекарственной. Сухую траву (30 г.) залить 2 стаканами воды и кипятить на небольшом огне 15 минут. Немного остудить. Принимать 3 раза в день по 150 мл. за один прием.
- Успокаивающий сбор. Поможет уменьшить нагрузки на сердце и справиться с некоторыми симптомами. Для приготовления смешать мяту перечную, мелиссу, валериану лекарственную (3:4:3). Столовую ложку сбора нужно запарить в кипятке (300 мл.), настаивать в течение 20 минут. Отфильтровать, принимать утром и перед сном по 0,5 стакана.
- Калиновый отвар. Одну столовую ложку калины размять до появления сока, залить одним стаканом кипятка, добавить пару чайных ложек. Настаивать отвар в течение часа, затем принимать дважды в день по 0,5 ст. Курс лечения – 1 месяц.
- Отвар из боярышника. Полезное средство при сердечных болях. 500 грамм зрелых плодов промыть и залить одним литром кипятка. Кипятить 20 минут на небольшом огне. Процедить, прибавить по 2/3 стакана сахара и меда. Все тщательно смешать. Принимать по 2 ст. л. каждый день перед едой. Средство нужно хранить в прохладном месте.
- Отвар из горицвета. Пару столовых ложек сушеного горицвета залить стаканом кипятка, переложить в термос, настаивать два часа. Процедить и пить по 50 мл. 3 раза в день две недели.
Общие рекомендации для пожилого человека, больного СН
- Обеспечить правильное питание. Низкокалорийная и здоровая диета поможет эффективно бороться с ранним старением, это полезно для людей пожилого возраста. Рацион должен быть богат овощами и фруктами.
- За час до еды полезно выпивать стакан воды, отвара шиповника или сока, а на ночь – стакан кефира.
- Уменьшить до минимума количество соли, сахар лучше заменить медом.
- Употреблять витамины.
- Употреблять продукты с легкоусвояемым кальцием: сыр, молоко, кисломолочные.
- Продукты должны подвергаться качественной кулинарной обработке.
- Еда не должна быть очень горячей или холодной.
- Вместо снотворных, вызывающих привыкание, лучше пить теплое молоко, травяные отвары, «Валокордин». Они более полезны для пожилого возраста.
- Контролировать прием лекарственных средств, так как пожилой человек может забыть их принять.
Профилактика

Если болезнь оставить без внимания, она может привести к негативным последствиям: болям в сердце, развитию инфекций, кровотечениям в легких, астме, печеночной недостаточности и т. д. Худший итог – летальный исход.
По этой причине необходимо не только лечить сердечную недостаточность в самом начале, но и подумать о профилактике.
Для людей пожилого возраста необходимо предупреждать развитие болезней, которые ведут к СН и факторов, влияющих на ее появление. Если симптомы уже проявились, нужно предпринять средства, которые будут мешать прогрессированию болезни у людей пожилого возраста.
В качестве профилактических мер рекомендованы следующие:
- Поддержание здорового питания: ограничить прием вредных продуктов, жиров, сахара;
- Контроль массы тела;
- Регулярные прогулки и лечебная гимнастика. Умеренные физические нагрузки;
- Пониженное употребление соли;
- Отказ от вредных привычек;
- Прием назначенных врачом лекарств;
- Регулярное обследование у кардиолога;
- Применение подходящих народных средств.
Используя эту информацию, вы сможете защитить близкого пожилого человека от развития сердечной недостаточности или обеспечить ему качественное лечение.
Видео: Что такое сердечная недостаточность?
Источник
Увеличение частоты хронической сердечной недостаточности (ХСН) с возрастом обусловлено рядом существенных факторов: несомненным ростом в современном мире ишемической болезни сердца (ИБС), артериальной гипертензии (АГ) – особенно при их нередком сочетании; определенными успехами в лечении острых и хронических форм ИБС и АГ, что способствовало хронизации этих заболеваний, увеличением продолжительности жизни подобных пациентов с развитием декомпенсации кровообращения; склерозом и атрофией миокарда, нарастанием процессов атеросклероза не только магистральных артерий, но и атеросклероза, гиалиноза мелких и мельчайших артерий, артериол [1]. Следует рассмотреть вопросы, связанные с изменением функций сердечно-сосудистой системы, реакцией стареющего организма на медикаментозные воздействия.
Изменения функций и структуры сердца и сосудов с возрастом:
- Снижение симпатической реактивности способствует изменению реакции сердца на нагрузку.
- Сосудистое сопротивление по мере снижения эластичности сосудов повышается, что увеличивает работу миокарда и повышает потребление им кислорода (сердечный выброс (СВ) в состоянии покоя с возрастом снижается, к 70 годам он на 25% меньше, чем в 20 лет; урежается частота сердечных сокращений (ЧСС), снижается ударный объем (УО); уменьшается пик ЧСС на нагрузку, минутный объем (МО)).
- Увеличивается продолжительность сокращений левого желудочка (ЛЖ).
- Изменения коллагеновой ткани приводят к увеличению пассивной жесткости сердца, т. е. снижению податливости (утолщение стенок ЛЖ), наблюдается очаговый фиброз, изменения ткани клапанов; их кальцификация способствует гемодинамическим сдвигам [2].
Аортальный клапан более изменен, чем митральный, кальцификация клапанов обнаруживается не менее чем у 1/3 лиц старше 70 лет. Чаще отмечаются склеротический аортальный стеноз и митральная недостаточность. Фиброз и микрокальцификация элементов проводящей системы усиливаются. Утолщение и фиброз увеличивают ригидность сосудов, что проявляется в росте общего периферического сопротивления сосудов (ОПСС). Среди лиц старше 65 лет в 30% случаев отмечены осложнения от лекарственной терапии. Лекарственные средства, действующие на сердечно-сосудистую систему, являются причиной 31,3% осложнений. Побочные реакции при приеме лекарств у пожилых возникают заметно чаще и носят более тяжелый характер. Передозировка диуретиков может приводить к опасным осложнениям (так же, как и гликозидов).
У пожилых следует назначать, по возможности, меньшее число лекарств в минимальной дозе с простым режимом их приема. Следует также учитывать, что продолжительный постельный режим и неподвижность имеют нередко неблагоприятный лечебный и психологический эффект.
При назначении лекарственной терапии в пожилом и старческом возрасте следует учитывать следующее:
- клинически значимого изменения способности к абсорбции лекарственных средств не происходит;
- общий объем воды в организме пожилых снижен, при введении водорастворимого препарата его концентрация повышается, при использовании жирорастворимого препарата — снижается;
- повышенная биодоступность обусловлена снижением метаболизма при первом пассаже;
- функция почек с возрастом ухудшается, уменьшается элиминация лекарства (особенно препаратов с низким терапевтическим индексом, дигоксина и др.);
- выраженность и продолжительность действия лекарства зависят не только от фармакокинетических изменений, но и от того, как оно модифицируется;
- тяжелые побочные реакции у пожилых чаще возникают при использовании следующих пяти групп лекарств: сердечные гликозиды, диуретики, гипотензивные средства, антиаритмики, антикоагулянты;
- могут отмечаться дегидратация, психические расстройства, гипонатриемия, гипокалиемия, церебральные и тромботические осложнения, ортостатическая гипотензия;
- следует назначать как можно меньше лекарств в минимальной дозировке на короткое время с простым способом их приема и режима;
- следует выявлять и по возможности устранять причины сердечной недостаточности (СН), улучшать насосную функцию сердца, корригировать задержку воды и солей;
- важно использовать диуретики, вазодилататоры и ингибиторы ангиотензинпревращающего фермента (иАПФ), антагонисты рецепторов альдостерона (АРАII);
- следует избегать довольно быстро наступающей передозировки диуретиков, сердечных гликозидов, седативных средств;
- повышение АД требует адекватного лечения;
- необходимо ограничить потребление соли (<5 г/сут) [3].
Особенности действия лекарственных препаратов у пожилых, а также основные причины этих особенностей представлены в таблице 1.
Три правила назначения лекарств больным преклонного возраста:
- начинать лечение с небольших доз (½ обычной дозы);
- медленно повышать дозировку;
- следить за возможным появлением побочного действия.
Причинами обострений ХСН у пожилых могут быть преходящая болевая и безболевая ишемия миокарда, атипичный инфаркт миокарда, нарушения сердечного ритма (пароксизмальная и тахиаритмическая формы мерцания предсердий, желудочковые аритмии высоких градаций по Лауну, синдром слабости синусового узла — СССУ и др.).
Имеют значение также многочисленные негативные экстракардиальные воздействия — тромбоэмболия легочной артерии, острые инфекции, почечная и дыхательная недостаточность, некорригируемая АГ и др. [4]. Необходимо учитывать несоблюдение больными режима и схемы лечения, злоупотребление алкоголем, физические и эмоциональные перегрузки, бесконтрольный прием препаратов (антиаритмики, β-адреноблокаторы (БАБ), антагонисты кальция (АК), кортикостероиды, нестероидные противовоспалительные препараты (НПВП), диуретики, вазодилататоры, гипотензивные средства и др.).
Сложность диагностики и лечения ХСН у пожилых обусловлена наличием полиорганной недостаточности, более частыми осложнениями, включая нарушения сердечного ритма, полиморбидностью, в т. ч. сочетанием с сахарным диабетом 2-го типа, дисциркуляторной энцефалопатией, бронхообструктивными заболеваниями.
Следует отметить так называемую хроническую ЛЖ-недостаточность с явлениями начинающегося отека легких. Эти состояния рецидивирующей кардиальной астмы могут самостоятельно прекращаться, а иногда требуют ургентной помощи.
СН у пожилых вызывает несомненные диагностические затруднения, требует индивидуального лечения и двигательной реабилитации.
К особенностям лечения можно отнести:
- раннее назначение диуретиков — с начальных стадий СН;
- использование периферических вазодилататоров, преимущественно нитратов, иАПФ, АК;
- назначение сердечных гликозидов по определенным показаниям и в соответствующих старческому возрасту дозах;
- по возможности достаточно активная двигательная реабилитация.
Следует учитывать, что имеются препараты, не рекомендуемые к назначению при ХСН у пожилых: НПВП, кортикостероиды, антиаритмические препараты I класса (хинидин, дизопирамид, диэтиламинопропионил-этоксикарбониламино-фенотиазин и др.).
Фармакокинетика у пожилых имеет ряд особенностей:
- усиление всасывания сублингвальных форм из-за гипосаливации и ксеростомии;
- замедление всасывания накожных мазей, лекарственных средств из пластырей из-за снижения резорбтивных свойств кожи;
- удлинение периода полувыведения для энтеральных форм из-за снижения активности печеночных ферментов;
- большая выраженность гемодинамических реакций при введении лекарственного препарата.
Нередко возникает необходимость лечения основного и сопутствующего заболевания с учетом частой полиморбидности. Необходимо иметь в виду частое развитие побочных реакций при медикаментозном лечении. У пожилых пациентов с ХСН следует учитывать уменьшение приверженности к лечению, нередко за счет снижения памяти и/или интеллекта.
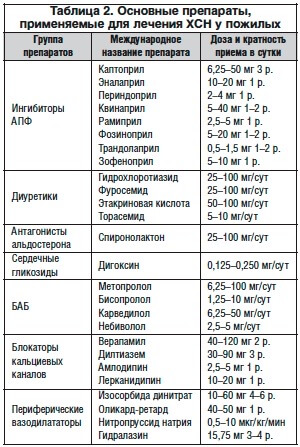
В таблице 2 приведены основные препараты, применяемые для лечения ХСН у пожилых. При использовании мочегонных препаратов необходимо учитывать: проявления клеточной дегидратации; перераспределение электролитов между клеткой и окружающей средой с тенденцией к гипокалиемии; своеобразие возрастной нейроэндокринной регуляции; возрастные особенности обмена воды и электролитов.
Диуретики назначаются в меньшей дозе, по возможности короткими курсами, с обязательным контролем и коррекцией электролитного профиля и кислотно-основного состояния организма, соблюдением водно-солевого режима соответственно стадии XCH.
При ХСН I–II функционального класса (ФК) суточное потребление жидкости — не более 1500 мл, поваренной соли — 5–3 г; при ХСН II–III ФК — жидкости 1000–1200 мл, поваренной соли — 3-2-1,5 г, при ХСН IV ФК — жидкости 900–700 мл, поваренной соли — 1,5–1 г.
Последовательность применения диуретиков у гериартрических больных с ХСН:
обычно начинают с использования гидрохлоротиазида, затем назначают триамтерен со спиронолактоном и, наконец, петлевые диуретики (фуросемид, торасемид, этакриновая кислота) [5].
Чрезмерная диуретическая терапия у больных старческого возраста может способствовать гипокалиемии и снижению сердечного выброса, уменьшению почечного кровотока и фильтрации с наступлением азотемии (табл. 3).
Использование диуретиков в геронтологической практике требует знания возможных побочных эффектов и частых противопоказаний при их назначении. Общая тенденция гериатрической фармакологии — к более низким дозам диуретиков.
Фармакокинетика сердечных гликозидов у пожилых имеет свои особенности:
- увеличение всасывания в кишечнике вследствие ослабления перистальтики и склонности к запорам;
- увеличение содержания активной свободной фракции в плазме крови вследствие возрастной альбуминемии и уменьшения количества воды в организме;
- замедление выведения гликозидов почками и их биотрансформации в печени (это относится преимущественно к дигоксину).
Эти особенности при одинаковой дозе препарата обеспечивают концентрацию сердечных гликозидов в плазме крови у пожилых в 1,5–2 раза более высокую, чем у лиц среднего возраста. В гериатрической практике следует использовать уменьшенные в 1,5–2 раза дозы сердечных гликозидов.
Особенности фармакодинамики сердечных гликозидов в старческом возрасте:
- повышение чувствительности и снижение толерантности миокарда к сердечным гликозидам;
- более выраженный аритмогенный эффект и большая рефрактерность к препаратам.
Возрастные особенности фармакокинетики и фармакодинамики определяют быстроту наступления гликозидной интоксикации.
Сердечные гликозиды (дигоксин) в гериатрической практике назначают при ХСН только по строгим показаниям. Это — тахиаритмическая форма фибрилляции предсердий, трепетание предсердий или пароксизмы наджелудочковой тахикардии.
В обычных, неургентных случаях насыщение сердечными гликозидами проводят медленно (в течение 6–7 дней). Ежедневно вводят фиксированную суточную дозу препарата в 2 приема. Подобный темп введения способствует предотвращению аритмогенного действия препаратов.
Терапевтический эффект у гериатрических больных сопровождают следующие явления:
- положительная динамика общего состояния и самочувствия больного (уменьшение одышки, исчезновение приступов удушья, увеличение диуреза, уменьшение застойных явлений в легких, уменьшение печени, отеков);
- урежение сердечных сокращений до 60–80 уд./мин;
- положительная реакция на индивидуальную физическую нагрузку.
У лиц старческого возраста появляются симптомы гликозидной интоксикации: нарушения функции сердца, ЖКТ и нервной системы. Могут отмечаться повышенная утомляемость, бессонница, головокружение, спутанность сознания, «дигиталисный делирий», синкопальное состояние и окрашенность окружающего в желтый или зеленый цвет.
Факторами риска гликозидной интоксикации в старческом возрасте являются гипоксия, дистрофия миокарда, дилатация полостей, а также нередкое взаимодействие сердечных гликозидов с другими препаратами: диуретики, кортикостероиды, хинидин, верапамил, амиодарон, трициклические антидепрессанты.
Лечение гликозидной интоксикации у лиц старческого возраста требует использования калия и магния аспарагината, инозина, фосфокреатина, триметазидина и др., коррекции возможных психоневрологических нарушений.
К особенностям фармакотерапии ИБС у пожилых относятся следующие:
- для купирования и профилактики приступов стенокардии приоритетной формой является спрей;
- курсовая терапия — ретардированные формы одно-двукратного приема (изосорбида динитрат, И-5-М);
- необходимо учитывать приверженность больного к определенному нитрату.
Ретардированная форма изосорбида динитрата эффективна у пожилых — доза от 120–180 мг/сут, наибольшей динамике подвергается болевая, а не безболевая ишемия миокарда. Противопоказаниями к назначению нитратов являются выраженная артериальная гипотензия, глаукома, кровоизлияние в мозг, повышенное внутричерепное давление. Пролонгированные препараты нитроглицерина (изосорбида динитрат) реже вызывают головную боль. Использование мононитратов — оликарда, изосорбида мононитрата — дает меньшую толерантность и больший гемодинамический эффект (по данным нашей клиники) [6].
Прямые вазодилататоры (нитроглицерин и его дериваты, изосорбида динитрат, мононитраты и др.) достаточно широко используются в лечении острой (отек легких, кардиогенный шок и др.) СН, а также при болевых формах и других безболевых вариантах хронической ИБС у пожилых, сочетающихся с ХСН. Применение обозначенных препаратов позволяет добиться антиангинального эффекта за счет уменьшения ишемии миокарда.
Собственные данные указывают на кардиопротективный эффект мононитратов (изосорбида мононитрат и др.) при ХСН. При их назначении с другими кардиотропными препаратами (иАПФ, АРАII и др.) было выявлено значимое улучшение основных гемодинамических параметров при лечении ХСН у пожилых.
иАПФ широко используются в терапии ХСН у больных пожилого возраста. Они потеснили в гериатрической практике сердечные гликозиды и периферические вазодилататоры. К числу возможных побочных эффектов иАПФ относятся кожная сыпь, сухой кашель, потеря вкусовых ощущений, гломерулопатия (протеинурия), артериальная гипотензия. При назначении иАПФ пожилым требуется исключение предшествующей почечной патологии (диффузный гломерулонефрит, пиелонефрит) в стадии ХПН, тщательное титрование дозы препарата для предотвращения неуправляемой артериальной гипотензии. У пожилых с ХСН целесообразно использование ингибиторов АПФ с отчетливым длительным пролонгированным действием, не вызывающих гипотензию первой дозы. К таковым относятся периндоприл — доза 2–4 мг/сут, квинаприл — 2,5–5 мг/сут.
При назначении иАПФ у пожилых с ХСН следует учитывать: верифицированную СН, отсутствие противопоказаний к использованию иАПФ; особую осторожность необходимо соблюдать при ХСН IV ФК по NYНA, повышении уровня креатинина свыше 200 ммоль/л, симптомах генерализованного атеросклероза. Лечение следует начинать с минимальных доз: каптоприл — 6,25 мг 3 р./сут, эналаприл — 2,5 мг 2 р./сут, квинаприл — 2, 5 мг 2 р./сут, периндоприл — 2 мг 1 р./сут, зофеноприл — 7,5 мг 2 р./сут.
В лечении ХСН у пожилых используются и БАБ. Учитывается прежде всего антитахикардиальное действие препарата, его влияние на подавление нейрогуморальных факторов СН.
Побочные эффекты БАБ связаны прежде всего с их способностью вызывать синусовую брадикардию, замедление синоаурикулярной, атриовентрикулярной и, в меньшей степени, внутрижелудочковой проводимости, определенное снижение насосной функции сердца, артериальную гипотензию, бронхоспазм.
Препаратами выбора являются кардиоселективные БАБ — метопролол, бисопролол, карведилол, небиволол и др. Разовая доза метопролола не должна превышать 12,5–25 мг, суточная — 75–100 мг. Противопоказаниями к назначению БАБ являются резкая брадикардия и гипотензия, СССУ, атриовентрикулярные блокады, бронхиальная астма.
Использование антагонистов кальция (АК) у пожилых особенно показано при сочетании ХСН с АГ, в т. ч. с изолированной систолической артериальной гипертензией (ИСАГ). Несомненные преимущества имеют медленно действующие пролонгированные АК — амлодипин, фелодипин, дилтиазем, лерканидипин. Побочные эффекты при использовании АК у пожилых проявляются головной болью, отеками нижних конечностей, замедлением синоатриальной и атриовентрикулярной проводимости, синусовой тахикардией. АК противопоказаны при выраженной артериальной гипотензии, больным с синоаурикулярными и атриовентрикулярными блокадами, выраженной ХСН III–IV ФК.
При отсутствии противопоказаний больные с ХСН II–III ФК и систолической дисфункцией ЛЖ должны практически пожизненно получать иАПФ с доказанной эффективностью и один из БАБ, используемых в лечении ХСН (бисопролол, карведилол, метопролол и небиволол).
При лечении пожилых больных с ХСН III–IV ФК используется комбинация из четырех препаратов: иАПФ, БАБ, диуретик, спиронолактон. При наличии фибрилляции предсердий в сочетании с ХСН — непрямые антикоагулянты.
Специального лечения требуют жизнеопасные аритмии у пожилых с ХСН. К ним относятся пароксизмальные тахикардии, полная AV-блокада, дисфункция синусового узла с асистолией более 3–5 с, частые пароксизмы фибрилляции предсердий, желудочковые экстрасистолии высоких градаций по Лауну и др. При неэффективности медикаментозного лечения жизнеопасных аритмий возможно хирургическое лечение — деструкция (аблация) пучка Гиса, временная и постоянная электростимуляция сердца, имплантация кардиовертера-дефибриллятора.
Обоснованно использование цитопротективного препарата триметазидина при хронической ИБС у пожилых с ХСН. Противоишемический, антиангинальный и метаболический эффекты триметазидина подтверждены в рандомизированных контролируемых исследованиях; наблюдается аддитивный эффект, что особенно важно при лечении СН у пожилых [7].
Источник
