Границы относительной тупости сердца при инфаркте миокарда
При определении границ относительной тупости сердца вначале устанавливают правую границу, затем левую, а потом верхнюю.
Для выявления правой границы относительной тупости сердца по правой срединно-ключичной линии устанавливают верхнюю границу абсолютной тупости печени (или нижнюю границу легкого), которая в норме находится в VI межреберье (рис. 39, а). После этого, поднявшись вверх до IV межреберья (чтобы уйти от печеночной тупости, маскирующей сердечную тупость), палец-плессиметр располагают параллельно искомой границе и передвигают по направлению к сердцу по IV межреберному промежутку (рис. 39, б). Изменение перкуторного звука от ясного легочного до притупленного укажет на достижение границы относительной тупости сердца. Необходимо заметить, что палец-плессиметр каждый раз следует передвигать на небольшое расстояние, чтобы не пропустить границы сердечной тупости. Первое появление притупления указывает на то, что внутренний край пальца перешагнул через границу и находится уже в пределах расположения сердца. Правую границу отмечают по наружному краю пальца, обращенному к ясному перкуторному звуку. Она образуется правым предсердием и в норме располагается в IV межреберье, на 1 —1,5 см выступая за пределы правого края грудины.
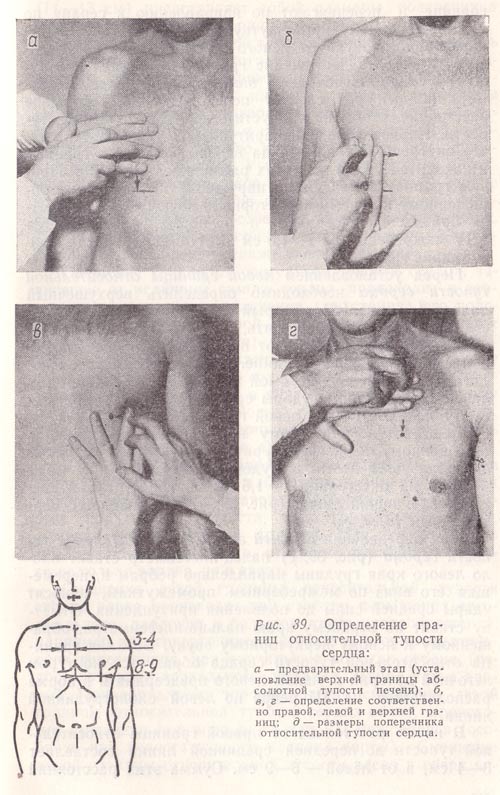
Рис. 39. Определение границ относительной тупости сердца:
а — предварительный этап (установление верхней границы абсолютной тупости печени);
б, в, г — определение соответственно правой, левой и верхней границ;
д — размеры поперечника относительной тупости сердца.
Перед установлением левой границы относительной тупости сердца необходимо определить верхушечный толчок (см. рис. 38), который служит ориентиром. Если его не удается обнаружить, перкуссию производят в V межреберье начиная от передней подмышечной линии в направлении к грудине. Палец-плессиметр располагают параллельно искомой границе и, перемещая его, наносят перкуторные удары средней силы до появления притупления. Отметку левой границы относительной тупости ставят по наружному краю пальца-плессиметра, обращенному к ясному перкуторному звуку. В норме она образуется левым желудочком, находится в V межреберье на расстоянии 1—1,5 см кнутри от левой срединно-ключичной линии (рис. 39, в) и совпадает с верхушечным толчком.
При определении верхней границы относительной тупости сердца (рис. 39, г) палец-плессиметр ставят около левого края грудины параллельно ребрам и, перемещая его вниз по межреберным промежуткам, наносят удары средней силы до появления притупления. Отметку ставят по верхнему краю пальца-плессиметра, обращенному к ясному перкуторному звуку. Верхняя граница относительной тупости сердца образуется контуром легочной артерии и ушком левого предсердия и в норме располагается на III ребре по левой окологрудинной линии.
В норме расстояние от правой границы относительной тупости до передней срединной линии составляет 3—4 см, а от левой – 8—9 см. Сумма этих расстояний (11—13 см) представляет собой размеры поперечника относительной тупости сердца (рис. 39, д).
Границы относительной тупости сердца могут зависеть от ряда факторов как экстракардиального, так и кардиального характера. Например, у лиц астенического телосложения вследствие низкого стояния диафрагмы сердце принимает более вертикальное положение (висячее «капельное» сердце) и границы относительной тупости его уменьшаются. Это же наблюдается при опущении внутренних органов. У гиперстеников в силу обратных причин (более высокое стояние диафрагмы) сердце принимает горизонтальное положение и границы относительной тупости его, особенно левая, увеличиваются. При беременности, метеоризме, асците границы относительной тупости сердца также увеличиваются.
Смещение границ относительной тупости сердца, зависящее от величины самого сердца, происходит в первую очередь за счет увеличения (дилятация) его полостей и лишь в некоторой степени обусловливается утолщением (гипертрофия) миокарда. Это может происходить во всех направлениях. Однако значительному расширению сердца и его полостей вперед мешает сопротивление грудной стенки, а вниз — диафрагмы. Поэтому расширение сердца возможно главным образом кзади, кверху и в стороны. Но перкуссией обнаруживается лишь расширение сердца вправо, вверх и влево.
Увеличение правой границы относительной тупости сердца наиболее часто наблюдается при расширении правого желудочка и правого предсердия, что встречается при недостаточности трехстворчатого клапана, сужении устья легочной артерии. При стенозе левого предсердно-желудочкового отверстия граница смещается не только вправо, но и вверх.
Смещение левой границы относительной тупости сердца влево происходит при стойком повышении артериального давления в большом круге кровообращения, например при гипертонической болезни и симптоматических гипертониях, при аортальных пороках сердца (недостаточность аортального клапана, стеноз устья аорты). При аортальных пороках, кроме смещения левой границы относительной тупости сердца влево, происходит смещение ее и вниз до VI или VII межреберья (особенно при недостаточности клапана аорты). Смещение левой границы относительной тупости влево и вверх наблюдается при недостаточности двухстворчатого клапана.

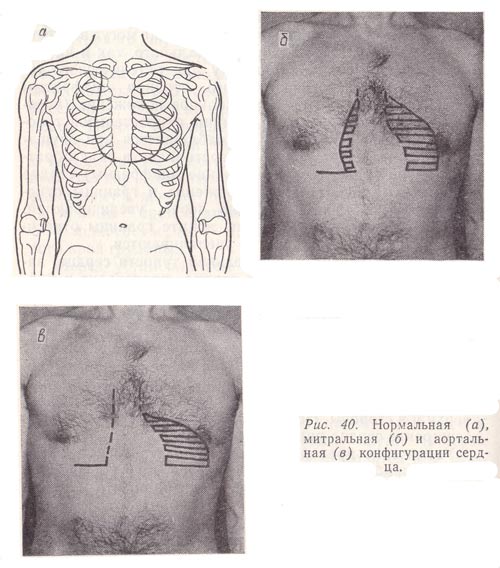
Рис. 40. Нормальная (а), митральная (б) и аортальная (в) конфигурации сердца.
Для определения конфигурации сердца проводят перкуссию последовательно в каждом межреберье: справа от IV и выше II, слева от V и выше — до II. При этом палец-плессиметр располагают, как обычно, параллельно ожидаемой тупости. Перкуторный удар должен быть средней силы. Полученные при перкуссии точки соединяют между собой и, таким образом, выявляют конфигурацию сердца (рис. 40, а). Она может меняться в зависимости от характера его патологии. Так, при митральных пороках сердца (недостаточность митрального клапана, митральный стеноз) сердце приобретает «митральную конфигурацию» (рис. 40, б). Вследствие расширения левого предсердия и левого желудочка происходит сглаживание талии сердца за счет увеличения размеров левого предсердия. При аортальных пороках (недостаточность клапана аорты, сужение аортального отверстия), при резко выраженных формах гипертонической болезни сердце в результате изолированного расширения левого желудочка приобретает «аортальную конфигурацию» — вид «сапога» или «сидячей утки» (рис. 40, б). В случае комбинированных и сочетанных пороков могут увеличиваться все отделы сердца. При очень резком смещении границ сердца во все стороны его называют «бычьим».
Источник
Перкуссия сердца – способ исследований важнейшего человеческого органа, его размеров и границ. Во время проведения обследования (простукивания грудной клетки) в районе сердца появляется тупой звук, за счет того, что это мышца, которая по обе стороны окружена и частично закрыта другими человеческими органами. Этот звуковой критерий называется относительная тупость и говорит о настоящих размерах органа. Существует абсолютная тупость, она выявляется выше сердца, над той частью, что не закрыта легкими.
Что это такое – границы сердца
Орган окружен околосердечной сумкой. Он находится в средней зоне нижнего средостения. Ось имеет косой наклон, она образует с туловищем угол в сорок градусов. Этот угол открыт кверху. У взрослых сердце расположено несимметрично. Большая часть локализуется в левой части грудной клетки, только треть его расположена справа от грудины. Оба предсердия, левый желудочек (ЛЖ) смотрят назад, а правый желудочек (ПЖ) обращен вперед.
У органа выделяют следующие поверхности:
- диафрагмальная;
- грудино-реберная.
Скелетотопия представляет проекцию сердечных линий на передней части грудной клетки. Они образуют границы:
- верхушка сердца;
- поверху;
- снизу;
- правая;
- левая.
Верхняя граница сердца проходит в горизонтальной плоскости по верху III-й пары ребер. Это соответствует предсердиям в их верхней части. Правая граница сердца образуется камерой правого предсердия (ПП). Она идет, отступив на 1 см от правой стороны грудины. Ее длина составляет от третьего до пятого ребра справа. Левая граница сердца образована стенкой ЛЖ. Она продолжается от III ребра слева до сердечной верхушки.
Граница сердца снизу образуется камерой ПЖ. Она проходит в горизонтальной плоскости. Продолжается от пятого правого ребра через основание мечевидного отростка в сторону верхушки. Сердечный толчок (верхушка) локализуется в зоне V межреберного промежутка слева.
Внимание! На практике врач для определения границ сердца применяет перкуторный метод обследования пациента (выстукивание). Реальное расположение органа отражают границы относительной тупости.
В таблице представлены перкуторные границы сердца в норме:
| Линия | Расположение |
| правая | протянулась от третьего до пятого правого ребра |
| снизу | продолжается от пятого ребра до линии medoclavicularis слева |
| слева | идет от третьего ребра на 2 см слева от грудины до верхушки |
| верхняя | граница третьей реберной пары сверху |
| верхушка | внутрь от линии mediaclavicularis в 5-м межреберье слева |
Особенности сердечно сосудистой системы ребенка
Сердечная мышца у ребенка имеет свои анатомические особенности в зависимости от возраста. К примеру, при рождении масса сердца составляет всего 0,8 % от общего веса малыша (22 г), у взрослых – 0,4 %. Желудочки (правый и левый) практически одинаковы по массе, толщина стенки всего 5 мм. К году масса сердца увеличивается вдвое, к 3 годам – в три раза, к шести годам – в 11 раз. С возрастом растет нагрузка на левый желудочек, толщина его стенок к 14 годам достигает 10 мм, а правого – всего 6 мм.
По мере взросления происходит также созревание тканей, уплотнение соединительной ткани и разрастание артерий, с помощью которых происходит кровоснабжение. До 12 лет у ребенка аорта уже легочной артерии, потом просветы становятся одинаковыми, а границы сердца у детей формируются до 15 лет. С возрастом также увеличивается объем кровотока.
Различия также есть в анатомическом расположении сердца у детей и взрослых:
- У малышей сердце расположено выше, по мере взросления оно опускается. В первую очередь это обусловлено строением диафрагмы.
- При рождении сердце малыша напоминает шарик. На протяжении первых лет жизни оно перемещается внутри клетки и постепенно спускается.
- Различие есть и в частоте сердцебиения, у малышей пульс более частый по сравнению со взрослыми, поскольку сердечная мышца сокращается быстрее и обмен веществ происходит интенсивно.
Виды границ
Перкуторная техника является основной клинической методикой определения сердечных величин, сосудистого пучка, их локализации. При выстукивании в проекции органа прослушивается тупой звук. Это объясняется мышечным строением компонента сердечно-сосудистой системы.
Сердце окружено легочной тканью, она частично его прикрывает. Выстукивание зоны создает притупленный звук. Он является относительной тупостью сердца, границы соответствуют истинному расположению органа. Передняя поверхность не прикрывается легкими. Перкуссия этой зоны позволяет определить абсолютную тупость. Ее параметры образуют стенки правого желудочка.
Внимание! При осмотре пациента врач в первую очередь определяет размеры относительной тупости, конфигурацию органа, измеряет его поперечный размер. После этого определяет значение других параметров (абсолютной тупости, сосудистого пучка).
Проводя перкуссию, следует придерживаться правил:
- больного располагают в положении сидя или стоя (если состояние пациента этого не допускает, то выстукивание проводят в положении лежа на спине);
- используется пальце-пальцевая перкуссия;
- сила удара от тихого до тишайшего.
В таблице представлены значения величин тупости сердца в норме:
| Границы | Относительная | Абсолютная |
| справа | IV межреберье | IV межреберье |
| сверху | III ребро слева | IV ребро слева |
| слева | V межреберье на полтора см внутрь от линии среднеключичной | V межреберье |
Аускультация
Все мы помним доктора Пилюлькина, который просил своих пациентов дышать и не дышать. Чем же он занимался со своей трубочкой? Правильно — слушал сердце и легкие. Сердечный шум могут заглушать шумы в легком, поэтому врач может попросить не дышать во время аускультации.
С давних времен врачи прикладывали ухо к телу пациента, чтобы услышать шумы в их организме.
Такое прикладывания уха и выслушивание называется аускультация.
Когда просто прикладывают ухо, это называется прямая аускультация. Но не всегда пациенты бывают чистыми, сухими и без насекомых. Да и не каждая женщина захочет, чтобы эскулап прикладывал к ее груди голову. А аускультация врачу очень нужна, шумы в организме говорят о многих заболеваниях.
Тогда придумали стетоскоп – деревянную трубочку, широкую со стороны обследуемого, и узкую со стороны врача. Чтобы звук хорошо проводился и шумы при аускультации не исчезали, для изготовления стетоскопов использовали самые твердые породы деревьев. У твердых пород дерева есть как минимум два недостатка – высокая их стоимость и хрупкость.
Кроме того, чтобы прослушать больного врачу приходится сильно изгибаться и не во все участки тела можно дотянуться твердой короткой трубочкой. С появлением каучука, а позже и резины врачи стали использовать для аускультации взрослых и детей гибкий фонендоскоп, пользоваться которым гораздо удобней. Твердые деревянные стетоскопы остались во врачебной практике акушеров ими слушают пульс плода.
Что может шуметь в сердце?
Во время аускультации сердечной мышцы у здорового человека врач слышит два тона, у детей изредка три.
Оно стучит: ТУУК-тук. Первый тон в норме громче и продолжительней второго. Он вызывается закрытием клапанов и шумом сокращающегося органа. Второй тон немного тише, это шумит кровь, наполняющая крупные сосуды, которые вплотную прилегают к нему. У маленьких детей слышен еще и третий тон – это расслабляются стенки сердца и врач слышит: ТУУУК-ТУУК-тук.
Если соотношения тонов иные, или прослушиваются дополнительные третьи и четвертые тоны можно заподозрить тяжелые сердечно-сосудистые заболевания.
Аускультация — выслушивание не только тонов сердца. Врач хочет удостовериться в отсутствии шумов. Шум в сердце возникает, если кровь течет не как обычно – слоями, ламинарно, а проходит через суженые отверстия и течет турбулентно, с завихрениями.
Также турбулентный ток крови бывают при чересчур расширенных отверстиях, когда клапаны смыкаются не до конца, и кровь возвращается обратно в ту камеру, из которой она выталкивалась.
Различают шумы кардиальные — вызванные функционированием сердца, и экстракардиальные – не связанные с заболеваниями непосредственно этого органа.
Кардиальные шумы также разделяют на функциональные и органические. Функциональные шумы аускультируют в сердце с неповрежденными клапанами. Причины их возникновения разжижение крови и (или) ускорение кровотока (нейроциркуляторная дистония, анемия, тиреотоксикоз), снижение тонуса или эластичности сосцевидных мышц миокарда и атриовентрикулярного кольца (пролапс клапанов, нейроциркуляторная дистония).
Симптомы тиреотоксикоза (болезнь Грейвса)
Органический шум вызывают анатомические нарушения в сердце, и различают мышечные (миокардит, кардиомипатии, относительная недостаточность или пролапсы двустворчатого и трехстворчатого клапанов) и клапанные. Клапанные шумы аускультируют во время сжатия сердца или его расслаблении. В зависимости от локализации их лучшего аускультирования и от фазы сердечного цикла можно сделать вывод о поражении определенного анатомического образования.
Клапаны сердца
В сердце есть четыре клапана, и для максимального выслушивания каждого клапана есть своя точка на грудной клетке. Только у аортального клапана есть две точки аускультации.
Кроме самого клапана, врач слушает аорту, куда с током крови уносятся шумы из аортального клапана. Последовательность аускультации всегда одна и та же, так принято слушать сердца по частоте заболеваемости клапанов.
Точки аускультации сердца
Cветлана, 48 лет. Работает продавцом овощей на рынке. Обратилась с жалобами на одышку в покое, учащенное сердцебиение, ощущение перебоев и остановок в работе сердца. При осмотре выявлен румянец щек с цианозом носогубного треугольника. Пальпация: диастолическое мурлыканье. Перкуссия сердца: обнаружено расширение верхних границ сердца до второго межреберного промежутка. Аускультация: обнаружен хлопающий первый тон, отчетливо слышный в первой точке аускультации, III тон открытия митрального клапана. В пресистоле слышен диастолический шум.
На кардиограмме – раздвоенный зубец «P», смещение электрической оси сердца вправо. Ультразвуковое исследование выявило стеноз и кальциноз митрального клапана, гипертрофию всех камер сердца. Пациентка отправлена на консультацию к кардиохирургу. Проведена пальцевая комиссуротомия митрального клапана. После операции проявления сердечной недостаточности резко уменьшились, исчезла отдышка в покое.
Короткая справка: пальпация, перкуссия, аускультация выявили классические признаки митрального стеноза, что позволило своевременно прооперировать пациентку, уменьшить проявления сердечной недостаточности и предотвратить развитие осложнений.
Пальпация, перкуссия, аускультация пациентов используются врачами очень давно. Все они очень субъективны и зависят от предыдущего опыта врача, умения выслушивать и понимать малейшие отличие в сердечных шумах, остроты слуха и огромного количества разнообразных личных факторов.
Часто аускультация проведенная разными специалистами отличается в описании акустических феноменов. В современной медицине невозможна установка диагноза на основании только физикальных данных.
Изменения в данных полученных при врачебном осмотре, пальпации, перкуссии, аускультации должны быть оценены врачом как сигнал к направлению пациентов для дополнительных, инструментальных и лабораторных методов исследования.
Автор статьи:
Елена Демидова
Об авторе
Понравилась статья?
Дайте нам об этом знать —
поставьте оценку
Причины изменения параметров
Изменение параметров относительной тупости обусловлено внесердечными или кардиологическими причинами. К внесердечным факторам относятся:
- высокое расположение диафрагмы по причине гиперстенического телосложения, повышенного газообразования, асцита;
- астеническое телосложение;
- опущение внутренних органов;
- изменение расположения тела в пространстве;
- скопление экссудативного выпота или пузырьков газа в плевральной полости;
- доброкачественная или злокачественная опухоль средостения;
- обтурационный ателектаз легкого;
- спаечный процесс плевры, средостения.
Среди кардиологических причин выделяют:
- дилатацию ПП или ПЖ по причине аортального или митрального порока;
- расширение камеры, гипертрофию ЛЖ, обусловленную артериальной гипертензией, аортальным пороком сердца, атеросклерозом, аневризмой восходящего отдела аорты;
- дилатацию ЛП по причине митрального стеноза, митральной недостаточности;
- развитие «бычьего сердца», которое формируется на фоне миокардита, миокардиосклероза, дилатационной кардиомиопатии, сочетанных клапанных пороках сердца, экссудативного перикардита.
Внимание! Перечисленные причины приводят к увеличению размеров относительной тупости. Уменьшение ее параметров возникает, если опущена диафрагма, развивается эмфизема легких, пневмоторакс. Положение органа становится вертикальным.
Как определить линии сердца
Сердечные линии определяются перкуссией. Метод основан на последовательном выстукивании области проекции органа на грудную клетку. Звук, который специалист слышит во время перкуссии, характеризует свойства, состояние ткани миокарда. О плотности ткани врач судит по высоте издаваемого звука. Если он высокий, то ткань обладает высокой плотностью, если звук низкий, то у ткани плотность низкая. Невысокая плотность характерна для полых органов, для полостей, которые заполнены воздухом (например, легочная ткань).
При выстукивании можно определить сердечную тупость. Так называется область грудной клетки, где располагается орган, куда проецируются его параметры. Тупость бывает относительной и абсолютной. Подобное разделение основано на характере перкуторного звука.
При тихой перкуссии определяют размеры абсолютной тупости. Врач выполняет тихие постукивания по грудной клетке. Метод позволяет определить границы той части сердца, которую не прикрывает легочная ткань. Выполняя резкие удары по межреберным пространствам, специалист устанавливает параметры относительной сердечной тупости. Для метода характерно образование притупленного звука. Он позволяет узнать истинные размеры органа.
Внимание! Основной информацией для врача в постановке диагноза является определение величин абсолютной тупости. Величины левой и правой границы относительной тупости играют дополнительную, уточняющую роль.
Специалист перкутирует расположение линий относительной тупости, потом абсолютной. Выстукивание сердечной зоны врач выполняет до момента, когда он услышит тупой звук. По его возникновению можно судить о размерах зоны, которую не закрывает легочная ткань.
После того, как специалист получил представление о сердечных линиях, он определяет местоположение верхушечного толчка. Он располагается по левому краю относительной тупости. Это уровень пятого ребра.
Терапия смещения
Патологию смещения сердца, или границы его расширения лечить невозможно. Необходимо заняться выяснением этиологии смещения, и лечить непосредственно первопричину патологии.
В данном случае может понадобиться оперативное лечение сердечных пороков с применением хирургических методик:
- Стентирование венечных артерий
— это метод укрепления сосудов, что предотвращает повторение инфаркта миокарда; - Шунтирование аортокоронарное
— это методика замены разрушенной части венечной артерии на шунт. Поможет также избежать повторного инфаркта миокарда; - Ангиопластика
.
Ангиопластика
Также необходимо применять медикаментозную терапию, с применением таких групп препаратов:
- Гипотензивные препараты;
- Седативные средства;
- Диуретические лекарственные средства;
- Препараты, которые контролируют сердечный ритм;
- Бета — блокаторы;
- Ингибиторы АПФ.
Методика перкуссия — это способ первоначального определения диагноза органа. Данный метод позволяет доктору выявить отклонения от прописанных анатомических стандартов сердечной мышцы. А также направить больного на более детальное и комплексное диагностическое обследование сердца.
На основании анамнеза и перкуссии можно поставить диагноз в тот момент, когда нет возможности инструментального обследования, а необходимо принять решение экстренного лечения.
© Использование материалов сайта только по согласованию с администрацией.
Клинические проявления патологических изменений
Если по результату осмотра пациента врач определил отклонения в расположении сердечных границ, то необходимо исключать кардиологическую патологию или заболевания легочной системы, печени.
Больной может жаловаться на:
- одышку;
- появление периферических отеков;
- загрудинные болевые ощущения;
- явления аритмии;
- возникновение кашля, который не связан с простудными заболеваниями;
- цианоз кожных покровов;
- желтушность кожи, склер, слизистой оболочки полости рта;
- увеличение размера живота;
- нарушение процесса дефекации.
При выявлении перечисленных симптомов требуется проведение дополнительного обследования. Оно включает:
- электрокардиограмму;
- выполнение рентгеновского снимка;
- ЭхоКГ;
- клинический анализ крови;
- биохимическое исследование компонентов плазмы;
- ультразвуковое обследование железы щитовидной, печени, селезенки, желчного пузыря, поджелудочной железы;
- общее исследование мочи;
- копрограмму.
Какие нормы и отклонения в частоте сердцебиения у детей?
Оценить показатели главного органа можно по другим факторам, если границы сердца у детей в норме. В первую очередь исследуется сердцебиения малыша, то есть его частота (ЧСС). Нормальные показатели новорожденных малышей – 100–160 уд./мин, деток до 10 лет – 700-120 ударов в минуту, до 12 лет – 60–100 уд./мин.
При этом синусовая аритмия, то есть нерегулярность сердечного ритма (замедление и ускорение), для детей считается вполне нормальным явлением. Ее можно выявить с помощью ЭКГ и она не вызывает беспокойства. Врачи ориентируются на усредненные показатели сердцебиения детей в зависимости от возраста.
Нормальные показатели ЧСС детей по возрасту:
- 1 месяц – 140 уд/мин (отклонения от нормы, невызывающие беспокойства от 110 до 170 уд/мин);
- 12 месяцев – 130 уд/мин (100–170 уд/мин);
- 3 года – 105 уд/мин (85–130 уд/мин);
- 5 лет – 95 уд/мин (за отсутствием смещения границ сердца у ребенка 5 лет пульс может колебаться от 75 до 125 уд/мин);
- 8 лет – 90 уд/мин (70–115 уд/мин);
- 10 лет – 85 уд/мин (65–110 уд/мин);
- 12 лет – 80 уд/мин (60–105 уд/мин);
- 15 лет – сердцебиение почти как у взрослого человека и составляет 75 уд/мин (колебания от 55 до 110 уд/мин считаются нормальными).
Учащенное сердцебиение при его нормальном расположении может быть вызвано психоэмоциональным состоянием малыша (плачем). А вот замедленное должно насторожить. Это может свидетельствовать о врожденных проблемах, которые привели к нарушению ритма. У подростков может быть брадикардия, то есть замедление сердечного ритма. Чаще всего она наблюдается у тех, кто активно занимается спортом.
Обратиться к врачу стоит при выявлении сердечного ритма у ребенка меньше 50 уд/мин, длительных по продолжительности перебоев ритма сердца (оно должно работать без остановок) или резкого ускорения ЧСС без причины.
Источник
