Граф структура инфаркт миокарда
При поступлении больного в стационар я, как врач-кардиолог, всегда определяю, на каком этапе находится заболевание: провожу ЭКГ в динамике, оцениваю результаты анализа крови и общее состояние пациента. Это позволяет определиться с дальнейшими действиями по оказанию помощи. Давайте разберемся, какие выделяют стадии инфаркта миокарда по времени, чем они отличаются друг от друга и что происходит в каждый период с сердечной мышцей.
Инфаркт миокарда по стадиям
У большей части пациентов инфаркт миокарда развивается постепенно. Сначала у больного со стенокардией увеличивается частота и продолжительность сердечных приступов, снижается порог физической нагрузки, возникают боли в загрудинной области, которые не беспокоили уже много лет. А «Нитроглицерин» не купирует болевой синдром так быстро, как раньше.
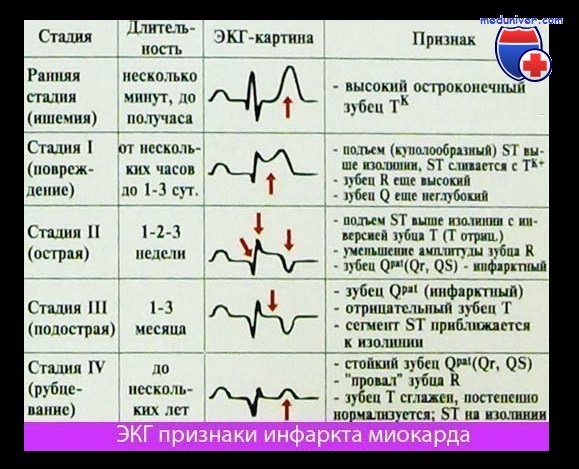
После начала приступа и появления стойкой ишемии и некроза выделяется 4 стадии развития инфаркта, каждая имеет свои клинические симптомы и проявления на кардиограмме.
Острейшая стадия
Длительность — от 10–20 минут до нескольких часов. Нестабильная стенокардия перерастает в инфаркт:
- Резко возникшая боль уже не купируется нитратами и проходит после использования наркотических анальгетиков.
- Боль давящая, сжимающая, пекущая.
- При классическом проявлении определяется в груди слева, отдает под левую лопатку, ключицу, шею, нижнюю челюсть, половину головы.
При объективном осмотре:
- Бледные кожные покровы, холодный пот, синий носогубный треугольник.
- Аускультативно отмечается приглушение I тона в зоне верхушки.
- Частота пульса меняется. По данным статистики, нарушение ритма и проводимости, тахикардия или брадикардия, наблюдается у 90% больных.
- Давление сначала повышается, а потом падает.
- Появляется одышка, в некоторых случаях наблюдаются признаки легочной недостаточности.
- В анализе крови отмечается рост уровня тропонина и миоглобина.
На ЭКГ отмечается резкое снижение зубца R, значительный подъем ST выше изолинии и его слияние с T (монофазная кривая).
Морфология ткани изменяется. Очаг повреждения имеет отчетливые границы, миокард становится бледным, отечным. На вторые сутки область ишемии желтеет, у нее появляется демаркационная линия.
Подробнее о признаках инфаркта на ЭКГ можно прочесть здесь.
Острая
Продолжается до 10 дней. Ангинозная боль, характерная для острейшей стадии, проходит. Сохраняется пониженное давление, нарастают признаки сердечной недостаточности. Почти всегда прогрессируют нарушения ритма и проводимости. В первые двое суток на первое место выходит резорбционно-некротический синдром:
- Повышается температура, не выше 37,5 °C. Если показатель выше, то это свидетельствует о присоединении инфекции. Продолжается 5–7 дней.
- Увеличивается уровень лейкоцитов в крови, преимущественно нейтрофилов, увеличивается СОЭ.
- В крови определяются маркеры некроза сердечной мышцы (повышение миоглобина, АЛТ, АСТ, тропонина).
На кардиограмме острая стадия развившегося инфаркта миокарда проявляется четко, особенно при обширном поражении. В это время происходит формирование патологического зубца Q, T становится отрицательным, ST сохраняет позицию выше изолинии.

На гистологическом срезе хорошо виден участок повреждения с лизисом ядер и некротическим распадом клеток (стрелка вверху). Внизу указатель обозначает демаркационную область с инфильтрацией ткани лейкоцитами, образованием новых капилляров и отека. Она находится на границе области инфаркта и нормального миокарда.

Подострая
Подострая стадия инфаркта миокарда длится от 10 дней до 1–2 месяцев. Для этого периода характерными признаками являются:
- Полное прекращение боли в сердце.
- У многих больных — восстановление проводимости и ритма.
- Нормализация дыхания.
- Тоны сердца становятся громче или остаются приглушенными (в зависимости от степени повреждения).
- Температура и картина общего анализа крови приходит в норму.
- Давление нормализуется.
ЭКГ: Зубец Q переходит сразу в R, при крупноочаговом поражении R исчезает, желудочковый комплекс приобретает вид QS, ST возвращается к изоэлектрической линии, T становится отрицательным.
Если сделать срез в это время и рассмотреть микропрепарат, то на нем будет четко определяться область поражения серо-розового оттенка с красной каймой по периферии.
Рубцевание
Развивается на протяжении 2–6 месяцев от начала заболевания. В стадии рубцевания (формирования кардиосклероза) наблюдаются восстановительные процессы, миокард приспосабливается к работе в новых условиях:
- У многих пациентов развивается гипертрофия левого желудочка (компенсаторный механизм).
- Постепенно возвращается к исходным показаниям пороговая толерантность к физическим нагрузкам.
- Очень редко наблюдаются эпизоды нарушения ритма, у большей части больных ритм нормализуется.
- Возрастает вероятность появления истерий, фобий и других неврологических отклонений.
Кардиограмма показывает уменьшение патологического зубца Q, ST сохраняется на изолинии, снижается амплитуда отрицательного T или он переходит на изолинию. Это признак формирования рубца.
При гистологическом исследовании это выглядит как белое образование, немного западающее внутрь и состоящее из грануляций. Повторные инфаркты, стенокардия и гипертония приводят к развитию кардиосклероза там, где таких участков много и они не могут выполнять прежние функции. Морфогенез таких изменений хорошо виден на приложенном фото.

Ниже можно увидеть динамику изменения лабораторных показателей, в зависимости от времени развития некроза.
Клинический случай
В стационар поступил пациент с сильными загрудинными болями, которые отмечались на протяжении трех дней. Прием анальгетиков и «Нитроглицерина» не приносил облегчения. Ранее был поставлен диагноз стенокардии напряжения ФК II. За неделю до приступа испытал сильный стресс, состояние ухудшалось. На кардиограмме определился крупноочаговый инфаркт с локализацией в передней стенке, острая стадия. В крови — повышение миоглобина и тропонина.
Через месяц стационара пациент был выписан для лечения в амбулаторных условиях. ЭКГ показало рубцевание в области поражения, показатели крови пришли в норму.
Совет специалиста
При появлении первых признаков инфаркта меры следует принимать незамедлительно. Я советую сразу звонить в скорую помощь, и пока врач едет, обеспечить больному полный покой, усадить или уложить в такое положение, которое максимально облегчит состояние. Дать «Корвалол», «Нитроглицерин», «Аспирин», проветрить помещение.
Самым опасным является острейший период, который обычно проявляется очень сильной болью, одышкой, нарушениями ритма. От быстроты и правильности действий находящегося рядом человека зависит жизнь пациента. Лучше всего при вызове врача описать симптомы, чтобы могла приехать специализированная бригада, которая снимет ЭКГ, даст кислород и введет препараты для ограничения зоны некроза.
Источник
Клинические варианты инфаркта миокарда. Клиника инфаркта миокарда.Ангинозный (болевой) вариант инфаркта миокарда является наиболее распространенным (типичным) вариантом острого инфаркта миокарда. Его частота колеблется от 76% при повторном и до 95% при первичном ИМ. Клиническая картина инфаркта миокарда при этом варианте складывается из тяжелого приступа грудной жабы, отличающегося большой интенсивностью и длительностью (более 20 мин.) болей, с трудом поддающийся лечебным мероприятиям. Боли обычно локализуются за грудиной, чаще сверху, иногда внизу в подложечной области, иногда несколько слева от грудины на уровне II—III ребра («на северо-востоке» по Венкебаху) и редко справа от грудины. Бытует выражение: об инфаркте миокарда нужно думать при локализации болей «от кончика носа до пупка». Боль иррадиирует по всем направлениям, преимущественно влево, иногда вправо и влево и очень редко только вправо. Чаще боли отдают в руки и плечо, иногда в шею, лопатки, спину, в отдельных случаях – в область живота и нижних конечностей. Нитроглицерин редко приносит облегчение. Характер болей самый разнообразный – боли бывают жгучими, сверлящими, давящими, тянущими и т.д. У многих больных грудной жабой за несколько дней до возникновения ИМ усиливаются явления коронарной недостаточности, болевые приступы начинают возникать чаще при менее значительной нагрузке, продолжаются дольше, труднее купируются. Больных нередко беспокоит чувство тревоги, страх приближающейся смерти; они стонут, меняют положение в поисках облегчения болей. До 5% больных ИМ могут находиться (при выраженном болевом синдроме) в состоянии соматического психоза. Из других симптомов можно выделить одышку, тошноту и слабость (обычно сопровождается потливостью), но эти симптомы встречаются менее постоянно, чем боль. Нужно помнить, что эквивалентом стенокардических болей являются состояние дискомфорта в грудной клетке, стеснения в груди, прежде всего у лиц с пониженной чувствительностью к висцеральной боли (женский пол, при выраженном склерозе сосудов головного мозга, больные сахарным диабетом, лица пожилого возраста, лица злоупотребляющие алкоголем).
Астматический вариант инфаркта миокардаВ 5-10% случаев первым клиническим проявлением инфаркта миокарда и его ведущим симптомом является одышка. Одышка связана с острой недостаточностью левого желудочка и развитием отека легких. Этот вариант чаще наблюдается при обширных инфарктах миокарда, нередко повторных, особенно если повторный инфаркт миокарда развивается вскоре после перенесенного. В половине случаев удушье может сочетаться с загрудинными болями. Этому варианту ИМ более подвержены женщины в возрасте от 50 до 61 года и мужчины пожилого и старческого возраста. Приступу удушья вначале может предшествовать беспокойство. Удушье нередко развивается среди ночи и заставляет больного проснуться, встать и подойти к окну для того, чтобы вдохнуть свежий воздух. Больные могут испытывать страх смерти, у многих отмечается похолодание конечностей, учащение пульса, резкая слабость. Гастралгический вариант инфаркта миокардаГастралгический вариант (абдоминальная форма) начала инфаркта миокарда наблюдается у 2-3% больных и характеризуется появлением болевого приступа обычно в верхней части живота. Боли могут локализоваться в правом подреберье, в области пупка, а также в правой подвздошной области; нередко они начинаются «кинжальным ударом» и ощущаются во всем животе. Иногда боли иррадиируют вверх – в область грудины, сердца, в правую лопатку. Одновременно у больных возникают диспепсические жалобы: отрыжка воздухом, икота, тошнота, многократная рвота, вздутие живота. Это заставляет думать о печеночной колике, перфоративной язве желудка, об остром панкреатите и других формах абдоминальной катастрофы. Сходство усугубляется коллапсом. Механизм возникновения боли в животе при инфаркте миокарда объясняется общностью иннервации грудной клетки, брюшной полости и стенки живота, а также раздражением симпатических, блуждающих нервов при патологических состояниях органов грудной клетки. Таким образом, зоны сегментарной иннервации различных органов грудной клетки и брюшной полости могут совпадать. Поэтому, инфаркт миокарда может симулировать любую форму острой желудочно-кишечной патологии («кардиоабдоминальный синдром»). И наоборот, – острая патология органов брюшной полости может имитировать клинику острого инфаркта миокарда («панкреато-кардиальный синдром», «холецисто-кардиальный синдром», «желудочно-дуоденально-кардиальный синдром»). Такое начало инфаркта миокарда наблюдается у людей с гипертонической болезнью, с выраженным атеросклерозом и при повторных инфарктах миокарда, а также может встречаться и у больных, у которых имеется сочетание стенокардии с патологией желудочно-кишечного тракта. Гастралгический вариант инфаркта миокарда представляет значительные трудности при дифференциальной диагностике и выборе лечебных мероприятий. Как показывает клинический опыт, для решения этих вопросов следует учесть, что: При нечетко очерченной клинике инфаркта миокарда считаем необходимым придерживаться следующей тактики: – Также рекомендуем “Церебральный вариант инфаркта миокарда. Безболевой вариант инфаркта миокарда. Аритмический, отечный вариант инфаркта миокарда.” Оглавление темы “Неотложная помощь в при инфаркте миокарда.”: |
Источник
Признаки инфаркта миокарда передней стенки на ЭКГ
Инфаркт миокарда с подъемом сегмента ST (ИМпST) в зависимости от локализации можно отнести к одному из двух типов: ИМ передней локализации и ИМ задней локализации.
• ИМ передней локализации развивается вследствие окклюзии левой коронарной артерии и/или ее ветвей
• При ИМ передней локализации в грудных отведениях регистрируются более отчетливые изменения ЭКГ, чем в отведениях от конечностей
• При остром, или «свежем» инфаркте миокарда (ИМ) передней локализации регистрируется отчетливый подъем сегмента ST и положительный зубец Т (монофазная деформация), особенно отчетливые в грудных отведениях V1-V6 в зависимости от размеров зоны инфаркта. Зубец Q может быть большим.
• При «старом» инфаркте миокарда (ИМ) передней локализации монофазная деформация сегмента ST уже отсутствует. Регистрируются большой зубец Q, депрессия сегмента ST и отрицательный зубец Т во всех или некоторых грудных отведениях V1-V6 в зависимости от размера зоны инфаркта.
• Результат исследования крови на маркеры некроза миокарда положительный.
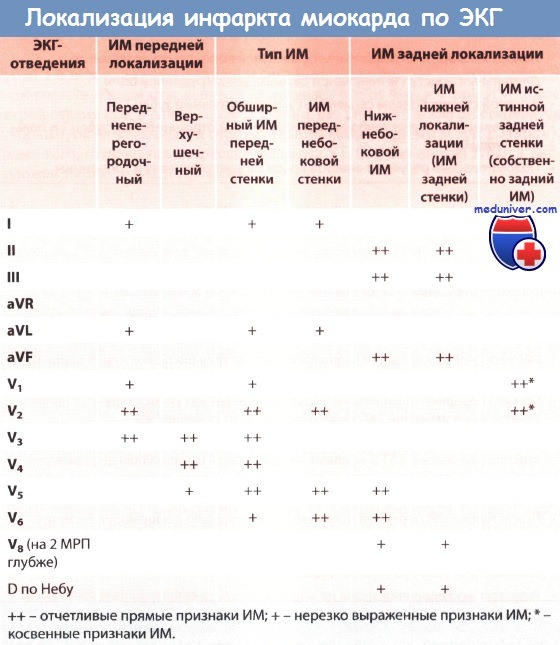
При инфаркте миокарда (ИМ) передней локализации зона некроза располагается в передней стенке ЛЖ. Инфаркт ПЖ встречается крайне редко. Причиной ИМ передней локализации бывает окклюзия левой коронарной артерии или ее ветвей.
ЭКГ-признаки инфаркта миокарда (ИМ) передней стенки в грудных отведениях и отведениях от конечностей разные. Прежде всего, необходимо оценить изменения ЭКГ в отведениях от конечностей. В отведениях I, II, III, aVR, aVL и aVF признаки ИМ выражены не столь отчетливо. В острой фазе ИМ возможен только небольшой подъем сегмента ST в I, а иногда во II и aVL отведениях; зубец Т в этих отведениях положительный. Итак, в указанных отведениях может регистрироваться монофазная деформация сегмента ST, но выраженная в меньшей степени, чем в грудных отведениях.
Отчетливые изменения ЭКГ при инфаркте миокарда (ИМ) передней локализации регистрируются в грудных отведениях. В отведениях V1-V4 или V4-V6, а при обширном ИМ передней локализации в отведениях V1-V6 регистрируются отчетливые признаки ИМ. В зависимости от размера зоны ИМ эти изменения могут быть над всей передней стенкой, т.е. чем больше зона инфаркта, тем больше отведений, в которых имеются характерные изменения.
В грудных отведениях V1-V6 при обширном инфаркте миокарда (ИМ) передней локализации регистрируются значительный подъем сегмента ST и положительный зубец Т (монофазная деформация). Такая монофазная деформация в грудных отведениях является важнейшим диагностическим признаком острого ИМ передней стенки. Поскольку эти отведения располагаются непосредственно над пораженным миокардом, подъем сегмента ST во многих случаях ИМ передней стенки по сравнению с ИМ задней стенки выражен более отчетливо и не может быть пропущен.

При этом исходят из того, что чем меньше времени прошло после развития инфаркта, тем больше подъем сегмента ST и положительный зубец Т. Таким образом, зубец Т положительный и может быть очень высоким. Иногда может регистрироваться асфиксический зубец Т.
Большой зубец Q необязателен, хотя может появиться уже в острой стадии заболевания. Большой зубец Q характеризуется тем, что он очень глубокий или уширен либо сочетает в себе оба этих признака. Зубец R в большинстве случаев маленький или едва различим.
По прошествии острой фазы или при «старом» инфаркте миокарда (ИМ) передней стенки подъем сегмента ST не определяется, но в отведениях I и aVL регистрируется глубокий зубец Q. В этих отведениях зубец Т часто бывает отрицательным. Однако в отведениях от конечностей описанные изменения, как и в случае острой стадии ИМ, бывают выражены не столь отчетливо.
В грудных отведениях характерные признаки «старого» инфаркта миокарда (ИМ), как и «свежего» инфаркта миокарда (ИМ), выражены более отчетливо. Так, в отведениях V1-V4, а при обширном ИМ в отведениях V1-V6 регистрируется уширенный и глубокий зубец Q (признак некроза). Эти изменения зубца Q при инфаркте передней локализации более отчетливые, чем при ИМ нижней локализации.
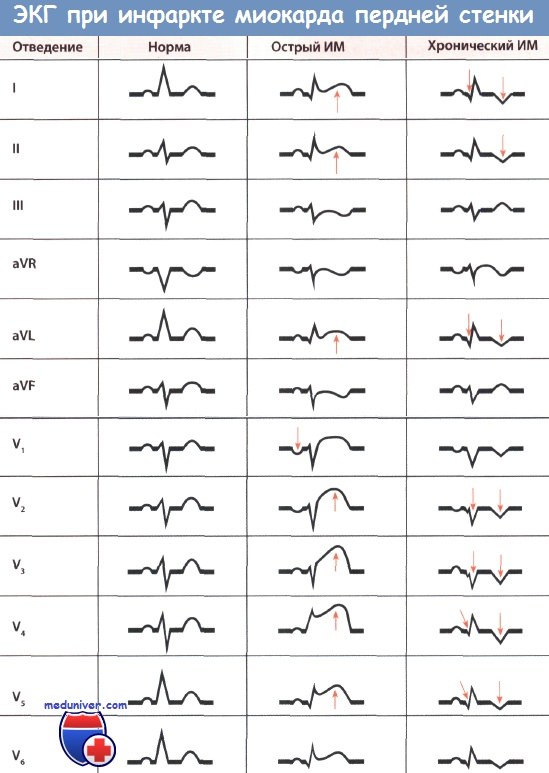
Особенно характерным для инфаркта миокарда (ИМ) передней локализации является уменьшение амплитуды зубца R, т.е. небольшие зубцы R, которые в норме имеются в отведениях V1-V3, исчезают и появляется комплекс QS. Это важный признак ИМ, бросающийся в глаза. Если зубец Q очень большой, после него иногда может следовать очень маленький зубец R, который, однако, может и полностью отсутствовать. Позднее зубец R может вновь появиться, постепенно увеличиваясь по амплитуде.
Наряду с большим зубцом Q в диагностике «старого» инфаркта миокарда (ИМ) важную роль играет также изменение интервала ST. Так в типичных случаях появляется глубокий остроконечный отрицательный зубец Т (коронарный зубец Т) в отведениях V1-V6. Кроме того, отмечается также депрессия сегмента ST. Чем больше времени прошло после начала ИМ передней локализации, тем меньше глубина отрицательного зубца Т и меньше депрессия сегмента ST в грудных отведениях.
При инфаркте миокарда (ИМ) как передней, так и задней локализации в тяжелых случаях в острой стадии может появиться левопредсердный зубец Р.
Возможны также нарушения ритма сердца в виде синусовой тахикардии, желудочковой экстрасистолии и желудочковой тахикардии.
Особенности ЭКГ при инфаркте миокарда передней стенки:
• Окклюзия левой коронарной артерии или ее ветвей
• Некроз миокарда передней стенки
• В острой стадии: подъем сегмента ST и положительный зубец Т (во всех отведениях V1-V6 или в некоторых из них в зависимости от размеров зоны некроза)
• В хронической стадии: глубокий отрицательный зубец Т и большой зубец Q
• Положительный результат анализа крови на креатинкиназу и тропонины
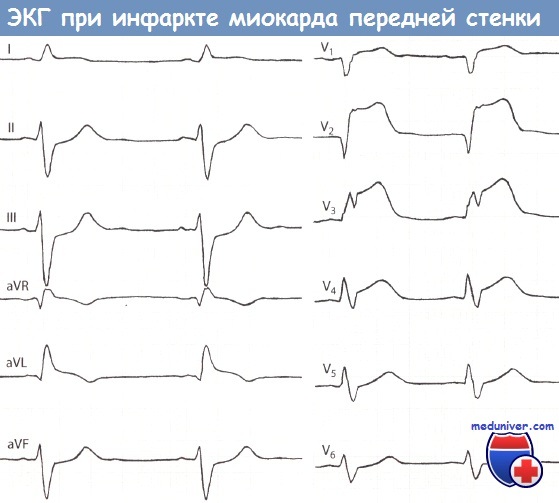
Инфаркт миокарда (ИМ) передней стенки с подъемом сегмента ST (I стадия) (острый ИМ передней стенки).
Значительный подъем сегмента ST и положительный зубец Т, регистрируемые, прежде всего, в отведениях V1-V4, говорят об острой стадии ИМ передней стенки.
Дополнительные данные: поворот электрической оси сердца влево (S > R во II отведении, левый тип ЭКГ), короткий интервал PQ (0,11 -0,12 с), например, во II отведении.
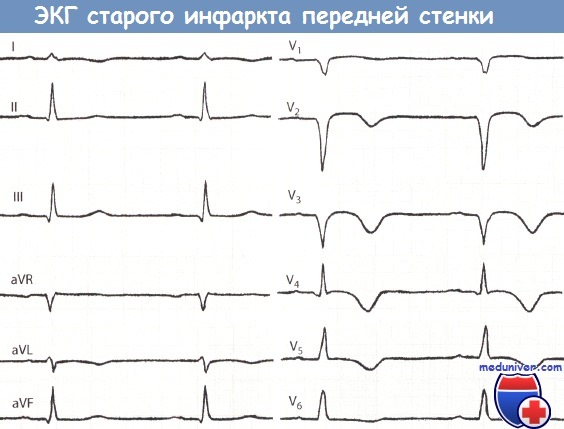
«Старый» инфаркт миокарда (ИМ) передней стенки. Большой зубец Q в отведениях V1-V3.
Зубец Т в отведениях I, aVL, а также V2-V6 отрицательный.
Отсутствие отчетливого подъема сегмента ST позволяет в данном случае диагностировать «старый» инфаркт миокарда (ИМ) передней локализации.

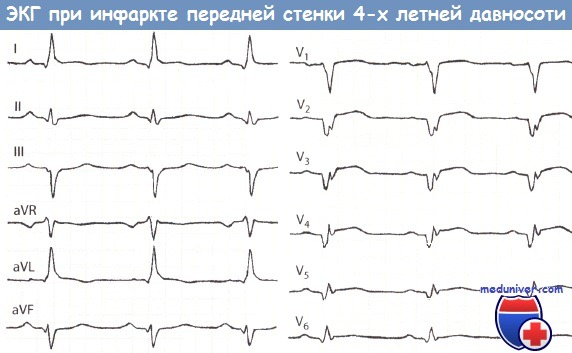
ЭКГ и коронароангиограмма больного через 4 года после инфаркта миокарда (ИМ).
«Старый» обширный ИМ передней стенки, осложнившийся образованием аневризмы.
Маленький зубец Q, небольшой подъем сегмента ST и наметившийся отрицательный зубец Т в отведениях I и aVL.
Большой зубец Q, длительный подъем сегмента ST и положительный зубецТ в отведениях V2-V5 (признаки аневризмы ЛЖ).
Учебное видео ЭКГ при инфаркте миокарда
Скачать данное видео и просмотреть с другого видеохостинга можно на странице: Здесь.
– Также рекомендуем “Признаки инфаркта миокарда задней и нижней стенки на ЭКГ”
Оглавление темы “ЭКГ (электрокардиограммы)”:
- Признаки нестабильной стенокардии напряжения на ЭКГ
- Признаки инфаркта миокарда без подъема сегмента ST на ЭКГ
- Признаки инфаркта миокарда с подъемом сегмента ST на ЭКГ
- Признаки инфаркта миокарда передней стенки на ЭКГ
- Признаки инфаркта миокарда задней и нижней стенки на ЭКГ
- Показания и противопоказания для ЭКГ с физической нагрузкой
- Методика проведения ЭКГ с физической нагрузкой
- Расшифровка ЭКГ после пробы с физической нагрузкой – велоэргометрии
- Изменение артериального давления (АД) при физической нагрузке
- Показания для холтеровского мониторинга электрокардиограммы (ЭКГ)
Источник