Гипертонический криз этиология патогенез клиника лечение
Оглавление темы “Разрывы миокарда при инфаркте миокарда ( оим, ОИМ ). Осложнение гипертонического криза. Лечение осложнений гипертонических кризов.”:
1. Разрывы миокарда при инфаркте миокарда ( оим, ОИМ ). Разрыв стенки желудочков сердца. Разрыв межжелудочковой перегородки. Разрыв сосочковой мышцы.
2. Кардиогенный шок. Классификация кардиогенного шока ( Чазова ). Клиника кадиогенного шока.
3. Принципы лечения кардиогенного шока. Истинный кардиогенный шок. Лечение истинного кардиогенного шока.
4. Рефлекторный кардиогенный шок. Неотложная помощь при рефлекторном кардиогенном шоке.
5. Гипертонический криз. Причины ( этиология ) гипертонического криза. Патогенез, классификация гипертонического криза.
6. Клиника ( клиническая картина ) гипертонических кризов. Гиперкинетические кризы I ( первого ) типа. Гиперкинетические кризы II ( второго ) типа.
7. Осложнение гипертонического криза. Варианты осложнений гипертонических кризов. Принципы оказания неотложной помощи при осложнениях гипертонического криза.
8. Неотложная помощь при гипертоническом кризе I ( первого ) типа. Принципы лечения криза I типа.
9. Неотложная помощь при гипертоническом кризе II ( второго ) типа. Принципы лечения криза II ( второго ) типа.
10. Лечение осложнений гипертонических кризов. Лечение осложненного гипертонического криза.
Гипертонический криз. Причины ( этиология ) гипертонического криза. Патогенез, классификация гипертонического криза.
Гипертоническим кризом называется острое повышение артериального давления до высоких для данного индивидума цифр, сопровождающееся углублением имеющейся симптоматики гипертонической болезни или появлением новых ее признаков.
Этиология. Психоэмоциональное перенапряжение, резкое изменение атмосферного давления и погоды, несанкционированная врачем отмена некоторых лекарственных препаратов, патология беременности, острая почечная недостаточность и т. д.
Патогенез. В основе гипертонических кризов лежит дисфункция коры головного мозга и подкорковых центров, в результате чего происходит значительное снижение адаптационных возможностей центральной нервной системы к воздействию этиологических факторов.
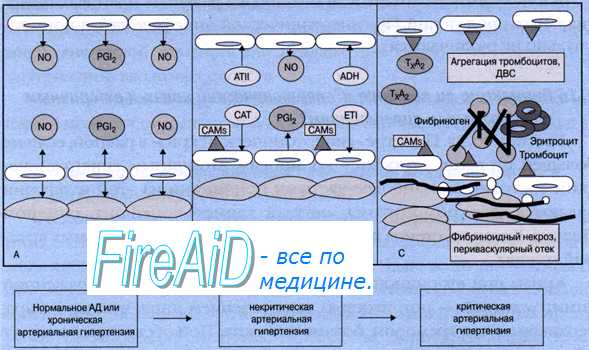
В медицинской практике наибольшее распространение получила классификация гипертонических кризов, разработанная Н. А. Ратнер (1958). По этой классификации выделяют два вида кризов и осложненный вариант их течения.

Кризы I типа характерны для ранних стадий гипертонической болезни. Начало внезапное, бурное, с ярко выраженной вегетативно-сосудистой реакцией. С учетом патогенетического фактора эти кризы иногда называют адреналовыми или нейровегетативными.
Кризы II типа более характерны для поздних стадий гипертонической болезни. В их основе часто лежат водно-электролитные нарушения. Это обуславливает медленное и постепенное начало и продолжительность криза до 3—4 суток.
Осложненный гипертонический криз описан в виде церебрального, коронарного и астматического варианта.
А. П. Голиков (1976) предложил подразделять гипертонические кризы в зависимости от величин периферического сосудистого сопротивления (ПСС) и ударного объема (УО) сердца, по типам системной гемодинамики.
1. Гиперкинетический тип гипертонического криза. Повышение уровня артериального давления происходит за счет увеличения УО (эффект КА) при нормальном или несколько пониженном ПСС. Клинически соответствует кризу I типа по классификации Рат-нер (см. выше).
2. Гипокинетический тип гипертонического криза. Повышение уровня артериального давления происходит за счет резкого увеличения ПСС, на фоне сниженного УО в довольно частом сочетании с брадикардией. Данный вариант криза характерен для гипертонической болезни II -III стадии. Клинически соответствует кризу II типа по классификации Ратнер (см. выше).
3. Эукинетический тип гипертонического криза. Повышение уровня артериального давления происходит на фоне нормального или несколько увеличенного УО и умеренно повышенном ПСС. Данный вариант криза возможен для любой стадии гипертонической болезни, но более характерен для II —III.
Данная классификация (А. П. Голиков, 1976) позволяет произвести более точную диагностику, однако тип гемодинамики можно определить только инструментальными методами, а это не всегда бывает доступно. В таких случаях основой дифференциации кризов становятся их клинические проявления.
– Также рекомендуем “Клиника ( клиническая картина ) гипертонических кризов. Гиперкинетические кризы I ( первого ) типа. Гиперкинетические кризы II ( второго ) типа.”
Источник

Гипертонический криз – резкое повышение артериального давления выше 180/120 мм рт. или до высоких значений, индивидуально!
Осложнённый гипертонический криз, связанный с признаками ухудшения мозгового, коронарного, почечного кровотока и уменьшить требования артериального давления в течение первых минут, часов применение парентеральных препаратов.
Неосложнённый гипертонический криз характеризуется отсутствием поражений из органов мишеней деятельности, и относятся к состояниям, которые требуют относительно срочного снижения давления крови в течение нескольких часов.
Этиология и патогенез
Гипертонический криз развивается на фоне:
– гипертонической болезни ( в том числе ее первого проявления ) ;
– симптоматической гипертонии. в которой артериальное давление может быстро расти ;
– реноваскулярной гипертонии ;
– диабетической нефропатии ;
– феохромоцитома ;
– острый гломерулонефрит ;
– эклампсии во время беременности;
– диффузные заболевания соединительной ткани с участием почки ;
– использование симпатомиметиков (в частности, кокаина );
– черепно-мозговую травму ;
– сильные ожоги и т.д.
Наиболее распространенными факторами гипертонического криза являются:
– метеорологические колебания, в патогенезе гипертонического криза изолирован сосудистый механизм;
– увеличение общего периферического сопротивления в связи с увеличением вазомоторного (neyrogumoralnye) и базальных (когда задержка натрия ) артериальных тонов;
– увеличение сердечного выброса;
– функции миокарда и фракция выброса в ответ на учащенное сердцебиение, ОЦК.
Циркуляцией к жизненно важным органам (мозг, сердце, почки) колебания артериального давления в сосудистом русле, обеспечивается механизмоми саморегулирования регионарного кровотока. Если возникает гипертонический кризис – эти механизмы, могут привести к опасным для жизни повреждениям в органах и системах. Следует помнить, что быстрое и значительное снижение АД может быть опаснее, чем ее повышения.
Классификация
По течению гипертонические кризы подразделяются на сложный и без осложнений.
Осложнения гипертонических кризов:
Цереброваскулярная:
– нарушение мозгового кровообращения (инсульт, дальнейшее кровотечение); – острая гипертоническая энцефалопатия с отеком головного мозга .
Сердечная:
– острая сердечная недостаточность; – инфаркт миокарда, острый коронарный синдром.
Острая расслоение аорты, разрыв аорты аневризма.
– острой почечной недостаточности.
– острые ретинопатии, кровоизлияния сетчатки.
Клиническая картина
Для сложного гипертонического криза отмечается:
– внезапное начало ( от нескольких минут до нескольких часов );
– индивидуальное высокое кровяное давление : САД > 180 мм рт.ст. и / или диастолическое артериальное давление > 120 мм рт.ст.;
– признаки ухудшения региональной циркуляции : интенсивность SIVE, головная боль, тошнота, рвота , нарушение зрения, одышка,боль в груди , слабость, отеки , дизартрия , парез , паралич , нарушения сознания , и т.д.
Для несложного, гипертонический криз характеризуется: головной болью, головокружение, тошнота, наличие невротических симптомов ( тревога, раздражительность , озноб , потливость, иногда чувство тепла , жажда, в конце кризиса – сердцебиение, чрезмерное мочеиспускание ) .
Гипертонический криз следует отличать от ухудшения или декомпенсации, гипертонии, в котором выростает и развивается артериальное давление. Сохраняется на фоне саморегуляции регионального кровотока и , как правило из-за неадекватного лечения . Следует отметить что, экономя время, повышая мобильность, высокие цифры артериального давления, нет никаких признаков острого повреждения органов. Типичная жалоба головная боль, которая часто разрешается спонтанно. Госпитализация не показана.
Рекомендации по уходу
– Размещайте пациента.
– Укажите получил ли пациент какие либо препараты , если нет, то рекомендуется принимать их к обычной дозе.
– Измерьте пульс, кровяное давление и записывать цифры.
– Найдите ранее удаленный ЭКГ пациента и покажите его врачу SMP.
– Не оставляйте пациента без присмотра.
Оказание помощи
Сложный:
Снизить АД на ¼ от исходного Гипертоническая энцефалопатия или очаговая неврологическая симптоматика Фуросемид 2,0-4,0 в / в Магния сульфат 25% -10,0 в / в? Альтернатива: лакардия в / в Пирацетам, 10,0-20,0 в / в,? Альтернатива: эуфиллин до 10,0 в / в
Острый венечный синдром – см.. протокол № 11 Острая сердечная недостаточность – см.. протокол № 13 Госпитализация на носилках в неврологическое, кардиологическое или терапевтическое отделение (в зависимости от симптоматики)
Несложный:
Тахикардия: Анаприлин 20-40 мг per os (под язык) или метопролол 25-50 мг per os (под язык)
Нормо и брадикардия: Нифедипин (Фармадипин, начиная с 3-6 капель, коринфар или фенигидин 1 табл.) Под язык
Возможно сочетание нифедипина и бета-адреноблокаторов Альтернатива: лакардия в / в
Дополнительно таблетированные гипотензивные препараты пролонгированного действия – препараты пациента
Источник
Рассматриваются механизмы развития артериальной гипотензии (АГ), представлена классификация ее форм, обсуждаются современные подходы к лечению гипотензии. Подчеркивается, что в случае выявления физиологической АГ и гипотензии без ухудшения самочувствия медикаментозного лечения не требуется. В ином случае проводят мероприятия, направленные на поддержание перфузии жизненно важных органов; одновременно диагностируют и лечат основное заболевание – причину снижения артериального давления. Обсуждаются наиболее частые ошибки при терапии АГ.
Артериальная гипотензия (АГ) – клинический синдром с уровнем артериального давления (АД) ниже 100/60 мм рт. ст. у мужчин и 95/60 мм рт. ст. у женщин. К АГ относят как одновременное снижение систолического и диастолического АД, так и падение только одного из них.
Этиология и патогенез
АГ, как правило, не имеет нозологической самостоятельности.
Ее причины разнообразны, к их числу относятся:
1. Заболевания сердечно-сосудистой системы (инфаркт миокарда, аритмии, тромбоэмболия легочной артерии – ТЭЛА, сердечная недостаточность, синдром дуги аорты и каротидного синуса).
2. Гиповолемия, обусловленная потерями жидкости при кровотечениях, ожогах, обезвоживании (неукротимая рвота, диарея, полиурия, избыточное потоотделение) или перераспределением жидкости внутри тела и ее выходом из циркуляторного русла (кишечная непроходимость, сепсис,
внутреннее кровотечение, расслаивающая аневризма аорты, варикозное расширение вен нижних конечностей).
3. Ятрогенные воздействия:
• медицинские манипуляции (различные виды анестезии, пункции полостей);
• прием некоторых препаратов, в т. ч. средств, используемых в лечении артериальной гипертензии центрального действия (клонидин, метилдофа, гуанфацин, моксонидин), ганглиоблокаторов (пентамин, бензогексоний и др.), симпатолитиков (резерпин), α-адреноблокаторов (празозин, доксазозин), ингибиторов ангиотензинпревращающего действия (каптоприл, эналаприл), блокаторов рецепторов к ангиотензину II 1-го типа, β-адреноблокаторов, антагонистов кальция, периферических вазодилататоров (натрия нитропрусссид, дигидралазин), нитратов, антиаритмических средств (новокаинамид, мексилетин, этмозин, этацизин, аймалин), петлевых диуретиков (фуросемид, буметамид, этакриновая кислота), нейролептиков (пропазин, левомепромазин, хлорпротиксен, хлорпромазин, азалептин, дроперидол, галоперидол и др.), трициклических антидепрессантов (амитриптилин, имизин, азафен, фторацизин, кломипрамин, имипрамин, мапротилин, нортриптилин), антидепрессантов-ингибиторов моноаминоксидазы (ниаламид), противопаркинсонических препаратов (леводопа, бромокриптин), местных анестетиков (новокаин, лидокаин, тримекаин), средств для ингаляционного наркоза (фторотан), противоопухолевых препаратов (винкристин).
4. Эндокринные болезни (недостаточность коры надпочечников, гипотиреоз, синдром Барттера).
5. Состояния после инфекционных болезней и интоксикаций.
6. Нейрогенные болезни (дегенерация симпатических нервных окончаний, спинная сухотка, сирингомиелия, опухоли мозга, состояния после сотрясения мозга).
7. Беременность и роды.
8. Ваговазальные глубокие обмороки после испуга, травмы, боли и др.
К основным механизмам снижения АД относятся:
• расширение резистивных сосудов (артериол), при этом насосная функция сердца реализуется против меньшего сопротивления (снижение постнагрузки);
• расширение венозных (емкостных) сосудов, в связи с чем уменьшает
ся венозный возврат крови к сердцу (снижение преднагрузки), что сопровождается уменьшением сердечного выброса, особенно в положении стоя;
• снижение симпатического влияния на сердце, что сопровождается уменьшением сердечного выброса.
Понижение АД при АГ обусловлено главным образом нарушением адекватного соотношения между периферическим сопротивлением и минутным объемом кровообращения. Это происходит при дисфункциях высших вегетативных центров вазомоторной регуляции, ведущих к стойкому
снижению общего периферического сосудистого сопротивления при недостаточном увеличении сердечного выброса.
Клиническая картина и классификация
К типичным клиническим проявлениям АГ относятся выраженная слабость, головокружение, потемнение в глазах, шум в ушах, головные боли различной локализации, интенсивности и продолжительности, тахикардия, похолодание и онемение конечностей, обмороки.
До настоящего времени общепринятой считается классификация Н.С. Молчанова (1962), предусматривающая разделение АГ на физиологическую и патологическую.
Физиологическая АГ (снижение АД у практически здоровых лиц, не предъявляющих никаких жалоб и чувствующих себя здоровыми) включает гипотензию как индивидуальный вариант нормы, спортивную гипотензию, адаптивную (компенсаторную) гипотензию, развивающуюся среди жителей
высокогорья, тропиков и т. д.
Патологическая АГ подразделяется на эссенциальную (нейроциркуляторную, первичную), когда явной причины снижения АД выявить не удается, и симптоматическую (вторичную).
Симптоматическая АГ с соответствующей клинической картиной является симптомом какого-либо заболевания.
В клинической практике целесообразно различать АГ с устойчивым уровнем АД в горизонтальном и вертикальном положении и ортостатическую АГ со снижением систолического АД в ортостатическом положении на 20 мм рт. ст. и более.
Диагностические критерии
На догоспитальном этапе АГ диагностируется при снижении АД ниже 100/60 мм рт. ст. у мужчин и 95/60 мм рт. ст. у женщин при соответствующей клинической картине.
Ортостатическую гипотензию выявляют при проведении ортостатической пробы, когда при измерении АД в горизонтальном и вертикальном положениях больного систолическое АД снижается в вертикальном положении на 20 мм рт. ст. и более. При этом отмечаются выраженное головокружение,
шум в ушах, появление “тумана” перед глазами, тахикардия или обморочное состояние.
Перечень необходимых вопросов пациенту при диагностике АГ:
1. Каковы привычные значения АД (желательно определить как можно точнее)?
2. Были ли эпизоды значительного снижения АД ранее?
3. Если были, то каковы причины их возникновения?
4. Зависят ли самочувствие и уровень АД от положения тела (ортостатическая гипотензия возникает при переходе в вертикальное положение)?
5. Какие лекарственные препараты пациент принимал в течение последних суток (обратить особое
внимание на вышеперечисленные медикаменты, способствующие возникновению АГ)?
6. Были ли среди принятых медикаментов незнакомые препараты, назначенные впервые (если да, то
какие)?
После исключения эссенциальной АГ и гипотензии, вызванной приемом медикаментов, ее считают симптоматической, и диагностический поиск проводят в соответствии со схемами, разработанными для соответствующих заболеваний (инфаркт миокарда, ТЭЛА и др.).
Основные направления терапии
В случае выявления физиологической АГ и гипотензии без ухудшения самочувствия медикаментозного
лечения не требуется. В ином случае проводят мероприятия, направленные на поддержание перфузии жизненно важных органов; одновременно диагностируют и лечат основное заболевание – причину снижения АД. Тактика ургентной помощи зависит от вида АГ.
АГ на фоне гиповолемии требует экстренного восполнения объема циркулирующей крови. Раствор для
введения определяется причиной состояния. В частности, при острой кровопотере показано внутривенное введение коллоидных растворов (полиглюкин). Кристаллоидные растворы (изотонический раствор хлорида натрия, глюкоза) приходится применять в значительно больших объемах в связи с кратковременностью задержки в сосудистом русле.
При гиповолемии, связанной с дегидратационным синдромом, отдают предпочтение внутривенному
введению кристаллоидов (Ацесоль, Трисоль, Квартасоль). Больным с обезвоживанием 1-й степени можно рекомендовать обильное питье, а также давать кристаллоидные растворы внутрь (Оралит, Регидрон).
Критериями для прекращения быстрой инфузии жидкости служат стабилизация частоты сердечных сокращений на уровне не выше 90–100 в минуту, повышение систолического АД до 100
мм рт. ст. При АГ противопоказано введение прессорных аминов (норадреналин, фенилэфрин и др.), т. к. они усиливают уже имеющийся сосудистый спазм, способствуют централизации кровообращения и нарастанию нарушения периферической гемодинамики. При развитии медикаментозной гипотензии
оправданно внутривенное струйное введение мидодрина (Гутрон) – активатора периферических α-адренорецепторов, оказывающего сосудосуживающее и прессорное действие. Препарат вводят
струйно из расчета 5 мг (2 мл) на каждые 10 мм рт. ст. падения систолического АД. Максимальная суточная доза составляет 30 мг. Противопоказания к применению мидодрина: артериальная
гипертензия, феохромоцитома, облитерирующие и спастические заболевания сосудов, закрытоугольная форма глаукомы, доброкачественная гиперплазия предстательной железы с задержкой мочеиспускания, тиреотоксикоз, тяжелая почечная недостаточность, повышенная чувствительность к мидодрину. Препарат является допингом (входит в допинг-лист МОК). Побочные эффекты минимальны и дозозависимы – это брадикардия, нарушения мочеиспускания, пилороэрекция (“гусиная” кожа), повышенное потоотделение, легкий озноб, головная боль.
При тяжелом медикаментозном коллапсе допустимо применение фенилэфрина (Мезатон), прямо стимулирующего α-адренорецепторы и способствующего выделению норадреналина из пресинаптических окончаний. Гипертензивный эффект при внутривенном введении фенилэфрина продолжается 20 минут, а при подкожном – до одного часа. Внутривенно вводят 1–5 мг (0,1–0,5 мл 1 %-ного раствора) фенилэфрина в 20 мл 5- или 40 %-ного раствора глюкозы или изотонического раствора хлорида натрия. Доза для подкожного или внутримышечного введения составляет 0,3–1,0 мл.
Противопоказания и взаимодействия для фенилэфрина аналогичны таковым для мидодрина.
При ортостатической АГ также показано внутривенное струйное введение мидодрина по описанной выше схеме. Для профилактики ортостатических реакций при назначении препаратов, способных их вызывать, необходимо соблюдать осторожность. В частности, для лиц пожилого и старческого возраста следует снижать дозы психотропных и диуретических препаратов, а при выборе антигипертензивных средств увеличивать дозу постепенно, с обязательным измерением АД в верти-
кальном и горизонтальном положении больного.
При АГ, связанной с передозировкой опиоидов, следует внутривенно вводить их специфический антагонист налорфин (налоксон) в дозе 0,4 мг.
АГ как осложнение пароксизмальных нарушений ритма в большинстве случаев служит основанием к проведению электрической кардиоверсии с последующей госпитализацией.
Для коррекции АГ при гипотиреозе и недостаточности коры надпочечников патогенетически обоснованно внутривенное введение раствора гидрокортизона. Если причина гипотензии не выяснена, требуется немедленная внутривенная инфузионная терапия коллоидными растворами в объеме не менее 400 мл с последующим внутривенным введением допамина в возрастающей дозе – от 2 до 15 мкг/кг в минуту. При сохранении критически низкого уровня АД (систолическое АД ниже 60 мм рт. ст.) целесообразно добавлять инфузию норадреналина гидротартрата, начав с 10 мкг/мин, с постепенным повышением дозы до наступления эффекта.
В отсутствие быстрого ответа на проводимую терапию госпитализация пациентов с АГ обязательна в тех случаях, когда причина гипотензии не выяснена, а также при угрозе для жизни больного.
Ниже представлен пример ургентного купирования АГ в реальной клинической практике.
Больная М. 64 лет, 09.10.08 доставлена в клинику бригадой СМП с направительным диагнозом “коллаптоидное состояние неясной этиологии”. При поступлении жалобы на слабость, головокружение, мелькание “мушек” перед глазами, шум в ушах. В детстве перенесла ревматизм. С 1964 г. диагностирован митральный стеноз, с 1989 г. – пароксизмальная форма мерцательной аритмии. Пароксизмы возникали редко – приблизительно 1 раз в год, купировались либо самостоятельно, либо после приема 40 мг верапамила. Настоящее ухудшение началось 09.10.08 утром, когда пациентка почувствовала сердцебиение и перебои. Самостоятельно приняла 40 мг верапамила (Финоптин), но без эффекта, после чего повторила прием препарата. Через час в связи с неэффективностью терапии вызвала бригаду СМП. На ЭКГ зафиксирован пароксизм мерцательной аритмии. С целью купирования нарушения ритма введен новокаинамид 10 мл 10 %-ного раствора внутривенно струйно. Пароксизм
был купирован, но самочувствие больной резко ухудшилось, она жаловалась на головокружение, шум в ушах, потемнение в глазах, резкую слабость; сохранялись сердцебиение, потливость. АД снизилось со 140/80 до 80/50 мм рт. ст., в связи с чем введено 0,5 мл 1 %-ного раствора Мезатона. Самочувствие больной несколько улучшилось (уменьшился шум в ушах, восстановилась острота зрения), но сохранялись выраженные слабость и головокружение. АД повысилось до 90/60 мм рт. ст. В связи с неэффективностью лечения к терапии было добавлено внутривенное струйное введение мидодрина (Гутрон) в дозе 15 мг. Через 15 минут больная почувствовала себя лучше: уменьшились слабость,
головокружение, исчезли шум в ушах и мелькание мушек перед глазами. Определены повышение АД до 130/80 мм рт. ст. и небольшое снижение частоты сердечных сокращений. При дальнейшем наблюдении за больной в течение суток ухудшения состояния не наблюдалось, снижения АД не зарегистрировано. Дополнительный прием вазоактивных препаратов не потребовался.
Часто встречающиеся ошибки терапии
Многие ошибки при терапии АГ обусловлены устаревшими рекомендациями, частично сохранившимися
в некоторых современных стандартах оказания медицинской помощи на догоспитальном этапе.
Наиболее распространенной ошибкой является применение с целью коррекции АГ дыхательных аналептиков – кордиамина, камфоры и кофеина. Их антигипотензивный эффект незначителен, а действие кратковременно. Использование кофеина допустимо лишь в виде комбинированных препаратов (Цитрамон, Кофетамин, Аскофен, Пирамеин) в качестве симптоматической терапии АГ с целью уменьшения субъективных симптомов: головной боли, неприятных ощущений в области сердца, артралгии и миалгии.
Ошибочно практически повсеместное использование для коррекции АГ гипотензии глюкокортикостероидов, в частности преднизолона. Они не обладают избирательностью действий, и
при их применении возникают серьезные побочные эффекты.
Стимулятор дофаминергических, β-и α-адренергических рецепторов допамин является препаратом выбора лечения АГ при различных шоковых состояниях, но его применение при других формах гипотензии нецелесообразно.
Предлагаемое в литературе использование допамина при лечении ортостатической АГ имеет ограничения в связи с кратковременностью действия препарата, которое начинается с первых минут введения и прекращается через 10–15 минут после его окончания, а также из-за развития сердцебиения, нарушений ритма, затруднения дыхания, мышечного тремора, головной боли, тошноты и рвоты. В связи с неселективностью и кратковременностью действия, способностью повышать потребность миокарда в кислороде, вызывать тахикардию и гипертензию в горизонтальном поло-жении, а также множеством побочных эффектов симпатомиметики адреналин, эфедрин и дэфедрин практически не применяют для системной регуляции сосудистого тонуса. Адреналин
(внутрисердечно) является препаратом выбора лишь при необходимости усиления возбудимости и автоматизма миокарда (например, при остановке сердца) и анафилактическом шоке.
Ранее широко применяемые препараты норадреналин, этафедрин (Фетанол), симпатол отличаются кратковременностью действия, способностью увеличивать потребность миокарда в кислороде, вызывать тахикардию и гипертензию в горизонтальном положении, в связи с чем их применение в
лечении пациентов с АГ в настоящее время также ограничено.
Использование алкалоидов спорыньи (производных эрготамина) в лечении ортостатической АГ патогенетически обоснованно благодаря их констрикторному действию на сосуды, прежде всего на вены. С гемодинамической точки зрения это предотвращает явления ортостаза. Однако коэффициент абсорбции дигидроэрготамина низок и составляет 25–30 %, максимальный эффект наступает на третьи сутки приема препарата, а повышение АД незначительно, что делает невозможным использование препаратов данной группы в ургентной терапии.
1. Hajjar I, Lackland D, Cupples LA. Response to Blood Pressure and Disability: First Steps in Future
Studies. Hypertension 2008;51:26.
2. Чефранова Ж.Ю. Идиопатическая артериальная гипотензия. Клиника, диагностика, лечение.
Дисс. докт. мед. наук. М., 2004.
3. Кобалава Ж.Д. Роль систолического артериального давления в развитии органных нарушений // РМЖ 2001. № 9. С. 415–18.
4. Heinrich F. Hypotone Blutdruck regulations storungen als Risikofaktor internisticher Krankheits bilder.
Munch Med Wschr 1982;124(2):53–57.
5. Owens P, O´Brian E. Hypotension: a forgotten illness. Blood Press Monit 1996; 2:3–14.
Верткин А.Л. – д.м.н., проф., зав. кафедрой терапии, клинической фармакологии и скорой медицинской помощи МГМСУ. E-mail: kafedrakf@mail.ru;
Источник
