Геморрагический инсульт в бассейне средней мозговой артерии

Инсульт – болезнь, которая может привести к летальному исходу. Она характеризуется нарушением кровообращения в головном мозге с повреждением его тканей. Это происходит в результате затруднения или полной остановки поступления крови к определенному отделу ГМ.
Причин развития заболевания много, и в настоящее время оно выступает одной из основных причин смерти людей в мире. В середине прошлого столетия инсульт разделили на несколько отдельных типов. Среди них выделяют ишемический инсульт в бассейне средней мозговой артерии (злокачественный инфаркт мозга). В этом случае зона поражения занимает 50% бассейна кровоснабжения СМА.
Краткое описание
Средняя мозговая артерия (код по МКБ-10 — I63.0 – I63.8) – самая большая ветка внутренней сонной артерии. Она делится на левую и правую СМА и служит источником кровоснабжения большого мозга, островка и корковой части. Так как СМА является частью Виллизиева круга, то кровоток в областях, снабжаемых ею, происходит не через данный круг, а через корковые и менингеальные ветви.
Процент заболеваемости этим видом патологии малый. Диагностируется инсульт средней мозговой артерии в 3 % случаев из всех.

Этиология патологии
Обычно инфаркт мозга в данном бассейне спровоцирован не атеросклерозом, а эмболией. Атеросклеротические бляшки могут наблюдаться только в небольших количествах и поражать каротидный синус, что приводит к развитию инсульта.
Если наблюдается поражение всей СМА, то обычно это обусловлено окклюзией ствола сосуда тромбоэмболом.
В зависимости от причин инфаркт мозга может быть одного из следующих типов:
- Атеротромботический.
- Гемодинамический.
- Кардиоэмболический.
- Лакунарный ишемический инсульт в бассейне левой СМА (или правой).
- Реологический.
Атеротромботический инсульт появляется в результате атеросклероза сосудов. Его диагностируют в 1/3 из всех случаев патологии.
Кардиоэмболический спровоцирован закупоркой сосуда головного мозга эмболом. Патология наблюдается в 22 % случаев.
Геморрагический (гемодинамический) спровоцирован нарушением кровообращения мозга из-за падения АД или снижения минутного объема крови. Он диагностируется в 15 % случаев.
Лакунарный инсульт развивается в каждом 5-м случае. Это происходит из-за патологии артерий при высоком АД длительное время.
Реологический спровоцирован изменениями в крови реологического характера.
Симптомы заболевания
Когда поражена левая средняя мозговая артерия, инсульт проявляется проблемами с речью, нарушением ориентации в пространстве и координации движений, расстройством восприятия; наблюдается паралич и парез слева или справа, то есть на той стороне тела, которая противоположна поражению полушария, потеря памяти. Все эти признаки указывают на ишемический инсульт в бассейне правой или левой СМА.
Кроме этого, проявляются такие симптомы:
- нарушение сознания;
- афазия;
- головная боль;
- ишемия;
- шум в ушах;
- дизартрия;
- расстройство зрения;
- кома.
Инсульт ишемический в бассейне правой средней мозговой артерии приводит к нарушению зрения. У человека также развивается парез лицевого нерва, гомонимная гемианопсия, нарушается чувствительность, возникает гемипарез.
Если произошел ишемический инсульт в бассейне ЛСМА, то поражение может быть обширным и затрагивать все полушария и мозжечок.
Диагностические мероприятия
Сначала доктор изучает жалобы и анамнез заболевания, затем проводит физикальное обследование, оценивает неврологический статус, исключает внечерепные причины патологии.
Потом назначается лабораторная и инструментальная диагностика:
- Анализы крови, мочи.
- КТ и МРТ головного мозга.
- Рентгенография грудной клетки.
- Электрокардиография.
Это помогает определить тип патологии, ее обширность.

Также проводится изучение сопутствующих заболеваний, которые могут выступать в качестве острого нарушения мозгового кровообращения (ОНМК).
Терапия
Если на протяжении 2,5 часа пострадавшему не будет оказана медицинская помощь, произойдут необратимые изменения в головном мозге. Для лечения используют:
- Препараты для снижения АД.
- Лекарства для устранения тромбоза.
- Диуретики.
В некоторых случаях проводится хирургическая операция, включающая эмболэктомию, а также стентирование артерий, что поражены.

Последствия и прогноз
Последствия инсульта будут зависеть от того, какую площадь мозга он затронул, а также от индивидуальных особенностей организма больного и своевременно начатой терапии.
Часто человек после перенесенного инсульта становится инвалидом, поскольку развивается паралич мышц. Также у пациента остается нарушение памяти и восприятия информации.
Источник
В статье рассматриваются варианты речевых нарушений и варианты изменений вещества головного мозга при инсульте в бассейне левой средней мозговой артерии
Введение
Для клиники левополушарных инсультов характерны речевые нарушения, среди которых наиболее значимой является афазия. Афазия, проявившаяся остро, указывает на нарушение кровообращения в бассейне средней мозговой артерии (СМА) [1].
Речевые процессы, как правило, обнаруживают значительную степень латерализации и у большинства людей зависят от ведущего (доминантного) полушария [2]. Необходимо учитывать, что в определении доминантного полушария, ответственного за речь, подход, связывающий доминантность только с праворукостью или леворукостью, является упрощенным. Профиль распределения функций между полушариями обычно многообразен [2, 3], что отражается на степени речевых нарушений и возможностях восстановления речи [4]. Многие люди проявляют лишь частичную и неодинаковую доминантность полушария в отношении разных функций [2]. Наряду с тем, что функция речи у правшей (≥90%) и большинства левшей (>50%) связана преимущественно с левым полушарием [1,4], существуют три исключения из этого правила:
1. Менее чем у 50% левшей функция речи связана с правым полушарием.
2. Аномическая (амнестическая) афазия может возникать при метаболических расстройствах и объемных процессах в головном мозге.
3. Афазия может быть связана с поражением левого таламуса [1].
Так называемую перекрестную афазию (афазию, вызванную ипсилатеральным к доминирующей руке церебральным поражением) в настоящее время относят только к правшам [4].
Область коры, ответственная за функцию речи, расположена вокруг Сильвиевой и Ролландовой борозд (бассейн СМА). Продукцию речи определяют четыре зоны этой области, тесно связанные между собой и расположенные последовательно вдоль заднепередней оси: зона Вернике (задняя часть верхней височной извилины), угловая извилина, дугообразный пучок (ДП) и зона Брока (задняя часть нижней лобной извилины) (рис. 1, 2) [1].


ДП представляет собой подкорковые волокна белого вещества, соединяющие зону Брока и зону Вернике. Есть сведения, что в левом полушарии ДП встречается в 100% случаев, тогда как в правом – только в 55% [5]. Ряд исследователей считают, что имеется несколько проводящих путей, участвующих в обеспечении речевой функции [6, 7]. Другие авторы получили достоверное подтверждение только роли ДП [8].
Патогенез дизартрических расстройств речи обусловливается различными по локализации очаговыми поражениями мозга. Нередко наблюдаются сложные формы дизартрии [9].
Цель исследования: изучить соотношение объема поражения головного мозга при инсульте в бассейне левой СМА и степени нарушения речи.
Материал и методы
В приемный покой КГБУЗ «Городская больница № 5» за 4-месячный период с подозрением на ОНМК поступили 356 человек. Все пациенты обследованы неврологом в приемном покое больницы, проведена оценка неврологического дефицита, отражено наличие/отсутствие нарушений речи. В дальнейшем, если состояние пациентов позволяло, им проводилось логопедическое исследование, в большинстве случаев – на следующий день после поступления в стационар.
В 124 случаях (каждый третий пациент) поставлен предварительный диагноз: ОНМК в бассейне левой средней мозговой артерии (ЛСМА). Данная локализация наиболее актуальна при изучении афазии у больных с ОНМК.
Всем пациентам при поступлении и большинству пациентов в динамике проводилась КТ головного мозга (томограф Bright Speed 16) с целью подтверждения/исключения очагового поражения головного мозга и уточнения объема поражения и локализации патологического участка.
По результатам КТ головного мозга у 32 (25,8%) человек из 124 выявлены типичные ишемические изменения в бассейне ЛСМА, из них у 7 при исследовании в динамике, т. е. при поступлении изменения еще не были явными (начальная стадия инсульта). В 5 (4,0%) случаях выявлены кровоизлияния: левосторонние медиальные гематомы и 1 случай субарахноидального кровоизлияния (САК). В 5 (4,0%) случаях из 124 выявлены инфаркты другой локализации (не в бассейне ЛСМА) (табл. 1).

В 22 (17,7%) случаях по данным КТ головного мозга не выявлено инфаркта в зоне интереса, но пациенты были госпитализированы в первичное неврологическое отделение для больных с ОНМК, т. к. у них выявлена значимая неврологическая симптоматика: явления атрофии вещества головного мозга, сосудистые очаговые изменения, сосудистый лейкоареоз, постинфарктные кисты. К этой группе отнесены также пациенты, у которых клиника была обусловлена транзиторной ишемической атакой.
В 60 (48,4%) случаях пациенты не были госпитализированы. В большинстве случаев ОНМК не подтвердилось (нет соответствующих изменений по данным КТ и в неврологическом статусе). В число не госпитализированных в отделение ОНМК вошли также пациенты с различными вариантами атрофии вещества головного мозга в сочетании со значимой неврологической симптоматикой, которые отказались от предложенной госпитализации. Единичные пациенты переведены в другие стационары, т. к. у них были выявлены травматические изменения черепа, головногомозга, новообразования. Часть пациентов переведена в дежурное отделение неврологии другого стационара, например, с диагнозом «остеохондроз».
У 64 пациентов, госпитализированных в отделение ОНМК с инсультом, имелись нарушения речи (табл. 2). Детальный характер речевых нарушений определен логопедом. В 20 (31,2%) случаях у пациентов выявлены дизартрия и отсутствие афазии. В 2 случаях дизартрии сопутствовали дисфония и дисфагия. Выявлена афазия у 44 (68,8%) человек, из них в 7 случаях она регрессировала к моменту консультации логопедом на следующий день (в 2 случаях при регрессе афазии выявлены ишемические инфаркты). У 3 человек из группы с сенсомоторным вариантом афазии отмечалась выраженная дизартрия, у 9 человек – дисфагия. У 4 человек из группы с моторной афазией отмечались также явления дизартрии, в 1 случае – выраженная дизартрия.
Двум пациентам-левшам, у которых первоначально подозревался инсульт в бассейне левой СМА, с учетом результатов КТ головного мозга был поставлен диагноз: «Инсульт в бассейне правой СМА». В одном случае имелась афазия, которая регрессировала за 24 ч, в другом случае отмечена дизартрия.
У пациентов с дизартрией без афазии выявлено 4 вида дизартрии: экстрапирамидная (3 случая), афферентная корковая (1 случай), бульбарная (1 случай), псевдобульбарная (8 случаев), в остальных случаях четко определить вид дизартрии было затруднительно, проявления были слабовыраженными (табл. 3).
В группах пациентов с дизартрией и регрессом афазии в течение 24 ч отмечается небольшое преобладание мужчин.
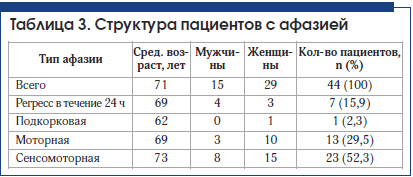
Афазии наблюдаются при поражениях коры головного мозга. В одном случае причиной афазии было поражение подкорковых структур левого полушария (медиальная внутримозговая гематома в таламусе (рис. 3). Нарушения речи в таких случаях не соответствуют ни одному из основных типов афазий. Поражение подкорковых структур можно заподозрить в тех случаях, когда амнестическая афазия сочетается с дизартрией или афазия – с гемипарезом. У данного пациента наблюдался правосторонний гемипарез 4 балла.
По классификации ишемических инсультов TOAST у госпитализированных пациентов с речевыми нарушениями выявлены следующие типы инсультов: в группе пациентов с сенсомоторной афазией наиболее частым был криптогенный вариант (47,6% случаев), на 2-м месте – кардиоэмболический (28,6%), на 3-м – атеротромботический (23,8%), отмечалась наибольшая частота повторных инсультов. В группе пациентов с моторной афазией также наиболее частым оказался криптогенный вариант, но в меньшем проценте случаев (41,7%), на 2-м месте – атеротромботический вариант (25,0%), на 3-м – кардиоэмболический (16,7%). В группе с дизартрией наиболее часто встречался лакунарный вариант (38,9% случаев), на 2-м месте – кардиоэмболический и криптогенный варианты (каждый по 22,2% случаев).
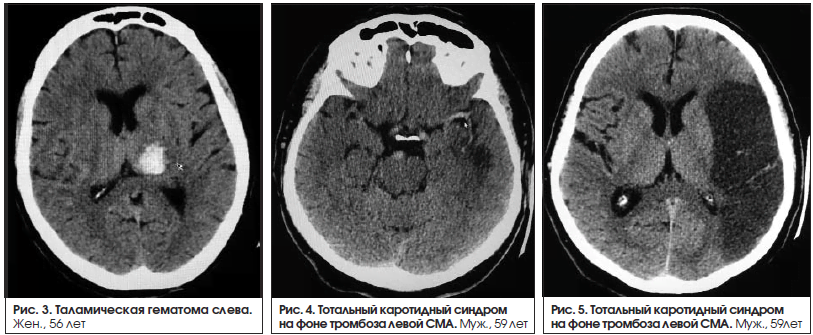
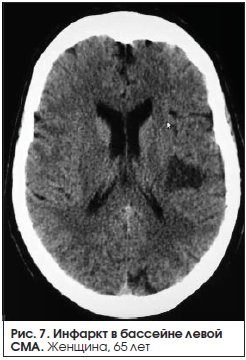
В группе больных с сенсомоторной афазией (23 человека) в 39,1% (9 человек) случаев у больных с сенсомоторной афазией был выявлен крупный инфаркт в бассейне ЛСМА доминантного полушария (рис. 4–6). В 47,8% (11 человек) случаев выявлен инфаркт малых размеров (рис. 7).

В 1 (4,3%) случае диагностировано САК вследствие разрыва аневризмы передней соединительной артерии, которое сочеталось с внутрижелудочковым кровоизлиянием. В 2 (8,7%) случаях КТ при поступлении и в динамике не выявила достоверного «свежего» участка инфаркта и постинфарктных изменений, у пациентов отмечены значительная атрофия вещества головного мозга, выраженный сосудистый лейкоареоз, клинический диагноз в обоих случаях: «Повторный ишемический инсульт в бассейне ЛСМА».
Основными группами сравнения стали 3 группы пациентов: с дизартрией (20 человек), моторной афазией (13 человек) и сенсомоторной афазией (23 человека). Критериями сравнения были объем и характер поражения, состояние сознания, сроки восстановления речи.
В таблице 4 в скобках указаны случаи соответствия локализации патологических изменений функционально-анатомическим зонам (при сенсомоторной афазии – обширной зоне вокруг Сильвиевой борозды; при моторной афазии – центру Брока; при дизартрии – локальным изменениям на уровне среднего мозга, подкорковых структур, коры).

Выявлены 3 медиальные гематомы слева, 2 из которых таламические (одна сопровождалась моторной афазией, другая – дизартрией), 1 – таламическая с распространением на внутреннюю капсулу (сопровождалась дизартрией). В одном случае в группе пациентов с дизартрией патологических изменений не выявлено, дизартрия регрессировала менее чем за 24 ч (табл. 5).

Случаев сопора и комы не было.
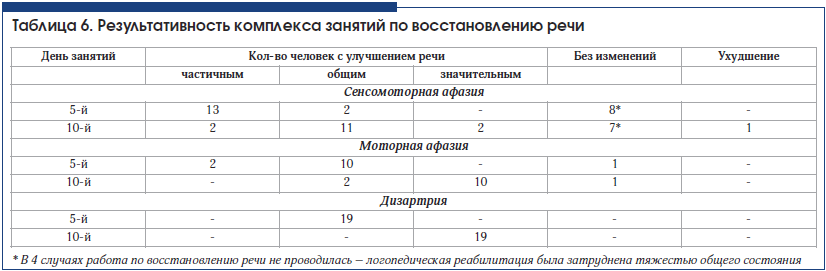
Достичь значительного улучшения речи у больных с сенсомоторной афазией в стационаре часто не удается (табл. 6). Поэтому логопед дает рекомендации каждому больному продолжать занятия в домашних условиях.
Результаты
Типичные «свежие» ишемические изменения, сопровождавшиеся афазией, по результатам КТ головного мозга выявлены у 30 человек. У половины из них диагностирована сенсомоторная афазия, и в свою очередь только у половины очаги поражения захватывали большую область вокруг Сильвиевой борозды. Не всегда локализация очагов поражения четко соответствовала локализации корковых речевых центров. Во всех 3 случаях медиальных гематом отмечены хорошая результативность восстановления речи (1 случай моторной афазии и 2 случая дизартрии), ее значительное улучшение.
Эти данные находят подтверждение в исследованиях афазического синдрома, проведенных во второй половине ХХ в., согласно которым у больных, переживших геморрагический инсульт, имеются возможности для восстановления речи, можно рассчитывать на благоприятный прогноз [10, 11]. В динамике степень нарушения речи, как правило, уменьшалась на фоне комплексного лечения, в т. ч. при сохранении гемодинамически значимого стеноза внутренней сонной артерии (по данным ультразвукового дуплексного сканирования), но при отсутствии рецидива инсульта или выраженной геморрагической трансформации.
Выводы
1. Сенсомоторная афазия при ишемическом инфаркте головного мозга может возникать как при поражении обширной области вокруг Сильвиевой борозды доминантного полушария, так и при локальном поражении в зоне одного из речевых корковых центров или зоне белого вещества между ними.
2. У больных с сенсомоторной афазией, вызванной инсультом, чаще, чем в других группах, отмечено оглушенное сознание, несмотря на то, что размер подтвержденного инфаркта более чем в половине случаев не был большим.
3. Фактические границы речевых центров индивидуально, по всей видимости, варьируют, поэтому не всегда обнаруживается совпадение точности предполагаемого анатомического поражения степени функциональных нарушений (афазии).
4. Полное соответствие объема выявленного инфаркта мозга объему речевых нарушений было отмечено в группе больных с сенсомоторной афазией, когда инфаркт был крупным.
5. Афазический синдром чаще встречается при криптогенном варианте ишемического инсульта, сенсомоторный вариант афазии часто возникает при повторных инсультах.
6. С учетом менее выраженной динамики восстановления речи в группе больных с сенсомоторной афазией этим больным следует продолжать логопедические занятия после выписки, чтобы достичь значительного/полного восстановления.
Источник
- 1. Восстановления нарушений чувствительности: массаж, грязевые и радоновые ванны, иглорефлексотерапия.
- 2. Восстановление двигательной активности: утренняя гимнастика, лечебная физкультура, прогулки, самостоятельные физические занятия.
- 3. Для снижения артериального давления: Эналаприл по 1 таблетки 2 раза в день.
ЛИТЕРАТУРНАЯ СПРАВКА:
Геморрагический инсульт.
Этиология геморрагического инсульта
Основными этиологическими факторами геморрагического инсульта являются гипертоническая болезнь, артериальная гипертензия, врожденные и приобретенные артериальные и артерио-венозные аневризмы. Субдуральные и эпидуральные гематомы обычно имеют травматический генез. Реже причиной геморрагического инсульта могут быть геморрагические диатезы, применение антикоагулянтов, амилоидные ангиопатии, микозы, опухоль, энцефалиты.
Преимущественная локализация гематом — большие полушария головного мозга (около 90% паренхиматозных кровоизлияний), в 10% случаев выявляется поражение ствола головного мозга или мозжечка. В большинстве случаев отмечается разрыв сосуда, значительно реже — диапедезные кровоизлияния.
Клиника паренхиматозных кровоизлияний имеет общемозговую и очаговую симптоматику. Клиника субарахноидальных кровоизлияний включает две основные группы симптомов: общемозговые и оболочечные. При наличии этих и очаговых симптомов речь идет о субарахноидально-паренхиматозном кровоизлиянии. Особенности клинической картины паренхиматозных кровоизлияний зависят от локализации гематомы.
Клиника геморрагического инсульта
Паренхиматозные кровоизлияния. Кровоизлияние в скорлупу протекает с грубым нарушением сознания и неврологическим дефектом в виде контралатеральной гемиплегии, гемианестезии, афазии (при поражении доминантного полушария) или пространственной гемиагнозии и анозогнозии (при поражении недоминантного полушария). Клиническая картина сходна с таковой при окклюзии средней мозговой артерии.
При кровоизлияниях в таламус так же, как и при кровоизлияниях в скорлупу, возможны вклинение и кома. Важными признаками таламического поражения являются большая выраженность чувствительных нарушений, чем двигательных, и необычные глазодвигательные расстройства, чаще в виде ограничения взора, косоглазия.
Шкала HUNT (Henry J. M. Barnett, Stroke, 1986)
0 Неразорвавшаяся аневризма
I Бессимптомное течение или минимальная головная боль и легкая ригидность затылочных мышц
IA Отсутствие менингеальной или общемозговой симптоматики, но наличие стойкого неврологического дефицита
II Умеренная или сильная головная боль, ригидность затылочных мышц; отсутствие неврологического дефицита, кроме пареза черепно-мозговых нервов
III Сонливость, спутанность сознания (дезориентация во времени и пространстве) или легкий локальный дефицит
IV Ступор, умеренный или глубокий гемипарез, возможная ранняя децеребрационная ригидность и вегетативные нарушения
V Глубокая кома, децеребрационная ригидность и признаки агонии
Кровоизлияние в мост характеризуется обычно ранним развитием комы, точечными, не реагирующими на свет зрачками и двусторонней децеребрационной ригидностью.
Для кровоизлияния в мозжечок характерны внезапное головокружение, рвота в сочетании с выраженной атаксией, абазией, астезией и парезом взора. Сознание не нарушено, но сдавление ствола может привести к смерти.
Субарахноидальное кровоизлияние. Разрыв аневризмы. Субарахноидальное кровоизлияние (САК) чаще всего обусловлено разрывом мешотчатой аневризмы — дефекта внутренней эластической мембраны артериальной стенки, обычно возникающего в месте бифуркации или ветвления артерии. В большинстве случаев разрыв происходит в возрасте 35-65 лет. Возможны сопутствующие аномалии, такие как поликистоз почек или коарктация аорты. Внезапная необъяснимая головная боль любой локализации должна вызвать подозрение на САК, при этом необходимо проведение компьютерной томографии (КT). При аневризмах более 7 мм оправданно проведение микрохирургической облитерации.
Аневризмы другого типа располагаются по ходу внутренней сонной, позвоночной или базилярной артерии; в зависимости от строения они делятся на веретенообразные, шаровидные и диффузные. Такие аневризмы проявляются клинически, если оказывают давление на соседние структуры или при тромбозе, однако разрываются редко.
Классы социально-бытовой активности
I Возвращение к труду и полная независимость от окружающих
II Возвращение к работе с ограничениями, независимость в повседневной жизни, ходьба без посторонней помощи
III Ограничение выполнения прежних домашних обязанностей, частичная зависимость от окружающих в повседневной жизни, ходьба по квартире без посторонней помощи, ходьба по улице с посторонней помощью
IV Невозможность возвращения ранее работавших и перенесших инсульт больных к работе, у занимавшихся домашним хозяйством — значительное ограничение круга домашних обязанностей или полная неспособность к их выполнению, значительная зависимость от окружающих в повседневной жизни. Ходьба по квартире с посторонней помощью. По улице больные не ходят
V Полная утрата любой производительной деятельности. Полная зависимость от окружающих в повседневной жизни
Для разрыва аневризмы характерна внезапная интенсивная головная боль. Больной обычно говорит, что столь сильной головной боли никогда раньше не испытывал. Возможна потеря сознания; иногда она переходит в кому, но чаще сознание восстанавливается, хотя и сохраняется оглушенность. В некоторых случаях потеря сознания происходит внезапно, до появления головной боли. САК часто возникает при физической нагрузке. При разрыве аневризмы диагноз обычно несложен, но иногда на ранней стадии никаких объективных симптомов нет, поэтому при внезапной головной боли врач обязан подумать о субарахноидальном кровоизлиянии.
Часто выявляются менингеальные симптомы и субфебрильная лихорадка. При офтальмоскопии нередко обнаруживаются субгиалоидные кровоизлияния.
Кровоизлияние может ограничиваться субарахноидальным пространством или распространяться на вещество мозга, вызывая очаговую симптоматику. Иногда вскоре после кровоизлияния развивается ишемический инсульт из-за нарушений кровотока или тромбоза в артериях, пораженных аневризмой.
Клинически определить локализацию аневризмы нелегко, хотя иногда возможно. Так, боль в глубине глазницы и поражение II-VI черепных нервов указывают на аневризму пещеристой части сонной артерии; гемиплегия, афазия и ряд других симптомов — на аневризму средней мозговой артерии; поражение III черепного нерва — на аневризму в месте соединения задней соединительной и внутренней сонной артерий; абулия и слабость в ноге — на аневризму передней соединительной артерии; поражение нижних черепных нервов — на аневризму базилярной или позвоночной артерии.
Преходящий или стойкий очаговый неврологический дефект, развивающийся спустя несколько суток после инсульта, обычно обусловлен спазмом мозговых сосудов, возникающим в ответ на попадание крови в субарахноидальное пространство. Как ранним, так и поздним осложнением САК может быть гидроцефалия, при которой иногда требуется желудочковое шунтирование.
Артериовенозные мальформации. Артериовенозные мальформации обычно проявляются эпилептическими припадками или кровоизлиянием, однако при крупных поражениях из-за большого сброса крови может возникнуть ишемия прилегающих участков мозга. Чаще всего это сочетанное паренхиматозно-субарахноидальное кровоизлияние. Страдают артериовенозными мальформациями обычно в детском и юношеском возрасте. Вот почему при упорных головных болях в этом возрасте необходимо прослушивание в области глазницы, сонной артерии, сосцевидного отростка.
Наличие сосудистых шумов в указанных областях патогномонично. В сомнительных случаях, а также с целью дифференциальной диагностики телеангиэктазий и других ангиом можно сделать КТ.
Диагностика геморрагического инсульта
КТ — метод выбора. Она позволяет не только подтвердить диагноз, но и определить распространённость поражения при внутримозговых паренхиматозных кровоизлияниях. КТ — лучший метод диагностики САК, в большинстве случаев выявляющий кровь в субарахноидальном пространстве. Этот метод позволяет также диагностировать отек мозга, паренхиматозное и внутрижелудочковое кровоизлияние, гидроцефалию. Можно выявить локализацию источника при подоболочечном кровоизлиянии.
Магнитно-резонансная томография (МРТ) по сравнению с КТ более надежна при диагностике мелких гематом, локализующихся в области моста и продолговатого мозга, а также гематом, рентгенологическая плотность сгустков крови внутри которых выравнивалась с плотностью мозговой ткани. МРТ позволяет установить также доступные хирургическому вмешательству артериовенозные мальформации, которые очень трудно диагностируются при КТ, особенно без контрастного усиления.
Исследование спинномозговой жидкости показано лишь в случаях, когда компьютерная томография недоступна. Кровь в ликворе выявляется во всех случаях САК, а также при кровоизлияниях в мозжечок и мост; при небольших кровоизлияниях в скорлупу и таламус эритроциты в ликворе могут появится лишь через 2-3 суток.
Рентгенография черепа выявляет кальцинированные мальформации и аневризмы. Ее, как правило, не проводят.
Церебральную ангиографию обычно проводят непосредственно перед операцией для уточнения локализации и анатомического характера аневризмы, а также для подтверждения наличия или отсутствия очагового церебрального вагоспазма. В тяжелых случаях ангиографию лучше проводить только при неясном диагнозе и особенно при показаниях к хирургической декомпрессии.
Дифференциальный диагноз инсультов
Кровоизлиянию в мозг предшествуют церебральные кризы; заболевание начинается бурно, внезапно, чаще днем в связи с физическим напряжением или волнением. Характерны предвестники (приливы к лицу, головная боль, видение предметов в красном цвете); развиваются продолжительные коматозные состояния (иногда несколько дней); лицо бывает гиперемировано; повышается температура; дыхание клокочущее, хриплое; пульс напряженный, редкий; акцент второго тона на верхушке; артериальное давление повышено; миоз или мидриаз на стороне очага; выявляются очаговые симптомы в виде быстрого развития гемиплегии с понижением тонуса мышц, рефлексов, кожной температуры; иногда возникают эпилептиформные припадки или ранние контрактуры (тонические спазмы, защитная гиперрефлексия); выражены менингеальные явления, стволовые расстройства (нарушение дыхания, рвота, плавающие движения глазных яблок); псевдобульбарные рефлексы определяются редко, наблюдается задержка или недержание мочи; на глазном дне видны кровоизлияния в сетчатку; спинномозговая жидкость геморрагическая, ксантохромная, давление повышено; в крови лейкоцитоз, протромбин не повышен; в моче эритроциты, иногда сахар и белок.
Ишемическому тромботическому инсульту предшествуют преходящие нарушения мозгового кровообращения. Заболевание развивается постепенно, чаще ночью, под утро или во время сна; бывают предвестники (головокружения, кратковременные расстройства сознания); характерна неполная или непродолжительная утрата сознания; лицо больного бледное, температура обычно не повышается; дыхание замедленное, пульс слабый; тоны сердца глухие; артериальное давление не повышено; величина зрачков чаще всего не меняется; очаговые симптомы появляются в виде гемиплегии или моноплегии с низким мышечным тонусом, односторонним рефлексом Бабинского; гемиплегия развивается постепенно и бывает нестойкой; эпилептиформные припадки не характерны; менингеальные явления отсутствуют; стволовые явления наблюдаются редко (при обширных очагах); при повторных инсультах возникают псевдобульбарные рефлексы; иногда бывает недержание мочи; на глазном дне видно сужение и неравномерность сосудов; спинномозговая жидкость прозрачная, давление нормальное; в крови выявляется гиперкоагуляция; удельный вес мочи низкий.
Нетромботическому ишемическому инсульту предшествуют кризы, стенокардии, инфаркт миокарда и т. п.; заболевание развивается внезапно днем, чаще после физической нагрузки; зачастую без предвестников; характерна кратковременная потеря сознания, сопор; лицо бывает бледное; температура повышена; дыхание ослабленное замедленное; пульс аритмичный, ослабленный; тоны сердца глухие, иногда мерцательная аритмия; артериальное давление понижено, зрачки сужены; развивается преходящая гемиплегия с нерезко повышенным тонусом мышц, односторонним рефлексом Бабинского; эпилептиформные припадки наблюдаются редко; менингеальные и стволовые явления выражены редко; часто определяются псевдобульбарные рефлексы; бывает недержание мочи; на глазном дне виден склероз и сужение сосудов сетчатки; спинномозговая жидкость прозрачная, давление ее иногда повышено; в крови бывает повышен протромбин, в моче определяются следы белка.
Лечение геморрагического инсульта
Общие принципы. Наряду с дифференцированной терапией геморрагического инсульта важную роль играет базисная терапия, направленная на поддержание жизненноважных функций организма. Чем тяжелее течение инсульта, тем более необходима многосторонняя и комплексная базисная терапия, которая проводится индивидуально, под контролем лабораторных показателей и функций всех органов и систем.
В связи с современными патогенетическими представлениями особую важность приобретает ранняя диагностика мозгового инсульта, уточнение его характера и организация срочной медицинской помощи на догоспитальном и госпитальном этапах. Эффективность лечебных мероприятий зависит от своевременности их начала и от преемственности терапии во всех периодах заболевания.
Преемственность лечебных мероприятий определяется общей тактикой ведения больного и сопряжена с решением организационных проблем: быстрой транспортировкой больного, четкой организацией работы приемного отделения; ранним уточнением диагноза и решением вопроса о направлении в соответствующее отделение; отлаженной работой всех звеньев оказания помощи.
Нейрохирургическое вмешательство. Проблема геморрагического инсульта, по мнению большинства исследователей, в большей степени является нейрохирургической. Если ишемический инсульт — это процесс развития гемодинамических и метаболических изменений, заканчивающийся в основном через несколько дней после острого нарушения мозгового кровообращения, то геморрагический инсульт — это свершившийся факт кровоизлияния, и его патогенез подразумевает вторичные явления уже излившейся крови.
Удаление гематомы после внутримозгового кровоизлияния, если она локализована в доступном участке мозга (например, в мозжечке, скорлупе, таламусе или височной доле), может спасти жизнь больного. Операция показана как можно раньше (24-48 часов) при разрывах аневризмы, если состояние больного не улучшается и появляются признаки вклинения. Основная операция — клипирование шейки аневризмы, проводится и укутывание аневризмы мышцей или, реже, экстракраниальная окклюзия внутренней сонной артерии.
Дифференцированная консервативная терапия. Консервативные терапевтические воздействия при геморрагическом инсульте дожны быть направлены на быструю коррекцию артериального давления на оптимальных для конкретного больного значениях; на борьбу с развивающимся отеком мозга и на проведение кровоостанавливающей и укрепляющей сосудистую стенку терапии.
Коррекция и контроль артериального давления. Следует
