Геморрагический инфаркт легкого причины

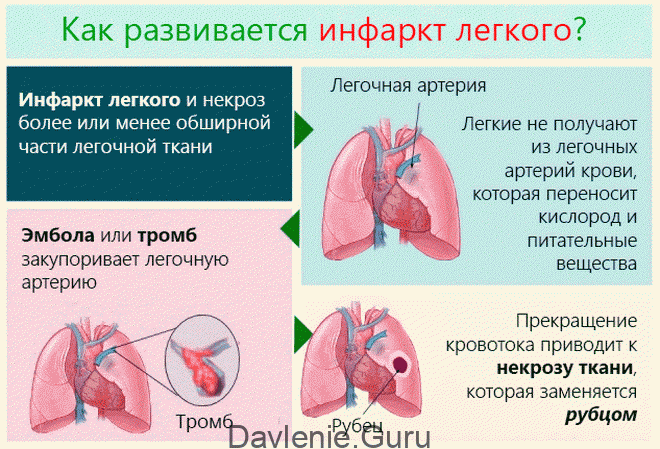
Инфаркт легкого, выражающийся в гибели лёгочной ткани, – патология не первичная: развивается он в результате нарушения кровоснабжения дыхательной системы. Провоцирующим фактором является ТЭЛА – тромбоэмболия лёгочной артерии. Такое состояние редко остаётся незамеченным, а последствия могут быть очень серьёзными.
Закупорка крупных сосудов этой системы при полной их блокаде и отсутствии своевременной медицинской помощи опасна летальным исходом. Если тромб (эмбол) обнаружен в мелкой или средней части легочных ответственный, шансы помочь пострадавшему есть.
Тромбоэмболия – это прекращение кровоснабжения в проблемной ветви (там, где просвет перекрыт сгустком). Лёгочные ткани, не получающие кислород и питательные вещества, начинают отмирать. Так развивается некроз.
Такое состояние называется инфарктом, обычно он сопровождается геморрагиями. ТЭЛА не диагностируется у здорового человека, ей всегда предшествует какое-то заболевание.
Причины инфаркта легкого
Главная причина, ответственная за блокаду кровоснабжения лёгочных артерий, это тромбы. Локализуются они обычно в зоне таза и нижних конечностей, когда тело пациента долго находится без движения.

Предпосылками может быть скелетное вытяжение при переломах и хирургических операциях. Причиной инфарктного состояния может стать присутствие в сосудистом русле потенциально тромбогенного инородного тела – такого как внутривенный катетер.
После уплотнения эмболы с кровотоком перемещаются в правую половину сердца, а оттуда – в отделы лёгких. Эти сгустки-эмболы и обуславливают название главной причины лёгочного инфаркта – тромбоэмболия.
Провоцируют лёгочный инфаркт и тромбы, сформировавшиеся прямо в сердце в результате воспаления – бактериального эндокардита.
К таким заболеваниям как инфаркт лёгкого склонны пациенты, страдающие различными патологическими сердечно-сосудистыми состояниями типа мерцательной аритмии, митрального стеноза, ИБС, инфаркта миокарда, кардиомиопатии, инфекционного эндокардита, миксомы предсердия, сердечной недостаточности, васкулитов.
Сгусток при этом образуется в ушке правого предсердия. При благоприятных условиях с током крови он переносится в артерию малого круга кровообращения. При тромбозах вен ног и тромбофлебитах глубоких вен таза самые опасные эмболы – флотирующие: они имеют одну точку фиксации в дистальном отделе венозного сосуда.
В группе риска тромбообразования в ногах и тазовой области:
- Лица старше 60 лет;
- Пациенты с гиперкоагуляцией и другими нарушениями свёртываемости крови;
- Больные, не имеющие возможность принимать пищу через ЖКТ (в венах у них для этой цели катетеры);
- Пострадавшие с травмами таза и ног;
- Лица с сердечной недостаточностью в анамнезе;
- Прооперированные в течение последних 3-х месяцев;
- Злостные курильщики;
- Пациенты с ожирением;
- Больные на ранней стадии после инсульта;
- Женщины детородного возраста, использующие эстрогены в виде оральных контрацептивов или для заместительной терапии (в период менопаузы).
Среди других, менее распространённых причин обтурации легочной артерии:
- Осложнённые роды (проникновение амниотической жидкости в тазовые вены);
- Попадание в кровоток раковых клеток (при распаде злокачественного новообразования);
- Сердечная недостаточность;
- Тромбофлебиты и другие патологии вен нижних конечностей;
- Проникновение в венозную сеть пузырьков воздуха (при хирургических операциях или неграмотном уходе за катетером);
- Переломы длинных трубчатых костей (развивается жировая эмболия);
- Продолжительная обездвиженность.
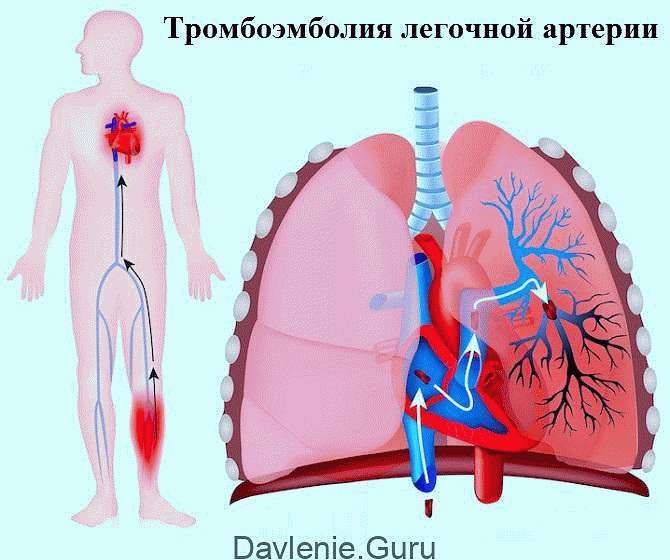
ТЭЛА может спровоцировать необходимость продолжительного постельного режима. Фактор риска иммобилизованных пациентов – застой крови в сосудах лёгких.
Риск возникновения тромбоза увеличивается при повышении давления в сосудах (лёгочная гипертензия) и воспалениях (васкулитах).
Классификация инфаркта легкого
Геморрагический инфаркт легкого – это одно из клинических проявлений ТЭЛА, такое же, как и острое легочное сердце или внезапная одышка не выявленного генеза. Состояние классифицируют в зависимости от степени поражения тромбом.
- Массивная ТЭЛА – закупорка основного ствола или главных ответвлений лёгочной артерии.
- Субмассивная тромбоэмболия – повреждение на уровне долевых и сегментарных артерий.
- ТЭЛА мелких легочных артерий.
Инфаркт лёгкого бывает первичным, когда источник отрыва сгустка неизвестен, или вторичным – как осложнение после тромбофлебита вен. Различают также ограниченный вариант (поражены субсегментарные ответвления) и обширный (зона поражения более значительна).
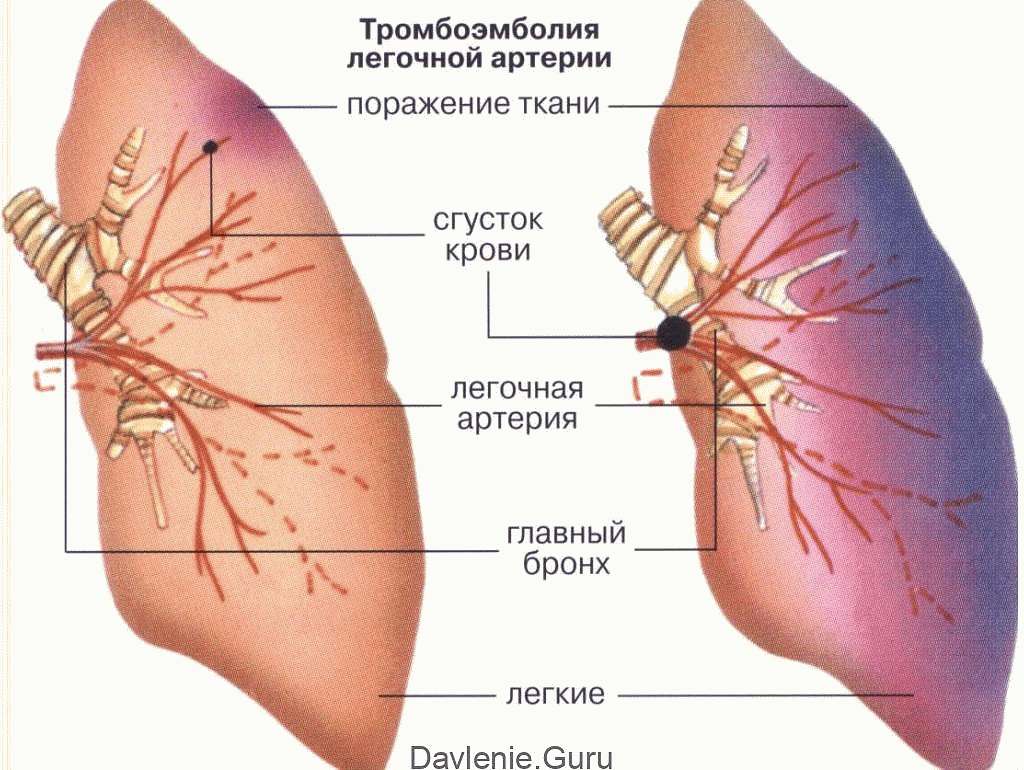
Состояние может быть неосложнённое и с осложнениями – с симптомами кровохарканья, абсцедирования, эмпиемой плевры, сепсиса. Закупорка ветвей вызывает ишемию легочной паренхимы с последующим наполнением повреждённых тканей кровью, которая перемещается сюда из областей с нормальным кровоснабжением.
Это механизм развития геморрагической формы лёгочного инфаркта. В области повреждения создаются условия для распространения инфекции и появления инфаркт-пневмонии.
В противном случае просвет сосудистого русла перекрывается инфицированным тромбом – развивается деструкция паренхимы и абсцесс лёгкого.
Механизм развития болезни
При тромболизации сосудов лёгкого участок ткани, где нарушен кровоток, некротизируется. Обычно в этой области уже имеется застой крови. Если кровоток направлен в противоположном направлении, кровь может пойти из легочной вены или бронхиальной артерии. Формируется инфарктное состояние спустя сутки после ТЭЛА, завершается закупорка примерно через неделю.
Инфаркт бывает и частичным, при апоплексии части легкого необратимых разрушений нет. Если область некроза инфицируется, в этой зоне развивается пневмония. В запущенном состоянии она абсцедируется – это существенно осложняет прогнозы на выздоровление. При субплевральной локализации состояния развивается геморрагический плеврит.
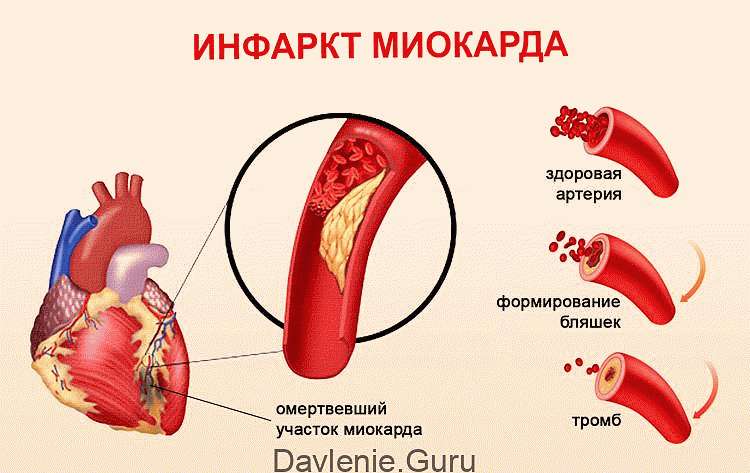
Обеднённая кислородом кровь перемещается от правой половины сердца к легким. Газообмен осуществляется в мелких пульмональных капиллярах: кровь расстаётся с углекислым газом и обогащается кислородом.
Оксигенированная биологическая жидкость возвращается в левую половину сердца и далее уже транспортируется по всему организму, снабжая кислородом все органы и системы.
При запущенной форме ТЭЛА по тромбированным лёгочным артериям кровь перемещается только частично (иногда кровоток полностью блокируется).
Без нормального газообмена организм страдает от кислородной недостаточности. Увеличивающиеся эмболы, перекрывающие просвет сосудов, заставляют его сокращаться с повышенной нагрузкой. Нарушение пульмонального кровоснабжения провоцирует некроз легочных тканей или инфаркт легкого.
На фоне таких стрессов для организма прогноз неблагоприятный: развивается шок, нередко и с летальным исходом.
Нарушение кровотока на отдельном участке лёгочной паренхимы, вызванное закупоркой долевых или сегментарных артерий эмболом, завершается инфарктом лёгкого в 10-25% всех случаев ТЭЛА. Диагноз тромбоэмболии не всегда устанавливают прижизненно – немало эпизодов инфаркта и нераспознанных.
В соответствии с медицинской статистикой летальный исход с таким диагнозом регистрируют в 5-30% случаев ТЭЛА. Риск фатального прогноза повышают рецидивирующие тромбозы, сопутствующие патологии, игнорирование адекватного и своевременного лечения. Правое легкое поражается инфарктом в 2 раза чаще, чем левое, а нижние доли легких – в 2 раза чаще, чем верхние.
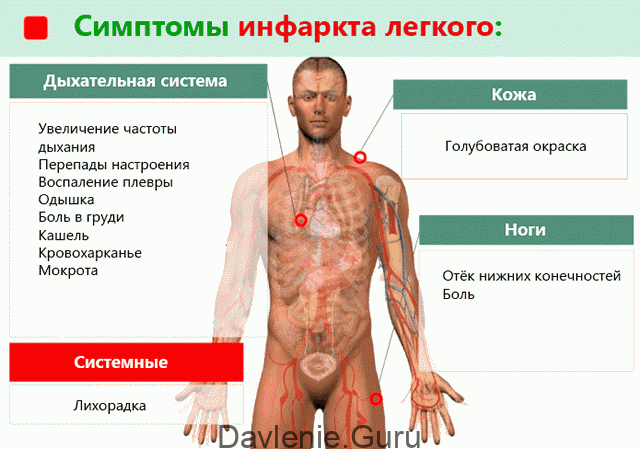
Симптомы состояния
Признаки ТЭЛА и спровоцированного эмболией инфаркта легкого выраженные. Но если пациент не дообследован, возможны и ошибки при диагностике. Клинические проявления будут зависеть от калибра заблокированной части легочной артерии и общего состояния здоровья больного.
Пациенты с хронической обструктивной патологией легких или ИБС будут чувствовать себя гораздо хуже.
Самые распространённые проявления состояния:
- Внезапное затруднение дыхания или постепенное увеличение симптомов одышки – первый и иногда единственный признак; нехватка воздуха вызывает панику и страх смерти;
- Острая боль в грудине, аритмия, воспаление плевры (проявляется не всегда);
- Отечность и боли в ногах;
- Бледность (голубоватый оттенок) и цианоз кожи;
- Нарушения сердечного ритма типа мерцательной аритмии или экстрасистолии, учащённый пульс;
- Мокрый кашель с выделением кровянистой слизи;
- Резкое понижение давления до критического уровня, возможен кардиопульмональный шок, требующий экстренной медицинской помощи;
- Головокружение (при массивной эмболии возможна потеря сознания);
- Неустойчивое настроение, лихорадка.
При ТЭЛА пациенты испытывают психомоторное возбуждение. Объективный осмотр выявляет влажные хрипы в лёгких, повышенную температуру тела, на проблемной стороне перкуторный звук притуплён.

Возможны физикальные симптомы плеврита – изменённое дыхание, шумы от трущейся плевры. ТЭЛА, осложнённая инфарктом, иногда маскируется под симптомы острого живота. Болезненные ощущения локализуются в правой части, фиксируются ложноположительные проявления раздражения брюшины.
Диагностика состояния осложняется невозможностью собрать детальный анамнез, проанализировать факторы риска. Трудно выявить сопутствующие заболевания, предварительный диагноз определяется на основании выраженной клинической картины. Для ТЭЛА с инфарктом характерна ЭКГ, выявившая перегрузку соответствующих сердечных участков.
Рентгенография даёт возможность обнаружить изменения в плевре и лёгких. Для подтверждения диагноза используют и компьютерную томографию (КТ).
К сожалению, часто патология формируется так стремительно, что провести какие-то исследования медики просто не успевают, ведь от грамотного лечения будет зависеть жизнь больного.
Незначительные тромбы поначалу никак не беспокоят, клиническая картина усложняется, когда развивается инфаркт легкого. Его проявления:
- Кашель с мокротой и кровохарканьем;
- Острая боль на выдохе;
- Иногда – лихорадка;
- Повышение температуры (при инфицировании, если развивается пневмония).
Если помощь оказана своевременно и компетентно, признаки инфаркта легкого исчезают через 7-14 дней.
Особенности диагностики
Если подозрение на ТЭЛА появилось дома, надо срочно вызывать неотложку или отправляться самому в ближайший больничный стационар. Избежать инвалидности и рассчитывать на благоприятный прогноз можно только при ранней диагностике и адекватной терапии.
Диагностика инфаркта легкого и тромбоэмболии пульмональных сосудов предусматривает специальные методы исследований:
- Пульсоксиметрия. На пальце устанавливается датчик для контроля сатурации (степени насыщения крови кислородом). При инфаркте легкого и ТЭЛА этот параметр снижен.
- Рентгенография. Изучают изменения рисунка сосудов грудной клетки, чтобы визуализировать инфаркт лёгкого.
- КТ-ангиография – один из самых достоверных способов исследования. Компьютерную томографию с введением в сосуды маркеров проводят для выявления эмболов в просветах сосудов.
- УЗИ. Глубокие вены таза и нижних конечностей исследуются для выявления сгустков, провоцирующих ТЭЛА с последующим инфарктом.

Описание будет неполным, если не вспомнить о группе риска. У этой категории пациентов врач сразу может предположить развитие легочной тромбоэмболии.
Если клиническая картина стёрта благодаря самолечению, поставить точный диагноз будет непросто.
Лечение
В первую очередь купируют болевой синдром. Для этого используют анальгетики (как наркотические, так и ненаркотические), и сразу же госпитализируют пациента в ОРИТ.
Медикаментозная терапия при ТЭЛА нацелена на купирование признаков болезни и профилактику рецидивов. Стандартная схема лечения включает следующие лечебные мероприятия:
- Ургентную медицинскую помощь при тромбоэмболии оказывают антикоагулянтами и эуфиллином с последующей срочной госпитализацией в реанимацию.
- Чтобы приостановить увеличение сгустков и вероятность образования новых тромбов, в схему включают препараты, разжижающие кровь: Гепарин, Фраксипарин и низкомолекулярные его производные, Варфарин, Фениндион при контроле параметров коагулограммы.
- Если диагноз подтверждается, назначают фибринолитики (препараты, растворяющие эмболы). Стрептокиназу, Уроктназу, Альтеплазу или Фибринолизин вводят на фоне лечения антикоагулянтами. Эти лекарства подходят не всем (из-за солидного списка противопоказаний и побочных явлений). В частности, антикоагулянты не назначают при кровотечении, геморрагическом диатезе, язве желудка и ДПК, онкологии.
- Если организм откликается на медикаментозную терапию адекватно, вводят в курс антибиотики, а также инфузионное лечение (особенно при развитии инфаркт-пневмонии).
- При легочной эмболии с осложнением в виде гипотонии диффузно вводят вазопрессоры (Норадреналин, Допамин), Реополиглюкин.
- Применяют и специальные фильтры, отлавливающие сгустки. Устройство располагают в нижней полой вене – на пути тромба, передвигающегося из вен ног к сердцу.
- Пациентам после инфаркта лёгкого необходим назальный катетер (для кислородных ингаляций).

Если консервативная терапия положительной динамики не даёт, проводят тромбоэмболэктомию из легочной артерии с установкой кава-фильтра в систему нижней полой вены. Показания к хирургическому вмешательству выявляет хирург после осмотра (сосудистый или торакальный).
ТЭЛА с осложнением в виде геморрагического инфаркта лёгкого – состояние, опасное летальным исходом. Спасти жизнь пострадавшему способна только срочная и квалифицированная медицинская помощь. Первую помощь при инфаркте лёгкого надо оказать как можно быстрее.
Какие последствия могут быть
Инфаркт легкого – состояние тяжёлое, без своевременного адекватного лечения осложнения могут быть серьёзные. Через 10-14 дней после инфаркта возникает постинфарктная пневмония. Поначалу больные жалуются на першение в горле и дискомфорт. Сухой кашель чередуется с мокрым, появляется кровянистая слизь.
При вдохе ощущается болезненность. При анализе мокрот выявляют атипичные для пневмонии возбудителей – хламидии, грибы, микоплазмы.
При инфицировании плевральной полости развивается гнойный плеврит – осложнение пневмонии, инфаркта легкого, абсцесса. Проявляется симптомами лихорадки, озноба, тахикардии, одышки, цианоза, потливости, боли в груди, кашля.
Прогнозы плеврита неутешительны: смертность достигает 20%. Постинфарктное абсцедирование тканей органа происходит относительно быстро. Из-за некроза и распространяющейся инфекции в очаге поражения формируется полость. Абсцесс в лёгких перемещается в плевру, где и развивается её эмпиема. Если прогнозы на лечение благоприятные, легочные ткани зарубцовываются.
Спонтанный пневмоторакс, когда в плевральной полости скапливается воздух и газы, возникает при попадании в неё из альвеол воздуха. Процесс сопровождается острой болью в грудной клетке, затруднением дыхания, паническими атаками и страхом смерти. Больной выбирает вынужденное неестественное положение, в котором чувствует хоть какое-то облегчение.
Прогноз такого осложнения благоприятный, но не исключена и вероятность рецидивов. Рубцы, которые формируются на легких после инфаркта, бывают разные, клиническая картина заболевания во многом зависит от этого показателя.
Когда на легких остаётся много рубцовой ткани (диффузный пневмосклероз), пациенты жалуются на одышку, проблемы с дыханием, покалывание в грудине, упадок сил. При запущенной форме патология может перейти в сердечно-лёгочную недостаточность.
Легочные кровотечения отличаются от обычных кровянистых выделений темным цветом крови с добавлением слизи, сгустков, остатков пищи.
Профузное кровотечение опасно смертельным исходом, поэтому при первых его симптомах необходима срочная госпитализация в стационар. Там быстро выявляют источник кровотечения и локализуют его. Кровь, которая регулярно попадает в дыхательную систему, надо отхаркивать. Самое опасное осложнение этого состояния – асфиксия.
Такое осложнение как разрыв аневризмы аорты можно диагностировать по сильным пекущим и разрывающим ткани болям в грудной клетке, давление резко падает до критических отметок, могут быть и другие признаки кардиогенного шока. Если медицинская помощь не оказана вовремя, помочь пострадавшему вряд ли удастся.

При повышенной активности бактерий, вызывающих процессы гниения, в легочных тканях может развиваться гангрена. Один из первых признаков такого осложнения – дурной запах изо рта. Параллельно выделяется много слизи и мокроты, появляется кровохарканье, озноб и лихорадка, больной резко худеет.
Протекает патология очень тяжело. Запущенная форма опасна сепсисом и смертью.
Меры профилактики
Тромбоэмболия легочных артерий и спровоцированная пневмония – патологии, требующие повышенного внимания в плане профилактики. Ведь последствия для сердца и сосудов лёгких могут быть необратимыми.
Для пациентов из группы риска, которым вскоре предстоит плановая операция, актуальными будут следующие меры:
- Ношение компрессионного трикотажа – гольф, чулок, колгот, облегчающих отток крови с нижних конечностей и предупреждающих тромбообразование.
- Для профилактики образования эмбол пациентам с варикозом практикуют перевязку вен на ногах.
- Как можно более быстрое восстановление активности после оперативного вмешательства, так как продолжительный постельный режим провоцирует появление эмбол.
- Профилактический приём прописанных врачом антикоагулянтов и антиагрегантов типа Аспирина или Клопидогреля, препятствующих появлению сгустков.
- Не принимать лекарства, повышающие свёртываемость крови и способствующие образованию тромбов.
- Пациентам из группы риска следует контролировать свой вес, соблюдать диету с низким содержанием жиров, солений и прочих неполезных для организма продуктов.
- Соблюдать водный баланс с учётом своего веса (около 1,5 л чистой воды в день).
- Контролировать двигательную активность – заниматься спортом или хотя бы находить время для ежедневных пеших прогулок на свежем воздухе (не менее 1 часа).
- Бороться с вредными привычками (особенно – курением), вовремя лечить инфекционные болезни.
- Своевременно проходить профилактические осмотры.
Если соблюдать все врачебные рекомендации, после ТЭЛА, даже осложнённой инфарктом лёгкого, можно продолжать жить полноценной жизнью без особых ограничений.
Геморрагический инфаркт лёгкого – не приговор. Если медицинская помощь оказана вовремя и основной этиологический фактор выявлен, прогнозы будут благоприятными. При адекватной терапии эмболы рассасываются, кровоснабжение и трофика ишемизированной зоны восстанавливаются, пациент выздоравливает.
Источник
– легкие
– инфаркт легкого треугольной формы, темно-красного цвета, плотной консистенции, основанием обращен к плевре, на плевре в этом участке — фибринозные наложения.
– Геморрагический инфаркт легких является не самостоятельным заболеванием, а осложнением какого-либо сердечного страдания, при котором ослабление кровообращения и застой крови в малом круге играют важнейшую роль в закупорке веточек легочной артерии.
Возникает обычно в условиях венозного застоя, при этом большое значение имеют особенности ангиоархитектоники органа.
Чаще всего возникает в легких при тромбоэмболии или тромбозе ветвей легочной артерии в условиях венозного полнокровия.
Механизм: в условиях застойного полнокровия и закрытия ветви легочной артерии (тромбом, тромбоэмболом) кровь из бронхиальной артерии устремляется по анастомозам под большим давлением в область омертвения, при этом происходит разрыв капилляров и пропитывание омертвевшей ткани эритроцитами.
13.Гангрена тонкой кишки
Стенка кишки отечна, черного цвета, серозный покров тусклый. В сосудах брыжейки красные тромбы.
– кишечник
– Петля кишки утолщена, отечная, дряблой консистенции, черно-красного цвета, серозная оболочка тусклая, покрыта фибрином. В сосудах брыжейки красные тромбы.
– Гангрена (от греч. gangrania — пожар) — некроз тканей, соприкасающихся с внешней средой. Ткани имеют черную окраску в результате образования сульфида железа из железа гемоглобина и сероводорода воздуха. Гангрена может развиваться в различных частях тела, легких, кишечнике, матке. Имеется три разновидности гангрены — сухая, влажная и пролежень.
Влажная гангрена возникает в тканях при действии гнилостных микроорганизмов. Ткань набухает, становится отечной, издает зловонный запах, демаркационная зона не определяется. Влажная гангрена встречается в легких, кишечнике и матке. У ослабленных корью детей влажная гангрена может развиться на коже щек, промежности и называется номой (греч. поте — водяной рак).
Бурая индурация легких
-легкие
– Легкие становятся большими, бурыми и плотными
– Развиваются при хроническом венозном полнокровии два вида изменений — множественные диапедезные кровоизлияния, обусловливающие гемосидероз легких, и разрастание соединительной ткани, т.е. склероз. Легкие становятся большими, бурыми и плотными — бурая индурация (уплотнение) легких.
Морфогенез – основная роль – застойное полнокровие и гипертензия в малом круге кровообращения.
Бурая индурация легких развивается лишь в исходе сосудистой декомпенсации нарушенного оттока по легочным венам. Ей предшествует длительная стадия адаптивной перестройки мелких ветвей легочной артерии и вен, выражающаяся в картине посткапиллярной гипертензии в малом круге. При этом развивается резкая гипертрофия мышечной оболочки внутридольковых вен, просвет их суживается, что предохраняет капилляры легких от регургитации крови. Гипертрофия мелких ветвей легочной артерии достигает максимума лишь при давлении в системе легочной артерии, в 3 раза превышающем нормальное. В этот период происходит перестройка по типу замыкающих сосудов, что приводит к еще большему сужению просвета.
Со временем адаптивные изменения сосудов легких сменяются склеротическими, развивается декомпенсация легочного кровообращения, капилляры межальвеолярных перегородок переполняются кровью. Нарастает гипоксия ткани, в связи с чем повышается сосудистая проницаемость, возникают множественные диапедезные кровоизлияния. В альвеолах, бронхах, межальвеолярных перегородках, лимфатических сосудах и узлах легких появляются скопления нагруженных гемосидерином клеток — сидеробластов и сидерофагов, и свободнолежащего гемосидерина. Возникает диффузный гемосидероз легких. Гемосидерин и белки плазмы “засоряют” строму и лимфатические дренажи легких, что ведет к резорбционной недостаточности их лимфатической системы, которая сменяется механической. Склероз кровеносных сосудов и недостаточность лимфатической системы усиливают легочную гипоксию, которая становится причиной пролиферации фибробластов, утолщения межальвеолярных перегородок. Возникает капиллярно-паренхиматозный блок, замыкающий порочный круг в морфогенезе индурации легких, развивается застойный фиброз легких. Он более значителен в нижних отделах легких, где сильнее выражен венозный застой и больше скоплений кровяных пигментов (гемосидерина), фибрина. Пневмосклероз, как и гемосидероз, при буром уплотнении легких имеет каудоаникальное распространение и зависит от степени и длительности венозного застоя в легких.
Мускатная печень
Печень увеличена, плотная. Паренхима на разрезе пестрая, вида мускатного ореха с чередованием синюшных и светло-желтых участков.
печень
– Печень увеличена, плотная. Ее края закруглены, поверхность разреза пестрая, серо-желтая с темно-красным крапом и напоминает мускатный орех – чередование синюшных и светло желтых участков.
-Развивается при длительном венозном застое. Избирательное полнокровие центра долек обусловлено тем, что застой печени охватывает прежде всего печеночные вены, распространяясь на собирательные и центральные вены, а затем и на синусоиды.Последние расширяются, но только в центральных и средних отделах дольки, где встречают сопротивление со стороны впадающих в синусоиды капиллярных разветвлений печеночной артерии, давление в которых выше, чем в синусоидах. По мере нарастания полнокровия в центре долек появляются кровоизлияния, гепатоциты здесь подвергаются дистрофии, некрозу и атрофии. Гепатоциты периферии долек компенсаторно гипертрофируются и приобретают сходство с центролобулярными. Разрастание соединительной ткани в зоне кровоизлияний и гибели гепатоцитов связано с пролиферацией клеток синусоидов — липоцитов, которые могут выступать в роли фибробластов, а вблизи центральных и собирательных вен — с пролиферацией фибробластов адвентиции этих вен. В результате разрастания соединительной ткани в синусоидах появляется непрерывная базальная мембрана (в нормальной печени она отсутствует), т.е. происходит капилляризация синусоидов, возникает капиллярно-паренхиматозный блок, который, усугубляя гипоксию, ведет к прогрессированию атрофических и склеротических изменений в печени. Этому способствует также шунтирование крови, развивающееся при склерозе стенок и обтурации просветов многих центральных и собирательных вен, а также нарастающий застой лимфы. В финале развивается застойный фиброз (склероз) печени, который называют также му-скатным, или кардиальным, поскольку развивается он при хронической сердечно-сосудистой недостаточности.
16.Обтурирующий тромб бедренной вены (тромбофлебит)
В просвете бедренной вены плотное округлое образование, бело-серого цвета, напоминает камень.
-бедренная вена
– в просвете бедренной вены плотное округлое образование, бело-серого цвета. Обтурирующий тромб (лат. obturatio — закупоривание) – это тот, который перекрывает весь просвет сосуда (в отличие от пристеночного).
– Основной причиной тромбоза вен является варикозная трансформация подкожных вен (деформация и расширение вены, несостоятельность клапанного аппарата, легкая ранимость стенки, изменения адгезивно-аггрегационных свойств форменных элементов крови), которая влечет за собой нарушение нормального тока крови, который замедляется и приобретает характер вихревого (турбулентного). Также имеют значение общие факторы, способствующие тромбообразованию:
возраст старше 60 лет, гиподинамия, постельный режим, парезы и параличи, травмы, приводящие к длительной иммобилизации, ожирение, сердечная недостаточность, инфекции, прием гормональных препаратов (эстрогены, глюкокортитикоиды), беременность, роды и ранний послеродовый период,
тромбофилия (врожденно обусловленная склонность к тромбозам, вследствие дефицита противосвертывающих факторов),онкологические заболевания, операции (особенно на нижних конечностях и органах малого таза).
Тромб обтурирующий, плотно сращен со стенкой сосуда.
Исход может быть различен. К благоприятным исходам относят асептический аутолиз тромба, возникающий под влиянием протеолитических ферментов и прежде всего плазмина. Установлено, что большинство мелких тромбов рассасывается в самом начале их образования. Другим благоприятным исходом является организация тромба, т.е. замещение его соединительной тканью, которая может сопровождаться процессами канализации и васкуляризации (восстановление проходимости сосуда). Возможно обызвествление тромба, в венах при этом возникают камни — флеболиты.
К неблагоприятным исходам относят отрыв тромба с развитием тромбоэмболии и септическое расплавление тромба, которое возникает при попадании в тромботические массы гноеродных бактерий, что приводит к тромбобактериальной эмболии сосудов различных органов и тканей (при сепсисе).
Значение тромбоза. Определяется быстротой его развития, локализацией и распространенностью.
Источник
