Гастралгическая форма инфаркта миокарда симптомы
Люди, в анамнезе которых имеются хронические патологии желудочно-кишечного тракта, болезненность в эпигастральной области, тошноту, рвоту, расстройство стула не воспринимают как что-то выходящее за рамки привычного. Связывая эти симптомы с основным заболеванием, они принимают препараты, прописанные им гастроэнтерологом, но не получают от них облегчения. Такие признаки могут указывать на нестандартное начало инфаркта миокарда. Поговорим сегодня об одной из атипичных форм острой коронарной недостаточности — абдоминальной.
Что такое абдоминальный инфаркт
Гастралгический вариант начала болезни отмечается приблизительно в 2% всех случаев. Такой патологии в большей степени подвержены люди преклонного возраста, у которых имеются признаки кардиосклероза. Важную роль для развития абдоминального ИМ играет наличие недостаточности кровообращения. Госпитальная летальность у этой формы достаточно высокая — почти 50%. Такой уровень смертности связан с несвоевременной и ошибочной диагностикой.
Основным фактором для развития участков некроза в мышечной ткани сердца является тромбоз одной из коронарных артерий, приводящий к отмиранию части мышцы. Гибель клеток начинается не позднее 40 минут после остановки кровотока. Процесс тромбообразования может быть вызван разными причинами, наиболее распространенной из которых является атеросклероз. Противоестественная клиническая картина абдоминальной формы продолжается лишь несколько часов от начала приступа. Дальнейшее развитие событий соответствует классическому варианту.
Для острой ишемии наиболее типично поражение передней стенки левого желудочка. Неординарная клиника гастралгической формы обусловлена близкой локализацией очага поражения миокарда с диафрагмой — задней стенки (задний диафрагмальный инфаркт). С таким расположением некротического участка связывают распространение боли в брюшную полость.
Причины заболевания
ГИМ часто наблюдается у индивидов с лишним весом и вредными привычками: злоупотребляющих алкогольными напитками, жирной едой, курением, ведущих малоподвижный образ жизни.Такая форма острой коронарной недостаточности характерна для больных атеросклерозом, когда на внутренней поверхности сосудов откладывается смесь жиров в виде атеросклеротических бляшек. Кроме того, причиной инфаркта могут выступать:
• алкоголизм;
• табакокурение;
• ожирение;
• сахарный диабет;
• ишемическая болезнь сердца;
• наследственность.
Клиническая симптоматика гастралгического инфаркта миокарда
Абдоминальный инфаркт относится к болевым формам ИМ. Пациент жалуется на болевые ощущения в эпигастрии, левом подреберье, подвздошной области, в районе пупка. В момент эмоциональной или физической нагрузки отмечается усиление боли. Попытка нормализовать состояние анальгетическими средствами и спазмолитическими препаратами не дают положительного эффекта. Болевой синдром сопровождается другими симптомами:
• тошнота, однократная рвота;
• метеоризм, диарея;
• падение артериального давления;
• тахикардия;
• бледность кожных покровов;
• холодный пот;
• общая слабость.
С развитием процесса, боль перемещается в область сердца, за грудину. Появляются признаки нарушения гемодинамики: аритмия, одышка, удушье, коллапс. Боль носит постоянный характер. Изменение положения тела на ее интенсивность не влияет.
Во многих случаях абдоминальный инфаркт возникает после приема обильной пищи. Это связано с резким перераспределением объема крови, оттоком ее к желудочно-кишечному тракту и ухудшением кровоснабжения сердечной мышцы. Клиническая картина часто сопровождается приступом панической атаки, выражающейся страхом смерти.
Дифференциальная диагностика
Абдоминальный инфаркт необходимо отличить от «острого живота». Важным критерием служит осмотр брюшной области пациента: наблюдается несоответствие выраженности болевого синдрома с напряжением брюшной стенки. Живот мягкий, тонус не высокий. При пальпации не обнаруживаются серьезные нарушения органов живота, однако отмечается сильная беспричинная боль диафрагмы. После осмотра и тщательного сбора информации больному назначают:
1. ЭКГ, ЭхоКГ.
2. УЗИ сердца и коронарных сосудов.
3. Биохимию крови с тропониновым тестом.
4. МСКТ коронарографию (мультиспиральная компьютерная томография сердца).
Дифференциальную диагностику требуется проводить со следующими патологиями: аппендицит, панкреатит, прободная язва желудка, холецистит, пищевое отравление, кишечная непроходимость. Необходимо тщательно отслеживать изменения характера, интенсивности и локализации болевых ощущений у пациента. Основное значение при постановке диагноза имеют сбор анамнеза и показатели ЭКГ в динамике.
Лечебные мероприятия
Лечение осуществляется в условиях стационара. Первые несколько суток больной находится в отделении интенсивной терапии под круглосуточным медицинским контролем. Терапия включает медикаментозное лечение, ограничение двигательной активности и особый режим питания. Лекарственные препараты подбираются индивидуально для каждого больного. Чаще всего используются следующие группы медикаментов:
• антикоагулянты и тромболитики;
• антагонисты кальция и бета-блокаторы;
• ингибиторы АПФ;
• наркотические и ненаркотические анальгетики;
• нитраты;
• психолептики.
В тяжелых случаях требуется хирургическое вмешательство. Могут быть использованы следующие виды оперативной хирургии:
• АКШ сосудов сердца (аортокоронарное шунтирование) — операция по созданию обходного пути для кровотока, в обход места сужения сосуда при помощи шунта;
• стентирование — установка в просвет сосуда специального каркаса, позволяющего расширить суженный патологическим процессом участок.
При абдоминальной форме острой ишемии запрещено использование народных методов лечения. Нетрадиционная терапия исказит имеющиеся симптомы, что еще больше затруднит диагностику и отсрочит лечение. Любое промедление в таком состоянии грозит летальным исходом.
Источник
Клинические варианты инфаркта миокарда. Клиника инфаркта миокарда.Ангинозный (болевой) вариант инфаркта миокарда является наиболее распространенным (типичным) вариантом острого инфаркта миокарда. Его частота колеблется от 76% при повторном и до 95% при первичном ИМ. Клиническая картина инфаркта миокарда при этом варианте складывается из тяжелого приступа грудной жабы, отличающегося большой интенсивностью и длительностью (более 20 мин.) болей, с трудом поддающийся лечебным мероприятиям. Боли обычно локализуются за грудиной, чаще сверху, иногда внизу в подложечной области, иногда несколько слева от грудины на уровне II—III ребра («на северо-востоке» по Венкебаху) и редко справа от грудины. Бытует выражение: об инфаркте миокарда нужно думать при локализации болей «от кончика носа до пупка». Боль иррадиирует по всем направлениям, преимущественно влево, иногда вправо и влево и очень редко только вправо. Чаще боли отдают в руки и плечо, иногда в шею, лопатки, спину, в отдельных случаях – в область живота и нижних конечностей. Нитроглицерин редко приносит облегчение. Характер болей самый разнообразный – боли бывают жгучими, сверлящими, давящими, тянущими и т.д. У многих больных грудной жабой за несколько дней до возникновения ИМ усиливаются явления коронарной недостаточности, болевые приступы начинают возникать чаще при менее значительной нагрузке, продолжаются дольше, труднее купируются. Больных нередко беспокоит чувство тревоги, страх приближающейся смерти; они стонут, меняют положение в поисках облегчения болей. До 5% больных ИМ могут находиться (при выраженном болевом синдроме) в состоянии соматического психоза. Из других симптомов можно выделить одышку, тошноту и слабость (обычно сопровождается потливостью), но эти симптомы встречаются менее постоянно, чем боль. Нужно помнить, что эквивалентом стенокардических болей являются состояние дискомфорта в грудной клетке, стеснения в груди, прежде всего у лиц с пониженной чувствительностью к висцеральной боли (женский пол, при выраженном склерозе сосудов головного мозга, больные сахарным диабетом, лица пожилого возраста, лица злоупотребляющие алкоголем).
Астматический вариант инфаркта миокардаВ 5-10% случаев первым клиническим проявлением инфаркта миокарда и его ведущим симптомом является одышка. Одышка связана с острой недостаточностью левого желудочка и развитием отека легких. Этот вариант чаще наблюдается при обширных инфарктах миокарда, нередко повторных, особенно если повторный инфаркт миокарда развивается вскоре после перенесенного. В половине случаев удушье может сочетаться с загрудинными болями. Этому варианту ИМ более подвержены женщины в возрасте от 50 до 61 года и мужчины пожилого и старческого возраста. Приступу удушья вначале может предшествовать беспокойство. Удушье нередко развивается среди ночи и заставляет больного проснуться, встать и подойти к окну для того, чтобы вдохнуть свежий воздух. Больные могут испытывать страх смерти, у многих отмечается похолодание конечностей, учащение пульса, резкая слабость. Гастралгический вариант инфаркта миокардаГастралгический вариант (абдоминальная форма) начала инфаркта миокарда наблюдается у 2-3% больных и характеризуется появлением болевого приступа обычно в верхней части живота. Боли могут локализоваться в правом подреберье, в области пупка, а также в правой подвздошной области; нередко они начинаются «кинжальным ударом» и ощущаются во всем животе. Иногда боли иррадиируют вверх – в область грудины, сердца, в правую лопатку. Одновременно у больных возникают диспепсические жалобы: отрыжка воздухом, икота, тошнота, многократная рвота, вздутие живота. Это заставляет думать о печеночной колике, перфоративной язве желудка, об остром панкреатите и других формах абдоминальной катастрофы. Сходство усугубляется коллапсом. Механизм возникновения боли в животе при инфаркте миокарда объясняется общностью иннервации грудной клетки, брюшной полости и стенки живота, а также раздражением симпатических, блуждающих нервов при патологических состояниях органов грудной клетки. Таким образом, зоны сегментарной иннервации различных органов грудной клетки и брюшной полости могут совпадать. Поэтому, инфаркт миокарда может симулировать любую форму острой желудочно-кишечной патологии («кардиоабдоминальный синдром»). И наоборот, – острая патология органов брюшной полости может имитировать клинику острого инфаркта миокарда («панкреато-кардиальный синдром», «холецисто-кардиальный синдром», «желудочно-дуоденально-кардиальный синдром»). Такое начало инфаркта миокарда наблюдается у людей с гипертонической болезнью, с выраженным атеросклерозом и при повторных инфарктах миокарда, а также может встречаться и у больных, у которых имеется сочетание стенокардии с патологией желудочно-кишечного тракта. Гастралгический вариант инфаркта миокарда представляет значительные трудности при дифференциальной диагностике и выборе лечебных мероприятий. Как показывает клинический опыт, для решения этих вопросов следует учесть, что: При нечетко очерченной клинике инфаркта миокарда считаем необходимым придерживаться следующей тактики: – Также рекомендуем “Церебральный вариант инфаркта миокарда. Безболевой вариант инфаркта миокарда. Аритмический, отечный вариант инфаркта миокарда.” Оглавление темы “Неотложная помощь в при инфаркте миокарда.”: |
Источник
Абдоминальной формой инфаркта миокарда называется сердечно-сосудистое заболевание, характеризующееся острым нарушением кровоснабжения сердечной мышцы и протекающее с атипичной клинической картиной. По характеру течения болезнь напоминает патологию органов пищеварения. Главный симптом — боль в животе.
Причины возникновения
Абдоминальный инфаркт обусловлен внешними и внутренними факторами. Нарушение кровоснабжения и гибель клеток могут спровоцировать:
- Поражение венечных (коронарных артерий) сердца атеросклеротическими бляшками. Эта патология часто развивается на фоне высокого уровня в крови липопротеидов низкой плотности. Липиды откладываются на стенках артерий, затвердевают и увеличиваются в размерах. Бляшки могут перекрывать просвет сосуда, затрудняя кровоток.
- Курение. Способствует повреждению сосудов и развитию атеросклероза.
- Ожирение.
- Гипертония.
- Наличие стенокардии.
- Регулярное употребление алкоголя в течение длительного времени.
- Эндокринные нарушения (сахарный диабет).
- Погрешности в питании (преобладание в рационе жирных блюд и продуктов, богатых простыми углеводами).
- Воспалительные заболевания (артериит).
- Закупорка венечных артерий тромбом или эмболом.
- Аномалии развития сосудов, питающих сердце.
- Стресс.
- Гиподинамия (недостаток двигательной активности).
Симптомы
При абдоминальной форме инфаркта миокарда симптомы неспецифичны. Главный отличительный признак — отсутствие выраженного болевого синдрома за грудиной, характерного для простых форм заболевания. Для этой сердечной патологии характерны следующие признаки:
- Боль. Она ощущается в эпигастральной зоне или правом подреберье. Боль интенсивная, длится более 30 минут, острая, давящая, жгучая или колющая. Болевой синдром не связан с пищей (в отличие от гастрита, панкреатита, холецистита и язвенной болезни) и не исчезает после приема нитратов внутрь. Сопровождаться болью может инфаркт задней стенки сердечной мышцы.
- Болезненность живота при пальпации.
- Тошнота.
- Рвота.
- Напряжение мышц брюшного пресса.
- Потливость.
- Бледность кожи лица.
- Резкая слабость.
- Психоэмоциональное возбуждение.
- Одышка.
- Ощущение страха.
- Повышение артериального давления. Наблюдается в острейшем периоде инфаркта. Постепенно давление падает.
- Учащенное сердцебиение.
- Повышение температуры тела. Возможно в остром периоде заболевания. Лихорадка нередко длится 3-5 дней и более. Причинами повышения температуры являются некроз и воспалительный процесс.
- Помрачение сознания.
- Головная боль и головокружение. Появляются в результате нарушения сердечной деятельности и гипоксии мозга.
Частыми признаками абдоминальной формы инфаркта являются вздутие живота и отрыжка. Постепенно симптоматика ослабевает. Она наиболее сильно выражена первые 2 часа с начала приступа, что соответствует острейшему периоду инфаркта.
Дифференциальная диагностика
При подозрении на инфаркт нужно исключить следующие патологии:
- Язву. Отличительными признаками являются сильная болезненность в подложечной области, признаки внутреннего кровотечения (падение АД, рвота и стул с примесью крови). Боль при язве желудка возникает практически сразу после приема пищи, а при поражении 12-перстной кишки — через 2-3 часа после еды. Возможен болевой синдром на голодный желудок и в ночное время.
- Острое воспаление желчного пузыря (холецистит). При нем боль ощущается в подреберье справа возле печени и иррадиирует в спину и лопатку. Приступ могут вызвать прием алкоголя, погрешности в питании и стресс. В рвотных массах может присутствовать желчь, что не характерно для инфаркта. При образовании камней возникает желтуха и наблюдается потемнение мочи.
- Острый панкреатит. Боль при нем ощущается в эпигастрии, левом подреберье или вокруг поясницы. Панкреатит могут вызвать прием жирной пищи и алкоголя.
- Аппендицит.
- Гастрит. При гиперацидном гастрите боль возникает на голодный желудок, ночью или после погрешностей в питании. Болевой синдром уменьшается или исчезает при приеме антацидов (Фосфалюгеля) и блокаторов протонной помпы (Омеза).
Для постановки верного диагноза понадобятся:
- УЗИ (проводится для исключения патологий органов брюшной полости);
- ФЭГДС;
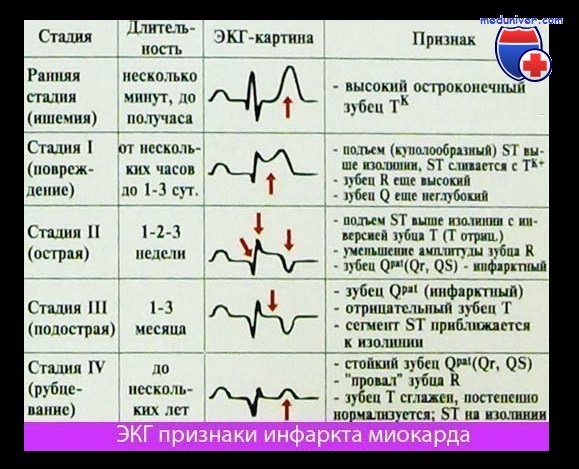
- электрокардиография (при инфаркте возможны отрицательный зубец T, изменение комплекса QRS и патологический зубец Q);
- эхография;
- общий и биохимический анализы крови (повышаются КФК, миоглобин, ЛДГ, СОЭ, тропонин, АСТ и АЛТ);
- общий анализ мочи;
- коагулограмма;
- липидограмма;
- сцинтиграфия;
- физикальный осмотр (пальпация живота, выслушивание легких и сердечных шумов);
- анализ кала (для исключения панкреатита).
Лечение
При инфаркте миокарда (абдоминальной форме) лечение начинается незамедлительно после уточнения диагноза. Терапия направлена на снижение потребности миокарда в кислороде, восстановление проходимости сосудов, устранение факторов риска, купирование болевого синдрома и предупреждение осложнений. Больных с инфарктом госпитализируют.
Терапевтическим способом
Главными аспектами терапии являются:
- Прием лекарств.
- Облегчение дыхания.
- Сердечно-легочная реанимация. Требуется при отсутствии сознания, исчезновении пульса и остановке дыхания.
- Дефибрилляции. Проводится при остановке сердца.
- Снятие болевого синдрома.
- Хирургическое вмешательство.
- Соблюдение строгой диеты. При атеросклерозе из меню исключаются жирные блюда и продукты, сладости, майонез, соления, копчености и алкоголь.
- Реабилитационные мероприятия (гимнастика, массаж, физиопроцедуры).
Медикаментозным
При брюшном (абдоминальном) инфаркте миокарда применяются:
- Наркотические обезболивающие (Фентанил).
- Нейролептики (Дроперидол).
- Нитраты. Их нужно вводить внутривенно.
- Бета-адреноблокаторы (лекарства на основе метопролола, бисопролола и атенолола). Показаны при повышении АД и нарушении сердечного ритма.
- Статины. Назначаются при инфаркте на фоне дислипидемии и атеросклероза.
- Тромболитики (Стрептокиназа).
- Ингибиторы АПФ (Каптоприл, Энап).
- Антагонисты кальция (Верапамил).
- Антиаритмические средства (Лидокаин, Амиодарон).
- Препараты калия (Панангин) и магния. Панангин назначается после перенесенного инфаркта.
- Антиагреганты и антикоагулянты.
Операция
В тяжелых случаях при абдоминальной форме инфаркта требуется установка металлических конструкций (стентов) в просвет коронарных артерий или шунтирование. При образовании аневризм требуется их иссечение. В случае грубых нарушений сердечного ритма человеку устанавливается водитель ритма.
Профилактика заболевания
Профилактика абдоминального варианта инфаркта миокарда сводится к отказу от сигарет и алкоголя, ограничению в меню жирной и сладкой пищи, своевременному лечению атеросклероза и тромбоза, нормализации веса, исключению стресса и стабилизации артериального давления.
Источник
