Физическая нагрузка после инфаркта и стентирования
Данные медицинской статистики Российской Федерации указывают на повышенный процент смертности от инфаркта миокарда. Более 40% случаев спровоцировано развитием данной патологии. Однако, нередко врачам удается спасти жизнь пациенту и тогда особо важным периодом считается время после инфаркта.
Жизнь после инфаркта миокарда
Главным фактором успешной реабилитации миокарда является изменение ритма жизни после инфаркта. Стресс, нервы, излишняя пассивность движений и отсутствие контроля употребления пищи, должны быть исключены полностью. Внутренняя мотивация пациента также имеет большое значение. Никакие советы докторов и лекарства не помогут при исчезающей тяге к жизни.
Во избежание повторного приступа обязательно необходимо прислушиваться к организму.
Важно! Легкая мышечная боль в груди, распространяющаяся на плечо и челюсть, сообщает больному об излишнем волнении и может быть предвестником надвигающегося инфаркта.
Из-за болезни меняется привычный ход жизни, поэтому и близким также необходимо позаботиться об эмоциональном спокойствии пациента и соблюдении им всех предписаний врача.
Этапы восстановления:
| Этап | Название, примерные сроки | Место проведения |
|---|---|---|
| 1 | Стационарный (1–10 сутки) | — Отделение реанимации или палата интенсивной терапии — Отделение кардиологии |
| 2 | Реабилитационно-стационарный (11–28 сутки) | — Центр медицинской или кардиореабилитации — Кардиоотделение в санатории |
| 3 | Амбулаторный (около 2 мес.) | — Поликлиника — Физкультурно-лечебный центр — Дом |
Особенности реабилитации
Выбор тактики реабилитации после приступа зависит полностью от общего состояний больного и индивидуальных особенностей организма. Но самым опасным является первый месяц восстановления. В этот период пациент должен находиться под пристальным вниманием врачей и родных. Поэтому первый этап реабилитации после инфаркта проходит непосредственно в стационаре, далее пациента выписывают с условием обязательных регулярных посещений лечащего врача. Когда риск повторного приступа сведен к минимуму остается только соблюдать назначенный режим.
Медицинская реабилитация
Медицинская или стационарная реабилитация после приступа инфаркта длится от недели до месяца в зависимости от индивидуальных показателей больного. Во время нахождения в клинике пациенту при отсутствии противопоказаний назначают следующий ряд препаратов:
- сильные наркотические анальгетики;
- тромболитики;
- антикоагулянты;
- ингибиторы АПФ.
Данная консервативная терапия проводится для поддержания сердечной деятельности и предотвращения развития ишемической болезни. После острой фазы реабилитации (постельный режим) пациенту назначаются умеренные физические нагрузки. На начальной стадии больному рекомендуется лишь самостоятельно переворачиваться на кровати, немного разминать конечности и садиться на край кровати.
На второй стадии реабилитационного периода медицинская практика позволяет медленными шагами ходить по собственной палате. И перед выпиской физическая активность возрастает, больной гуляет по коридору, лестничным пролетам и внутреннему дворику.
Внимание! Также во время нахождения в клинике с пациентом и его родственниками беседы проводит квалифицированный психолог. Его задачей является укрепление веры в выздоровление, борьба с апатией и подготовка к реабилитации вне лечебного заведения.
В домашних условиях
Первое время после инфаркта миокарда нежелательно реабилитацию проводить в домашних условиях. Несмотря на то, что морально нахождение рядом с семьей в стенах дома придает сил, проведение оздоровительных процедур становится более хлопотным. Невозможно стабильно отслеживать показатели жизнедеятельности.
Однако спустя 3-6 месяцев можно начинать поддерживающий этап. Настоящая стадия включает в себя следующие клинические рекомендации:
- соблюдение сбалансированного режима питания;
- полный отказ от вредных привычек, особенно курения;
- включение в режим упражнений ЛФК;
- прием поддерживающих медикаментозных препаратов;
- регулярное посещение лечащего врача.
Важно! В первый год реабилитации риск повторного инфаркта с летальным исходом составляет 7-10%. Такое случается, потому что больной не может вовремя распознать приступ, симптомы зачастую отсутствуют. Поэтому крайне важно соблюдать все предписания врача и в назначенное время приходить на прием.
Диета
Диета после инфаркта назначается не только на период восстановления и реабилитации, но на всю оставшуюся жизнь. В большинстве случаев больному рекомендуется лечебная диета №10 И, которая подразумевает три варианта рациона.
Рацион может быть самым разнообразным, однако готовить блюда необходимо, соблюдая определенные правила:
- Необходимо существенно сократить потребление соли и продуктов ее содержащих. Соль приводит к застою жидкости в организме, что способствует появлению отеков и образованию одышки. Суточная норма назначается каждому индивидуально, но в среднем количество не должно превышать 1 чайной ложки в сутки.
- Рекомендуется исключить жирную и жареную пищу, также отказаться от солений и копченостей. Наилучшими методами приготовления служат: запекание, парение, варение.
- Количество дополнительной жидкости в сутки не должно превышать одного литра.
Важно! Не следует пить много воды после 5 часов вечера. Максимально допустимое количество в это время 250 мл (1 кружка).
- Некоторые напитки вовсе следует исключить. К ним относится алкоголь в любом виде, кофе и газировки. Желанный кофеин можно заменить более щадящим цикорием.
- Также необходимо обогатить рацион сухофруктами, содержащими калий и магний: курага, изюм, чернослив.
При наличии избыточного веса рекомендуется соблюдать диету с дефицитом калорий, чтобы привести массу тела в норму. Большой вес значительно увеличивает нагрузку на сердечную мышцу.
Рекомендуемые продукты для I-III рациона:
- протертые овощные и крупяные супы (во время III рациона допускается их приготовление на легком мясном бульоне);
- нежирная рыба;
- телятина;
- куриное мясо (без жира и кожи);
- крупы (манка, овсянка, гречка и рис);
- омлет из белков яиц, приготовленный на пару;
- кисломолочные напитки;
- обезжиренная сметана для заправки супов;
- сливочное масло (с постепенным увеличение его количества до 10 г к III периоду);
- обезжиренное молоко для добавления в чай и каши;
- пшеничные сухари и хлеб;
- обезжиренная сметана для заправки супов;
- растительные рафинированные масла;
- овощи и фрукты (вначале отварные, далее возможно введение сырых салатов и пюре из них);
- отвар шиповника;
- морсы;
- компоты;
- кисели;
- некрепкий чай;
- мед.
Нужно исключать из рациона продукты:
- свежий хлеб;
- сдоба и выпечка;
- жирные мясные блюда;
- субпродукты и икра;
- консервы;
- колбасные изделия;
- жирные продукты из молока и цельное молоко;
- яичные желтки;
- ячневая, перловая крупа и пшено;
- бобовые культуры;
- чеснок;
- белокочанная капуста;
- репа и редис;
- огурцы;
- пряности и соленья;
- жиры животного происхождения;
- маргарин;
- шоколад;
- виноград и сок из него;
- какао и кофе;
- алкогольные напитки.
Польза ЛФК
Физические упражнения несут несомненную пользу во время реабилитации. Регулярные тренировки способствуют укреплению мышечных тканей сердца, нормализует работу нервной системы и избавляет от депрессии. Благодаря умеренным нагрузкам ускоряется рубцевание последствий после инфаркта. Также ЛФК обязательно необходима при избыточном весе больного.
Важно! Нельзя самостоятельно назначать уровень нагрузки, основываясь на собственные ощущения. Увеличение должно происходить постепенно под чутким наблюдением профессионального тренера или лечащего врача.
Противопоказания
Существует ряд противопоказаний к занятиям физическими нагрузками после инфаркта. К ним относятся серьезные осложнения работы сердца:
- аневризм сердца;
- аритмия;
- сердечная недостаточность.
При занятиях гимнастикой может наблюдаться одышка, хрипы, легкая боль в сердце и панические атаки. При нормальных показателях не стоит пугаться этих симптомов. Но для уверенности обязательно необходимо отслеживать:
- частоту сердечных сокращений;
- артериальное давление;
- ЭКГ.
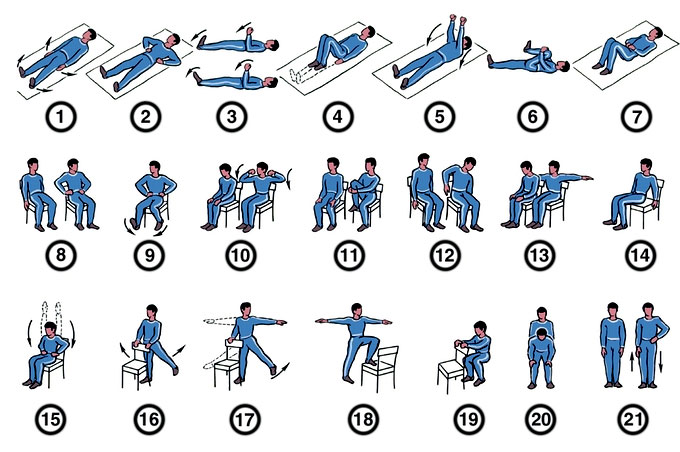
Комплекс упражнений
Можно выделить несколько особенно эффективных упражнений, которые влияют на состояние во время реабилитации после инфаркта. Каждое из них начинается со стандартной позиции рук, ноги на ширине плеч:
- Необходимо поднять руки над головой ладонями к себе, совершая глубокий вдох, потянуться и на длинном выдохе нужно опустить руки. Требуется от пяти до пятнадцати повторений.
- Следует положить руки на бедра и сделать до семи поворотов туловища. Важно не отрывать ног от пола.
- Предыдущее упражнение также можно выполнять с отведенными в сторону руками.
- Необходимо совершать наклоны взад-вперед, не сгибая колени. Не следует нагибаться чрезвычайно глубоко.
- Рекомендуется совершать приседания, удерживая руки на бедрах. На первых порах можно приседать, опираясь на стену или стул.
- Также полезными будут упражнения с подтягиванием ног. Сначала колени к согнутым на 90 градусов рукам. Затем носками к вытянутым ладоням.
Также рекомендуется для разогрева при реабилитации начинать и заканчивать тренировки с ходьбы на месте. Занятия необходимо проводить регулярно в одно и то же время, длительность которых должна быть от 30 минут до 1 часа.
| Этап | Место проведения | Дни | Объем нагрузки |
|---|---|---|---|
| 1 | Интенсивная терапия | 1 | Строгий постельный режим Повороты в постели Подъем изголовья кровати не более чем на 10 мин 1–3 раза в сутки |
| 2–3 | Сидеть в кровати и (или) кресле до 20 мин 1–3 раза Кушать сидя Начать занятия лечебной физкультурой под контролем инструктора не более 5 мин | ||
| 4–7 | Вставать и ходить рядом с кроватью 2–3 раза в день ЛФК (лечебная физкультура) до 10 мин в день | ||
| Кардиология | 8–10 | Сидеть в кресле и (или) кровати в течение всего дня Ездить в туалет на кресле-каталке Ходить около кровати и по палате – постепенно наращивая количество минут Выполнять лечебную физкультуру 10–15 мин | |
| С 10 | Выходить из палаты Увеличивать нагрузку по самочувствию, проходя от 50 до 500 метров ежедневно, с перерывами на отдых Заниматься лечебной гимнастикой до 20–30 мин два раза в день | ||
| 2 | Центр кардиореабилитации или санаторий | 14–28 | Делать упражнения на кардиотренажерах (беговая дорожка, велоэргометрия) с постепенным увеличением интенсивности и времени Заниматься дозированной ходьбой на свежем воздухе Выполнять комплексы упражнений по лечебной гимнастике по 40–60 мин 2 раза в день |
| 3 | Дома + физкультурно-лечебный центр | С 29 | Дозированные прогулки на свежем воздухе до 3,5 км 3 раза в неделю, на начальном этапе – с отдыхом и в медленном темпе Подъем по лестничным пролетам до 3–5 этажа, также с перерывами 1–2 раза в неделю (не заменяет прогулок!), начиная с медленного шага по 1 ступеньке за 3–4 с Занятия на тренажерах, тренирующих сердечную мышцу, 20-30 минут в день (дома или в специализированном центре) |
Примеры упражнений вы можете посмотреть ниже.
Важно! Необходимо консультироваться со своим лечащим врачом перед выполнением любого упражнения!

После проведения упражнений и различных активностей оценивают ряд параметров:
| Показатель | Изменение |
|---|---|
| Общее состояние | Умеренное утомление Выраженная усталость, которая длительно не проходит |
| Стенокардиальные боли | Нет Умеренные, проходят самостоятельно Выраженные, требуют лекарственной коррекции |
| АД | Повышение для верхнего – не более 40 мм рт. ст., нижнего – не более 12 Или снижение показателей не более 10 единиц |
| Частота биения сердца | Учащение не более чем на 20 в минуту Или урежение на 10 единиц максимум |
| Нарушение дыхания | Допустимо учащение не больше чем на 6 в минуту |
| Изменения на кардиограмме | Признаки нарушения кровотока (снижение сегмента ST) Нарушение ритмичности сокращений Блокада проведения импульса |
Реабилитация после стентирования и инфаркта миокарда не ограничивается определенными временными рамками. Однако, преодолев психологические преграды, пациент легко привыкнет к обновленному режиму.
Наверх ↑
Источник
Инфаркт — заболевание, от которого никто не застрахован. В большинстве случаев медикам удается спасти пострадавшему жизнь. Но, чтобы избавиться от последствий патологии, больному нужно приложить немало усилий. Обязательным элементом являются физические нагрузки после инфаркта, которые помогут организму прийти в норму и предотвратят возникновение рецидива.
Почему нельзя бездумно поднимать тяжести
До сих пор распространено мнение, что в постинфарктном состоянии больному необходим полный покой, ему нельзя заниматься физическими упражнениями и нужно максимально ограничить все движения. Однако это не так.
Врачи рекомендуют делать легкие упражнения уже на 2-3 день после купирования симптомов патологии.
Гимнастика, даже если проводить ее лежа в постели, способствует активизации кровообращения, тренирует сердечную мышцу, не дает организму застаиваться, предотвращает развитие атеросклероза и анемии.
Доказано, что нагрузки после инфаркта нужно повышать постепенно, ориентируясь на самочувствие, а также измеряя до и после занятия артериальное давление и пульс.
Однако врачи единогласны в том, что после инфаркта длительное время нельзя поднимать тяжести. Есть причины, почему нельзя заниматься силовой гимнастикой. Чрезмерный вес перегружает кровеносную систему, может резко подскочить давление, неокрепшая сердечная мышца может не выдержать нагрузки и спровоцировать новый инфаркт.
Поэтому к нагрузкам с поднятием тяжестей можно приступать только в период глубокой ремиссии, т. е. не раньше чем через 8-12 месяцев после кризиса.
При этом вес нужно увеличивать постепенно, максимально допустимые значения — 10 кг для мужчин и 5 кг для женщин.
Какие нагрузки допустимы
Физическая нагрузка после инфаркта миокарда должна увеличиваться постепенно. Начинать необходимо с легких упражнений — махи руками и ногами в положении лежа на спине, подъемы и скручивания туловища, подъем рук и ног. По мере укрепления организма можно переходить к более сложным движениям.
Если после занятия давление в норме, а пульс не превышает 130 ударов в минуту, амплитуду и количество повторений можно увеличивать.
Лучший спорт после инфаркта, по мнению большинства врачей — это ходьба пешком. Начинать нужно с прогулок на небольшие расстояния, постепенно, по мере роста тренированности, дистанции можно увеличивать. Первый раз время рекомендуется ограничить 5-7 минутами, в дальнейшем можно гулять по 0,5-1 часу в день.
Полезно сочетать ходьбу с небольшими кардионагрузками, например пройти 5 минут обыкновенным шагом, на 1 минуту ускорить шаг, энергично размахивая при этом руками, затем вновь идти спокойно. Такие нагрузки эффективно тренируют сердечную мышцу и благоприятно сказываются на органах дыхания.
Постепенно можно включать в комплекс физических нагрузок легкий, медленный бег трусцой, если организм достаточно окреп.
Врачи считают, что можно выполнять при инфаркте движения из практики йогов, главное, чтобы человек не находился в положении вниз головой.
Многие специалисты рекомендуют заниматься плаванием, поскольку оно эффективно тренирует сердечную мышцу. Однако на первых порах тренировки должны проходить под контролем специалиста.
Лечебная физкультура
Нередко больные задаются вопросом: можно ли заниматься спортом после инфаркта или стоит ограничивать движения.
Современные врачи считают, что адекватные нагрузки после инфаркта миокарда способствуют скорейшей реабилитации, в то время как обездвиженность приводит к нарушению сердечного ритма, перикардиту, венозному застою, проблемам с суставами.
Статисты подсчитали, что люди, которые после инфаркта регулярно проводят занятия лечебной физкультурой, в 7 раз меньше подвержены повторному приступу.
Заниматься ЛФК необходимо сначала под наблюдением врача, который, ориентируясь на индивидуальные особенности пациента, подберет необходимые упражнения и порекомендует количество их повторений.
При тренировке у больного не должно возникать неприятных ощущений, болей в области сердца и за грудиной, одышки, скачков артериального давления. При появлении даже одного симптома нужно прекратить занятие, расслабиться и успокоиться, а впоследствии посоветоваться с врачом. Однако полностью отказываться от тренировок нельзя, поскольку это ослабляет организм и может привести к рецидиву заболевания.
Спортивные тренировки нужно начинать через 3 часа после еды, при нормальном пульсе. Перед занятием необходимо провести небольшую разминку в течение 5-7 минут, а после упражнений полезно расслабиться, лежа на коврике и глубоко дыша в течение 3-5 минут.
В комплекс можно включать различные движения руками и ногами — махи, вращения, подъемы. Полезно заниматься ходьбой с усложнением (с высоким подниманием коленей, вприсядку). Приветствуется быстрая ходьба и легкий бег, в том числе и на месте. Постепенно можно включать в тренировку занятия на велоэргометре или других тренажерах. При хорошем самочувствии разрешается некоторое время играть в спокойные спортивные игры.
Индивидуальный комплекс поможет подобрать специалист по лечебной физкультуре.
Время тренировки не должно превышать 1 часа. При этом желательно периодически консультироваться с врачом, который поможет при необходимости скорректировать комплекс для более эффективной реабилитации.
Некоторые врачи советуют вести специальный дневник, в котором нужно отмечать пульс и давление до и после тренировки. Это поможет определить уровень тренированности и наметить дальнейшие пути для восстановления организма.
Источник
Стент и его разновидности
Стент представляет собой легкую сетчатую трубку цилиндрической формы, из прочного материала (металлических сплавов) для поддержания стенок артерии на протяжении длительного периода.
Прменяют три типа стентов:
- Изделия из кобальта без покрытия. Наиболее распространённый тип в современной медицине. Применяют в уплотненных артериях средней величины.
- Изделия с покрытием. Оболочка из специального полимера пропитана лекарственным веществом, дозировано выделяющимся на протяжении года. Значительно уменьшает риск повторного рестеноза. Вместе со стентом назначают антитромбоцитарные препараты. Без медикаментов в конструкции могут образовываться тромбы.
- Растворяющиеся изделия. Поддерживают естественные колебания сосудов. Саморастворяются по истечении эксплуатационного периода.
Медикаментозное лечение
Пациентам с тяжелой формой ишемической болезни после стентирования необходимо придерживаться установленной схемы приема медикаментов:
- Прием препаратов для предотвращения образования тромбов и уплотнения сосудов.
Чтобы усилия врачей и ваши не стали напрасными, важно соблюдать назначенное лечение, следить за своим здоровьем и уделять отдельное внимание питанию
- Гипертоникам ежедневная проверка артериального давления. При повышенном – использовать лекарства для его нормализации.
- При сахарном диабете соблюдать правильное питание и прием препаратов, чтобы нормализовать уровень сахара.
Применение
Пациентам с ишемической болезнью проводят эту процедуру в таких случаях:
- медикаментозное лечение не справляется с лечением и симптомами болезни;
- коронарография подтвердила наличие уплотнений в артериях;
- больным с диагнозом стенокардия, которым важно оставаться физически активными;
- пациентам после перенесенного инфаркта, если общее состояние организма находится в норме.
Противопоказания к процедуре:
- большая область поражения;
- тонкие стенки артерии;
- пониженная свертываемость крови;
- поражение дыхательных путей;
- почечная недостаточность;
- патологии печени;
- непереносимость йодистых препаратов.
Преимущества стентирования:
- Коротко временный подготовительный этап, минимальное медикаментозное лечение, нет необходимости использования наркоза.
- Бескровное, легкое оперативное вмешательство.
После операции к человеку возвращается его трудоспособность, и общее состояние здоровья нормализуется
- Быстрая реабилитация (есть возможность возобновления активности на следующий день).
- Минимальные ограничения со стороны образа жизни.
- Уменьшает проявления ишемической болезни, полностью устраняет симптомы.
- Понижает риск инфаркта миокарда.
- Продлевает жизнедеятельность.
Левамлодипин — эффективный современный препарат для лечения гипертонической болезни.
Повышение артериального давления занимает лидирующее положение среди симптомов, которые доставляют неудобство пациентам с болезнями сердечно-сосудистой системы. Таким образом подбор правильного препарата становится задачей номер один для любого врача.
Левамлодипин становится незаменимым помощником во время лечения гипертонии и купирования гипертонических кризов, которые сопровождаются критическим повышением артериального давления.
Симптомы, которые помогут заподозрить повышение артериального давления:
- тошнота;
- головная боль;
- недомогание;
- утрата аппетита;
- головокружение.
При наличии хотя бы одного из признаков повышения давления рекомендуется его инструментальное измерение тонометром. Если значение систолического давления превышает 139 мм рт. ст. или диастолического — 90, необходимо обратиться к врачу. В зависимости от степени выраженность заболевания будет назначено лечение.
Несмотря на то, что эти препараты являются представителями одной группы, стоит отметить, что Левамлодипин имеет значительные преимущества.
В отличие от Нифедипина, Левамлодипин — это блокатор медленных кальциевых каналов, а не быстрых. Такая способность способствует удлинению клинического эффекта препарата.
Левамлодипин является S-изомером, а амлодипин -R-изомером. S-формы. Препаратов более эффективно усваиваются организмом, что говорит о большей доступности левамлодипина для клеток организма.
Назначать кардиопрепараты имеет право только врач.
Это связано не только с трудностями подбора дозы, но и с противопоказаниями, которые могут ограничить прием препарата для определенных групп пациентов.
У каждого кардиопрепарата имеется целый спектр противопоказаний и побочных эффектов, поэтому ответственность за выбор средства для проведения лечения лежит на лечащем враче.
Для Левамлодипина такими противопоказаниями являются:
- Пониженное артериальное давление, коллапс, кардиогенный шок, поскольку препарат значительно снижает артериальное давление.
- Возраст до 18 лет, из-за отсутствия исследований доказывающих безопасность и эффективность препарата для этой возрастной группы.
- Беременность и период лактации.
С осторожностью Левамлодипин стоит применять пациентам:
- в первый месяц после инфаркта миокарда;
- с нарушением функции печени;
- лицам, страдающим сахарным диабетом или имеющим нарушение липидного обмена.
Для эффективного лечения препарат должен как поступать в достаточном количестве, так и полностью выводиться из организма.
Как принимать Амлодипин при повышенном давлении?
Препарат выпускается в форме таблеток с удобной дозировкой для взрослых пациентов — 2,5 и 5 мг, предназначенных для приема внутрь. Левамлодипин принимается вне зависимости от приема пищи утром, но если пик подъема артериального давления припадает на ночь, то препарат принимается вечером перед сном.
Начальную дозировку устанавливает врач и чаще всего это 5 мг — 1 таблетка 1 раз в сутки. При отсутствии желательного эффекта дозировка может быть повышена до 10 мг в день через месяц после начала приема первичной дозы. Пациентам с нарушением функций печени рекомендуется минимальная доза препарата — 2,5 мг.
Как препарат третьего поколения Левамлодипин способствует снижению давления даже при минимальных дозировках. Помимо гипотензивного эффекта данное лекарство обладает антиангинальным действием, что способствует улучшению состояния миокарда за счет увеличения его стойкости к гипоксии.
При превышении необходимой дозы, при индивидуальной непереносимости препарат может вызывать такие побочные эффекты:
- Со стороны сердца и сосудов: одышка, приливы крови к лицу, отеки, боль в грудной клетке.
- Нервная система — головокружение, нервозность, недомогание, депрессия.
- Желудочно-кишечный тракт — тошнота, рвота, боль в эпигастральной области, редко может быть повышение билирубина и желтуха, метеоризм, запор и диарея;
- Со стороны мочеполовой системы возможны болезненные позывы к мочеиспусканию, снижение потенции и никтурия.
- Со стороны кожи — алопеция, сухость и изменение цвета кожи;
Чтобы повысить эффективность препарата и уменьшить его побочные действия, используются комбинирование препараты с амлодипином.
Действующие вещества таких лекарств должны потенцировать действие друг друга.
При выборе идеальной комбинации активные компоненты препаратов не только дополняют друг друга, но и способны уменьшать побочные эффекты.
К таким препаратам относится — Экватор ( амлодипин лизиноприл).
Комбинированный препарат ингибитора АПФ и БКК позволяет:
- снизить реструктуризацию миокарда (его патологическую перестройку);
- повысить физическую выносливость;
- понизить артериальное давление.
Также удачными являются комбинации Левамлодипина и диуретиков. Арифам (Амлодипин Ипамид) обладает более сильным гипотензивным действием в сравнении с простым Левамлодипином. Результат достигается путем усиления амлодипином мочегонного действия Ипамида. Таким образом, снижение давления происходит не только за счет расслабления сосудов, но и из-за снижения циркулирующего объема крови.
К сожалению, не со всеми препаратами можно комбинировать Левамлодипин. Ярким примером антагонизма является взаимодействие лекарства с Метформином (препаратом для лечения сахарного диабета). Амлодипин обладает способностью вызывать гипергликемию, а значит, снижает эффективность Метформина. При одновременном назначении этих препаратов следует постоянно контролировать уровень глюкозы крови.
Стоит ли покупать Амлодипин?
Однозначный ответ — да, если есть назначения врача. Снижает ли давление Амлодипин?— без сомнений, а также у препаратов с этим действующим веществом доступная цена и высокая эффективность. Буквально каждый отзыв подтверждает ценность этого препарата. А для лучших результатов в лечении гипертонической болезни можно использовать комбинированные препараты амлодипина и его аналогов, а также следить за питанием, обеспечивать физические нагрузки и при необходимости обогащать рацион витаминами и микроэлементами.
ЗАДАТЬ ВОПРОС ДОКТОРУ
Email (не публикуется)
Процедура стентирования
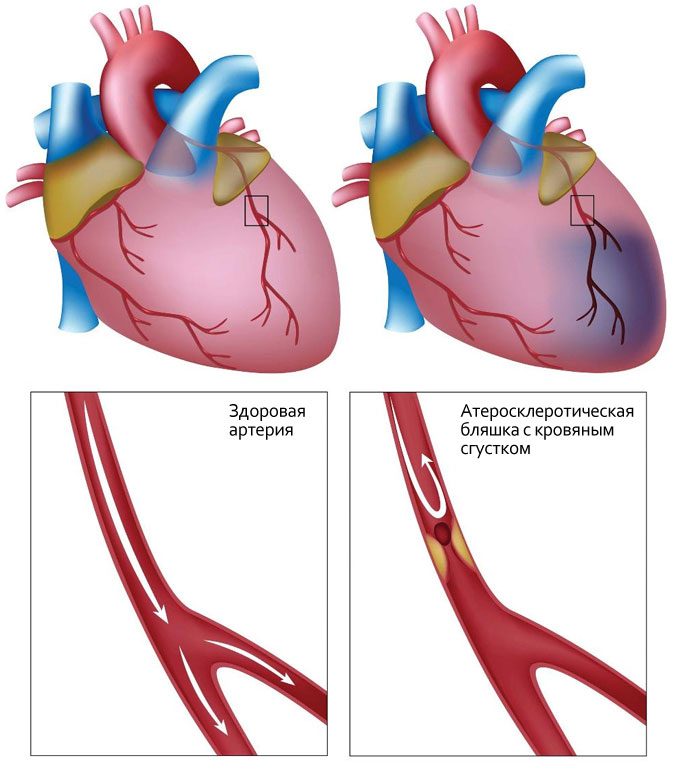
Что такое стентирование? Когда развивается инфаркт миокарда, просвет между стенками кровеносного сосуда сильно сужается, и затрудняет кровоток. Для предотвращения обширного некроза тканей сердца в результате инфаркта миокарда необходимо как можно быстрее расширить просвет внутри сосуда и обеспечить нормальное кровообращение. Одним из способов хирургического вмешательства является установка специального стента, т.е. стентирование.
Этот прибор представляет собой металлическую трубочку, сетку. Стенты производятся из различных инертных металлических сплавов, ведущими производителями медицинской промышленности. Ассортимент современных стентов насчитывает более 400 разновидностей этих приборов. Для проведения коронарной процедуры стентирования используют проволочные, сетчатые, трубчатые и другие. Стент врач подбирает индивидуально, исходя из специфики заболевания и индивидуальных особенностей пациента.
Для проведения операции на сердце по стентированию используется специальный катетер, оснащенной баллоном. Участок кожи перед проведением операции обрабатывается антисептическим средством, и обезболивается. Через бедренную артерию пациента вводится катетер. За движением катетера врач наблюдает через монитор. После того как катетер достигнет места сужения артерии баллон надувается и расширяет стенки сосуда.
После этого пациенту вводится другой катетер, оснащенный стентом. Когда стент достигает пораженного участка артерии, катетер раздувается, и прижимает прибор к сосудистым стенкам. Пациент при этом не ощущает боли. Стент надежно устанавливается внутри коронарного сосуда и служит своеобразным каркасом, который предотвращает повторное сужение сосуда.
Физическая активность после инфаркта и стентирования необходима пациенту для дальнейшего выздоровления. Важно держать под контролем физическую нагрузку и не допускать переутомления больного. Если форсировать события и давать телу пациента высокие нагрузки, значительно увеличивается риск возникновения тяжелых осложнений.
Если больной проходит лечение после операции по стентированию в стационаре, занятия лечебной физкультурой строго контролируется врачом. В домашних условиях следует самостоятельно, с помощью родственников или сиделки следить за выполнением всех врачебных предписаний. Также следует отслеживать частоту ударов сердца в минуту (не более 100-120).
Физические упражнения в процессе реабилитации после стентирования следует делать ежедневно. После завершения восстановления организма пациента физкультуру не отменяют.
Больному следует самостоятельно прислушиваться к ощущениям, и не допускать переутомления. Заниматься физкультурой после инфаркта и стентирования необходимо только умеренно. Здесь нет усредненных показателей и рекомендаций, сколько раз нужно выполнить то или иное упражнение. Лечебный эффект строго индивидуален и зависит от физического состояния больного после инфаркта миокарда.
Перед вмешательством необходимо пройти аппаратную диагностику и сдать анализы:
- снимок грудной клетки;
- кардиограмму;
- коронаграфию;
- анализ крови;
- биохимический тест.
Основная процедура – коронарография, позволяет провести осмотр сосудов, выявить место сужения и его характер.
Операция предполагает ввод препарата, уменьшающего свертываемость крови. Кожу обрабатывают антисептиком и делают местную анестезию.
Врач, при помощи катетера вводит изделие внутрь. Когда баллон находится в пораженном месте, его надувают, расширяя стенки артерии. Дополнительно проводят установку специального фильтра, предотвращающего возникновение тромбоза и развитие инсульта. Чтобы избежать сужения просвета и нормализовать кровоток, стентом фиксируют стенки. Несмотря на легкость операции, ее продолжительность составляет от одного до трех часов.
Осложнения
После стентирования необходимо внимательно следить за состоянием здоровья пациента. Восстановление после хирургического вмешательства это длительный процесс, который нельзя торопить. После инфаркта и стентирования пациенту необходимо лежать без движения.
В домашних условиях также следует следить за состоянием здоровья больного после инфаркта миокарда и обеспечивать соответствующий уход. Для предотвращения возможного тромбообразования может быть назначен прием Аспирина или Клопидогреля. Срочного визита к врачу после стентирования требуются следующие состояния:
- Тошнота или рвота, которые не прекращается на протяжении длительного времени после операции.
- Появление отечности, болезненных ощущений, выделение крови или другие поражение участка кожи в месте установки катетера после стентирования.
- Повышенное потоотделение у пациента.
- Повышение температуры тела, головная боль и другие признаки активно развивающегося инфекционного процесса.
- Затруднение дыхания, появление одышки или кашля у пациента.
- Кровянистые выделения в моче больного, частые позывы к мочеиспусканию, болезненные ощущения при мочеиспускании и другие симптомы.
- Онемения, нарушение чувствительности в конечности, где устанавливался катетер. Возможны нарушения и ограничения в движениях.
- Покраснения, отеки, гнойные выделения в месте установки катетера для стентирования.
У 90% пациентов нормализуется и восстанавливается кровообращение. Но в отдельных случаях возникают осложнения:
- разрывы стенок артерии;
- функциональные нарушения почек;
- кровотечение;
- возникновение гематомы на месте ввода катетера;
- сужение просвета или тромбоз.
Вредные привычки
Умеренное употребление сухого красного вина положительно влияет на организм, тормозит развитие атеросклероза, увеличивает просвет сосудов. Рекомендации:
- ограниченное количество напитка (один бокал в день);
- оздоровительные свойства оказывают дорогие сорта вина (спиртное не из супермаркета или магазина);
- другие виды алкоголя не наделены ценными эффектами.
Источник
