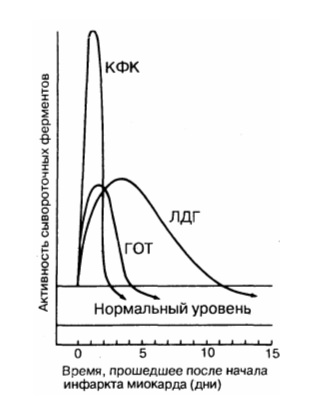
Фермент при инфаркте миокарда
Оглавление темы “Лабораторная диагностика инфаркта миокарда.”:
Лабораторные методы диагностики инфаркта миокарда. Ферменты инфаркта миокарда.Помимо клинических данных и ЭКГ, в диагностике инфаркта миокарда существенное значение имеет резорбционно-некротический синдром — неспецифическая реакция миокарда, возникающая вследствие асептического некроза, всасывания продуктов некроза и эндогенной интоксикации. Его критерии: лихорадка, гиперферментемия (ферменты выходят из погибших миоцитов при разрушении их мембран) и изменения общего анализа крови. Верификация инфаркта миокарда базируется на существенном росте уровня кардиоспецифических ферментов в плазме. Весьма важны сроки определения уровня ферментов у больного ИМ. Ферменты «быстрого реагирования», которые выходят в периферический кровоток из зоны некроза: • тропонин-Т (специфический миокардиальный белок, отсутствующий в скелетных мышцах) имеет первый пик роста через 2—3 ч с максимумом через 8—10 ч, и высокий уровень сохраняется на протяжении 4-7 дней. Однократное измерение этого теста через 72 ч может быть показателем распространенности ИМ. Тропониновый тест имеет прогностическое значение: если у больного с НСт нет повышения тропонина (в начале ангинозного приступа и через 12 ч), то у него отсутствует свежий инфаркт миокарда. Обычно для верификации диагноза ИМ достаточно двух исследований тропонина-Т (в отличие от необходимости многократных исследований МВ-КФК и КФК). При мелкоочаговом инфаркте миокарда тропонин начинает повышаться с такой же скоростью, как и МВ-КФК, но возвращается к норме более длительно (до 7—14 дней начального периода).
• изофермент МВ-КФК более специфичен (в высоких концентрациях отмечен только в сердце, но в небольших концентрациях содержится в скелетных мышцах). Уровень менее 10 мкг/л указывает на мелкоочаговый ИМ, а более 10 мкг/л — на крупноочаговый. Чтобы исключить ИМ, МВ-КФК регистрируют каждые 8 ч (нужны минимум 3 отрицательных результата). Оценка МВ-КФК весьма полезна, когда имеется сопутствующее поражение мышц или мозга (в них есть КФК, но нет МВ-КФК); • суммарная КФК (норма – 20-80 усл. ед., или до 1,2 ммоль/л, в СИ) повышается через 4—6 ч (пик через 1—2 суток), а нормализуется на 4-й день. КФК содержится не только в сердце, но и в скелете, мышцах, мозге, потому рост ее может быть обусловлен травмами или болезнями мышц (полимиозит, миопатия); катетеризацией сердца; ИЭ и миокардитом (при которых интервал ST может повышаться во многих отведениях); ЭИТ; длительной иммобилизацией; шоком или алкогольной интоксикацией. Необходимо определять КФК в динамике (3-4 раза). Уровень КФК ее возрастает в ходе первых, суток, сохраняется стабильным в течение 3—4 суток и снижается к 6-7-м суткам. Пиковый уровень КФК (и МВ-КФК) на 2-е сутки после ИМ в большей мере, чем другие сывороточные маркеры, указывает на размер некроза. Ранняя диагностика инфаркта миокарда (6—8 ч от начала) с помощью этих кардиоспецифических тестов важна для «сортировки» больных с наличием боли в грудной клетке, для определения соответствующего лечения вследствие объективных трудностей разграничения кардиальной ишемии от ИМ на основе клинических данных. В целом, исследование биохимических специфических маркеров некроза миокарда весьма важно (особенно, если данные ЭКГ позволяют сомневаться в диагнозе инфаркта миокарда). На основе их величин выделяют ОКС с некрозом (ИМ) и без некроза (НСт). Диагностика кардиоспецифических сывороточных ферментов (находившихся в миокардиоцитах и при их разрушении оказавшихся в кровяном русле) имеет большое значение для верификации ИМ без Q.
Видео урок изменений в анализе крови при инфаркте миокардаПри проблемах с просмотром скачайте видео со страницы Здесь – Также рекомендуем “Трансаминазы при инфаркте миокарда. Лактатдегидрогеназы при инфаркте миокарда.” |
Источник

Для постановки диагноза инфаркта миокарда требуется сочетание типичной боли в сердце (затянувшийся приступ стенокардии), изменений на ЭКГ и анализа крови на ферменты. Кардиоспецифическими являются МВ-фракция креатинфосфокиназа, лактатдегидрогеназа, тропонин, соотношение аминотрасфераз. Этот метод является вспомогательным, он позволяет косвенным образом оценить размер разрушения миокарда и составить прогноз для выздоровления.
Изменение показателей крови при инфаркте
Из-за острого прекращения кровоснабжения сердечной мышцы в организме формируется ответная реакция. Она связана с такими процессами:
- разрушение мышечных клеток;
- проникновение продуктов распада в кровь;
- формирование воспаления вокруг очага инфаркта.
Поэтому, наряду со сбором жалоб, осмотром и аускультацией, ЭКГ, пациентам в обязательном порядке назначается клинический анализ крови и тест на выявление кардиоспецифических ферментов.
Основные лабораторные показатели зависят от обширности повреждения миокарда, наиболее характерными признаками являются:
- повышение содержания лейкоцитов (с первого дня до 7 — 10);
- резкое падение количества эозинофилов;
- незначительное смещение лейкоцитарной формулы влево;
- нарастание СОЭ (через 2 — 4 дня до 2 — 4 недели и дольше).
Эти данные не относятся к специфичным, так как они отражают степень воспалительной реакции на распад мышечной ткани. Поэтому их используют для косвенного определения степени тяжести инфаркта.
Рекомендуем прочитать о заднебазальном инфаркте. Вы узнаете о причинах возникновения, симптомах и диагностике, а также о лечении заднебазального инфаркта миокарда.
А здесь подробнее о лабораторной диагностике инфаркта миокарда.
Какие ферменты считаются кардиоспецифическими
К типичному симптому разрушения миокарда относится нарастание содержания ферментов, они названы кардиоспецифическими, так как содержатся преимущественно в клетках сердца. Для подтверждения диагноза используют ряд тестов, полученные результаты вместе с признаками ЭКГ и характерной болью в сердце составляют классическую триаду острого инфаркта миокарда
Креатинфосфокиназа
Этот фермент содержится в любой мышечной ткани, головном мозге и в клетках щитовидной железы. Поэтому для того, чтобы исключить ошибку при подозрении на некроз сердечной мышцы, исследуют его фракцию МВ. Она возрастает в первые часы после начала инфаркта и достигает пика через 10 часов, после 2-х суток возвращается к физиологическому уровню. Чем больше ее обнаруживают в крови, тем больше зона разрушения.
Лактатдегидрогеназа
Повышается медленнее, чем креатинфосфокиназа, и дольше теряет активность. Наивысшие значения появляются к концу второго дня после тяжелого приступа стенокардии, нормализация происходит к 9 — 10 дню, иногда остается повышенной до двух недель. Причинами нарастания содержания этого фермента также могут быть:
- болезни печени;
- шоковые состояния;
- застой крови при недостаточности кровообращения;
- разрушение эритроцитов;
- воспаления, в том числе и миокардит;
- тромбоэмболия легочных сосудов.
В связи с этим более точно отражает процесс некроза миокарда изофермент – лактатдегидрогеназа 1.
Аспартатаминотранфераза (АсАТ)
Повышается до максимума через сутки или 36 часов, а к концу первой недели возвращается к исходным значениям. Вместе с аланинаминотрасферазой (АлАТ) может увеличиваться при других заболеваниях, в том числе и при патологических изменениях в печени. Поэтому правильнее определять соотношение между этими соединениями – при инфаркте АсАТ/АлАТ превышает 1,33.
Тропонин
Относится к маркеру разрушения поперечнополосатых мышц. Его компонентами являются следующие виды белков: С (связывает кальций), Т (способствует соединению тропомиозина), I (тормозит С и Т). При этом тропонин Т и I находятся в типичных для сердечных клеток формах, что и позволяет их считать абсолютно кардиоспецифическими.
Тропонины появляются спустя 4 часа после образования зоны распада в миокарде и доходят до пика в первые сутки, их можно обнаружить на 7 — 14 день после приступа.
Тест на тропонин является достоверным критерием. На основании большого количества исследований доказано, что появление высокого уровня этого соединения является признаком острого инфаркта, а низкое содержание бывает при нестабильной стенокардии. Этот анализ используют для таких целей:
- установление диагноза в период до 2 недель;
- проведение дифференциальной диагностики со стенокардией;
- оценка размера некроза сердечной мышцы;
- определение прогноза и степени риска осложнений;
- исследование результативности терапии.
Миоглобин
Этот белок отвечает за транспорт кислорода в клетки сердца. Его можно обнаружить не только в миокарде, но и в других мышечных волокнах. Он повышается одним из первых при инфаркте – чаще всего это интервал между 4 и 6 часом после начала острой боли в сердце. Такое нарастание содержания в крови продолжается всего 3 — 4 часа, поэтому его легко пропустить, если не проводить мониторинговые исследования.
Поэтому данный показатель не всегда отражает истинное состояние сердца, а также не удается связать его концентрацию со степенью разрушения клеток.
Как правильно оценить полученные результаты
Для того, чтобы сориентироваться в наличии инфаркта миокарда, а также оценить его величину и давность развития, требуется определить различные показатели, проанализировать сочетание их изменений.
Могут быть следующие клинические ситуации:
- пациент госпитализирован в первые сутки от начала острой боли – нужен анализ МВ-креатинфосфокиназы, даже если на ЭКГ однозначно есть инфаркт, так как можно оценить размер некроза и составить прогноз. Нормальные значения не исключают инфаркт, нужно повторить исследование через сутки;
- больной поступил в период между 1 и 15 днем от начала приступа – проводится исследование лактатдегидрогеназы и соотношения АсАТ/АлАТ;
- если нет типичной боли в сердце и нормальная ЭКГ, то повышения ферментов для постановки диагноза недостаточно;
- рост содержания любого фермента не строго специфичен, но с большей долей вероятности на инфаркт указывает МВ-фракция креатинфосфокиназы и тропонин;
- нормальные показатели крови не исключают формирование острого инфаркта сердечной мышцы.
Рекомендуем прочитать о коронарной недостаточности. Вы узнаете о причинах появления и симптомах заболевания, а также о методах диагностики и лечения коронарной недостаточности.
А здесь подробнее об инфаркте правого желудочка.
Рост кардиоспецифических ферментов в крови связан с разрушением клеток сердца в период развития инфаркта миокарда. Каждый из показателей имеет свою динамику повышения и восстановления исходного уровня. Наиболее характерными именно для мышцы сердца являются МВ-фракция креатинфосфокиназы и компоненты тропонинового комплекса.
При нормальных показателях инфаркт не исключен, а на основании гиперферментемии диагноз не ставится, поэтому анализ крови оценивают только параллельно с клиническими симптомами и электрокардиографическими данными.
Полезное видео
Смотрите на видео о диагностике и лечении инфаркта миокарда:
Источник
Оглавление темы “Лабораторная диагностика инфаркта миокарда.”:
Трансаминазы при инфаркте миокарда. Лактатдегидрогеназы при инфаркте миокарда.Трансаминазы – ACT и АЛТ – обладают весьма низкой специфичностью и чувствительностью в диагностике ИМ и не рекомендуются к использованию как маркеры ИМ. К примеру, рост ACT часто выявляется и при поражениях печени, и при панкреатитах, и при ТЭЛА, после приема больших доз алкоголя, после внутримышечного введения ЛС. Определение трансаминаз — дешевый метод, но требуется выполнять такие правила: анализ крови должен быть сделан в течение первых 6 ч, а затем в динамике (через 12, 18 и 24 ч). В этих условиях значительно чаше регистрируется увеличение трансаминаз, имеющее диагностическое значение. Если сделан только один анализ (при поступлении больного в стационар), то его результатам не следует доверять. Надо помнить о том, что выход трансаминаз происходит дискретно, в связи с расширением зоны некроза (который имеет определенный темп нарастания). Так, ACT (ее много в скелетных мышцах) повышается через 6—12 ч, пик наблюдают на 2-е сутки, а нормализацию — в конце 1-й (а то даже и в начале 2-й) недели. Лактатдегидрогеназа (ЛДГ) также содержится во многих органах (и в немалом количестве). Суммарная ЛДГ (имеется 5 изоэнзимов) — поздний маркер ИМ, она реагирует позже, чем остальные ферменты. Ее определение обычно производят у больных, поздно поступающих в стационар (через 48—72 ч от начала ИМ). Изофермент ЛДГ] (его много в сердце) информативнее, ибо его уровень повышается раньше, чем суммарная ЛДГ, а кроме того, может увеличиваться на фоне ее нормальных значений. Обычно ЛДГ определяют, когда видят, что повышена КФК. Уже с 4—6-го ч (а иногда и со 2-го ч) инфаркт миокарда на фоне нормальных значений СОЭ начинает появляться лейкоцитоз — обычно до 12—15-10 /л, нередко со сдвигом формулы влево. Уровень лейкоцитоза лучше, чем лихорадка, отражает размеры некротического очага. Высокий лейкоцитоз (более 20-10 /л) — неблагоприятный прогностический признак. Лейкоцитоз обычно сохраняется 3—4 дня и к концу 1-й недели снижается, если нет осложнений. В тяжелых случаях он длится более 10 дней (особенно, если появляются осложнения).
Со 2-го дня инфаркт миокарда постепенно, медленно начинает повышаться СОЭ (максимум до 30 мм/ч). Пик ее значений отмечается между 12-м днями (к этому времени число лейкоцитов нормализуется — феномен «ножниц»), потом СОЭ нормализуется. Если она превысила 30 мм/ч — «жди осложнений ИМ». Со 2-го дня инфаркт миокарда (иногда уже через 4—8 ч) начинает увеличиваться и температура тела (как неспецифический ответ на некроз миокарда) до невысоких цифр (37,3—38,0 °С), держится в течение 5—6 дней и нормализуется обычно к 6—10-му дню. Интенсивность лихорадки и ее длительность индивидуальны, зависят от обширности ИМ и реактивности организма в целом. Температурной кривой, характерной для ИМ, нет. Обычно (но не всегда) чем больше зона ИМ, тем выше лихорадка (кроме КШ, когда лихорадки нет). Появление лихорадки после ангинозного приступа является важным диагностическим симптомом инфаркта миокарда (отличает его от Ст) и должно настораживать врача. Длительное сохранение ее указывает на формирование осложнений ИМ (тромбоэндокардит, затяжное течение). Регистрация изменений числа лейкоцитов, СОЭ и температуры тела имеет значение в диагностике мелкоочагового инфаркта миокарда, если нельзя опредечить ферменты. Сохраняет свое некоторое диагностическое значение и рост показателей острой фазы воспаления — СРП, фибриногена, сиаловых кислот, альфа2- и у-глобулинов. Для достоверного диагноза инфаркта миокарда необходимо иметь 2 или 3 надежных критерия. Возможны разные комбинации трех ведущих критериев ИМ, поэтому в каждом конкретном варианте необходим свой минимум обследований. ЭКГ-признаки ИМ могут и отсутствовать, поэтому ИМ нужно ставить всегда с учетом динамики клинических симптомов.
Видео урок изменений в анализе крови при инфаркте миокардаПри проблемах с просмотром скачайте видео со страницы Здесь – Также рекомендуем “Дифференциальный диагноз инфаркта миокарда. Острый перикардит. Гипертрофическая кардиомиопатия.” |
Источник
Инфаркт миокарда – это заболевание, сопровождающееся некрозом одного или нескольких участков сердечной мышцы в результате острого нарушения кровотока в коронарных артериях, питающих миокард. Острый инфаркт миокарда без подъема сегмента ST и инфаркт миокарда с подъемом сегмента ST являются разновидностями острого коронарного синдрома, который включает также нестабильную стенокардию.
Инфаркт миокарда – ведущая причина смертности в большинстве стран, в том числе в России. Своевременная госпитализация во многих случаях позволяет предотвратить необратимые повреждения сердечной мышцы, однако часто пациенты неправильно оценивают возникающие симптомы и пытаются справиться с ними самостоятельно, что приводит к позднему обращению к врачу. Поэтому при острой боли в груди или других тревожных симптомах необходимо как можно раньше проконсультироваться со специалистом.
Риск инфаркта миокарда повышается с возрастом – чаще заболевают люди старше 60 лет. Однако в последнее время увеличилось количество ранних инфарктов миокарда – у людей моложе 40 лет. Среди пациентов младше 70 лет преобладают мужчины, однако после 70 количество мужчин и женщин с инфарктом миокарда становится одинаковым. Это может быть связано с защищающим действием эстрогенов (женских половых гормонов), которые снижают вероятность атеросклероза – главного фактора риска развития сердечного приступа.
Прогноз инфаркта миокарда зависит от обширности поражения сердечной мышцы, наличия сопутствующих заболеваний, времени обращения за медицинской помощью и возраста пациента. Смертность при остром инфаркте миокарда достигает 30 %.
Синонимы русские
Сердечный приступ, ИМ.
Синонимы английские
Heart attack, acute myocardial infarction, MI, myocardial infarction.
Симптомы
Основным симптомом острого инфаркта миокарда является резкая боль в груди, которая чаще всего ощущается как резкое сдавливание. Она продолжается обычно дольше 15 минут и не купируется приемом нитроглицерина. Боль может распространяться на левое плечо, лопатку, шею, нижнюю челюсть, может сопровождаться холодным потом, тошнотой и рвотой, потерей сознания. В некоторых случаях боль имеет нетипичную локализацию – в животе, в позвоночнике, левой или даже правой руке.
Иногда инфаркту предшествуют неспецифические симптомы: в течение нескольких дней до сердечного приступа человек может ощущать слабость, недомогание, дискомфорт в области груди.
Инфаркт может не сопровождаться характерным болевым синдромом и проявляться лишь такими признаками, как одышка, учащенное сердцебиение, слабость, тошнота. Неявная симптоматика инфаркта миокарда особенно характерна для женщин.
Таким образом, основными симптомами острого инфаркта миокарда являются:
- боль в груди,
- одышка,
- холодный пот,
- чувство страха,
- потеря сознания,
- тошнота, рвота.
Общая информация о заболевании
Инфаркт миокарда развивается в результате нарушения кровоснабжения сердечной мышцы, что приводит к недостатку кислорода и питательных веществ и некрозу (омертвению) участка миокарда. Основной причиной нарушения кровотока в сосудах, питающих миокард, является атеросклероз коронарных артерий – отложение атеросклеротических бляшек, состоящих в основном из холестерина, на внутренней поверхности сосудов. Затем происходит разрастание соединительной ткани (склероз) стенки сосуда и формирование отложений кальция (кальциноз) с дальнейшей деформацией и сужением просвета сосуда вплоть до полной закупорки. Впоследствии в атеросклеротической бляшке может развиваться так называемое асептическое воспаление, которое при воздействии провоцирующих факторов (физической нагрузке, повышении артериального давления и др.) способно приводить к надрыву бляшки. В области повреждения скапливаются тромбоциты, выделяются биологически активные вещества, которые еще больше усиливают адгезию (слипание) форменных элементов крови, и в итоге образуется тромб, закупоривающий просвет коронарной артерии. Возникновению тромба также способствует повышенная свертываемость крови. В случае, если кровоток в сосудах не восстанавливается в ближайшие шесть часов, происходят необратимые изменения в тканях миокарда.
Редко инфаркт миокарда случается при резком спазме или тромбоэмболии патологически неизмененных коронарных артерий, однако это наблюдается лишь в 5 % случаев.
Чаще всего инфаркт миокарда локализуется в передней стенке левого желудочка, реже – в задней стенке левого желудочка и межжелудочковой перегородки. Инфаркт в области правого желудочка возникает редко. Выделяют трансмуральный и субэндокардиальный инфаркт миокарда. При трансмуральном патологические изменения затрагивают всю стенку сердца, при субэндокардиальном – от ? до ½ толщины стенки. Существует также деление на инфаркт миокарда без подъема сегмента ST и инфаркт миокарда с подъемом сегмента ST. Наличие изменений сегмента S-T на электрокардиограмме позволяет заподозрить полную закупорку коронарной артерии и обширное повреждение миокарда с более высоким риском развития необратимого некроза тканей. Подъем сегмента S-T не наблюдается при частичной закупорке артерии – это может говорить об инфаркте миокарда без подъема сегмента S-T или нестабильной стенокардии. Однако лишь при инфаркте миокарда изменяется активность кардиальных энзимов.
При нарушении кровоснабжения миокарда гибель клеток начинается, прежде всего, в области эндокарда, а затем зона повреждения распространяется по направлению к перикарду. Обширность поражения зависит от степени закупорки артерии, ее длительности, системы коллатерального кровообращения.
Некроз в тканях сердечной мышцы вызывает острую боль. Обширное повреждение миокарда может приводить к нарушению сократительной функции сердца, что проявляется острой левожелудочковой недостаточностью с развитием отека легких и кардиогенного шока. Кардиогенный шок, в свою очередь, усугубляет течение инфаркта миокарда за счет ухудшения коронарного кровообращения. В результате возникают тяжелые нарушения ритма сердца, в том числе фибрилляция предсердий.
Трансмуральный инфаркт в некоторых случаях может приводить к разрыву стенки сердца или к аневризме – локальному истончению и выпячиванию участка миокарда.
Кто в группе риска?
Основной причиной развития инфаркта миокарда (до 90 % всех случаев) является атеросклероз. Поэтому факторы риска развития атеросклероза увеличивают и вероятность развития сердечного приступа. В группу риска входят:
- мужчины старше 45 лет и женщины старше 65 лет,
- страдающие ожирением, дислипидемией, артериальной гипертензией, сахарным диабетом,
- люди, родственники которых страдают сердечно-сосудистыми заболеваниями и/или перенесли инфаркт миокарда,
- курильщики,
- ведущие малоподвижный образ жизни,
- употребляющие наркотики (кокаин, амфетамины могут спровоцировать спазм коронарных артерий),
- испытывающие сильный стресс.
Диагностика
Острый инфаркт миокарда во многих случаях протекает малосимптомно или атипично, что затрудняет его диагностику. Существует ряд заболеваний, проявления которых зачастую могут быть схожи с проявлениями сердечного приступа: аневризма аорты, стенокардия, заболевания печени и желчевыводящих путей, депрессия, эзофагит и другие. Поэтому при подозрении на инфаркт миокарда необходимо провести ряд лабораторных и инструментальных исследований, позволяющих отличить инфаркт миокарда от другой патологии и выявить обширность и локализацию повреждения, продолжительность ишемии, постинфарктные осложнения. Кроме того, важно распознать признаки сопутствующих заболеваний: патологии почек и дыхательной системы, сахарного диабета, анемии. Все это определяет дальнейшую схему лечения и прогноз заболевания.
Лабораторная диагностика
- Общий анализ крови. При остром инфаркте миокарда может наблюдаться лейкоцитоз. Количество лейкоцитов увеличивается со второго часа после возникновения нарушений кровообращения и достигает пика на 2-4-е сутки. Важно обратить внимание и на количество эритроцитов, так как анемия усугубляет кислородное голодание сердечной мышцы.
- Лейкоцитарная формула. Возможен лейкоцитоз со сдвигом лейкоцитарной формулы влево и анэозинофилией.
- Скорость оседания эритроцитов (СОЭ). Повышение СОЭ свидетельствует об остром воспалительном процессе.
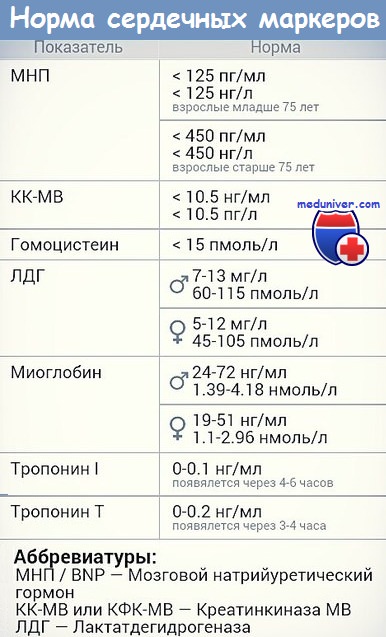
- Тропонин I (количественно) – белок, который участвует в мышечном сокращении. При сердечном приступе его уровень обычно повышается начиная с 4-6-го часа, максимум на 2-е сутки и нормализуется в течение 6-8 дней от начала заболевания.
- Миоглобин. Это белок, который содержится в мышечной ткани, в том числе в миокарде. При инфаркте миокарда уровень миоглобина увеличивается в течение 4-6 часов.
- Аланинаминотрансфераза (АЛТ) и аспартатаминотрансфераза (АСТ). При инфаркте миокарда уровень этих ферментов является показателем обширности повреждения сердечной мышцы.
- Креатинкиназа MB. Увеличение ее концентрации специфично для повреждения сердечной мышцы. Ее уровень возрастает с первых часов и сохраняется повышенным в течение 2-3 суток.
- Лактатдегидрогеназа (ЛДГ) общая – фермент, который содержится практически во всех клетках организма и участвует в утилизации глюкозы. Уровень ЛДГ повышается при инфаркте миокарда, патологии печени, крови, почек. При инфаркте миокарда остается повышенным в течение 10-14 дней.
- Лактатдегидрогеназа 1, 2 (ЛДГ, 1, 2 фракции). Формы фермента лактатдегидрогеназы, которые содержатся в основном в клетках сердца, коркового вещества почек, печени. Эти показатели могут быть использованы для оценки обширности поражения при инфаркте миокарда.
- Антитромбин III. Синтезируется в клетках эндотелия сосудов и клетках печени, участвует в инактивации ряда факторов свертывания крови. Уменьшение количества антитромбина III говорит о повышенном риске тромбоза. Понижен его уровень при тромбоэмболии, атеросклерозе.
- Волчаночный антикоагулянт, скрининговый тест (LA1). Волчаночный антикоагулянт представляет собой комплекс антител против фосфолипидов. Их наличие может свидетельствовать об аутоиммунных заболеваниях, а также является признаком повышенного риска тромбообразования.
- Протромбиновый индекс (ПИ), международное нормализованное отношение – МНО). Анализ используется для оценки внешнего пути свертывания крови и активности I, II, V, VII, X факторов свертывания. Гиперкоагуляция увеличивает риск образования тромбов. При инфаркте миокарда протромбиновый индекс может быть повышен.
- Гликированный гемоглобин (HbA 1c, гликозилированный гемоглобин, гликогемоглобин). Образуется при присоединении глюкозы к гемоглобину. Данный показатель позволяет оценить количество глюкозы в крови на протяжении последних 120 дней – это средняя продолжительность жизни эритроцита. Высокий уровень гликированного гемоглобина говорит о высокой концентрации глюкозы за последние три месяца и свидетельствует о большой вероятности осложнений сахарного диабета, который, в свою очередь, увеличивает риск инфаркта миокарда. Тест на гликированный гемоглобин используется для оценки эффективности лечения и прогноза инфаркта миокарда у пациентов с сахарным диабетом.
- Глюкоза в плазме. Также используется для диагностики сахарного диабета.
- Железо в сыворотке. Железо входит в состав цитохромов и участвует в клеточном дыхании. При инфаркте миокарда уровень железа может быть повышен.
- Электролиты сыворотки. При остром инфаркте миокарда может меняться уровень натрия, калия, магния, кальция, хлора. Однако это происходит не всегда, при неосложненном течении инфаркта миокарда уровень электролитов может быть не изменен.
- Мочевая кислота в сыворотке. При нарушении кровоснабжения миокарда происходит некроз клеток сердечной мышцы с распадом органических веществ и выделением продуктов распада, в том числе мочевой кислоты. Это, в свою очередь, провоцирует развитие воспаления в зоне повреждения миокарда. Таким образом, уровень мочевой кислоты при обширном инфаркте миокарда может быть повышен.
- С-реактивный белок, количественно. При инфаркте миокарда бывает повышен за счет воспалительной реакции.
- Триглицериды. Образуются в кишечнике из жиров пищи. Депонируются в жировой ткани и расходуются клетками по мере необходимости для получения энергии. Повышенный уровень триглицеридов может свидетельствовать о высоком риске атеросклероза.
- Холестерол общий. Это соединения, которые участвуют в формировании атеросклеротических бляшек. Его концентрация может быть увеличена при инфаркте миокарда, возникшем в результате атеросклероза коронарных артерий.
- Холестерол – липопротеины высокой плотности (ЛПВП) – фракция общего холестерина, которая препятствует формированию атеросклеротических бляшек.
- Холестерол – липопротеины низкой плотности (ЛПНП) – фракция холестерола, участвующая в формировании атеросклеротических бляшек.
- Холестерол – липопротеины очень низкой плотности (ЛПОНП). Это липопротеины, которые образуются в печени. Являются переносчиками фосфолипидов, триглицеридов, холестерола. При попадании из печени в кровь подвергаются химическим превращениям с образованием липопротеинов низкой плотности
- Коэффициент атерогенности. Это соотношение “вредных” (ЛПНП, ЛПОНП, триглицеридов) и “полезных” липопротеинов (ЛПВП). Повышение коэффициента атерогенности говорит о высоком риске развития атеросклероза.
Другие методы исследования
- Электрокадиография (ЭКГ). Позволяет подтвердить диагноз “инфаркт миокарда”, определить локализацию и степень повреждения сердечной мышцы, выявить признаки нарушения сердечного ритма.
- Рентгенография органов грудной клетки. Используется для выявления аневризмы сердца.
- Ультразвуковое исследование сердца. Позволяет выявить участок поражения миокарда, оценить сократительную способность сердца.
Лечение
Терапия назначается индивидуально в зависимости от возраста пациента, тяжести состояния и обширности поражения сердечной мышцы. Огромное значение имеет восстановление кровоснабжения миокарда в течение первых 12 часов после появления первых признаков инфаркта миокарда. Это может предотвратить или уменьшить степень некроза тканей. Основными направлениями терапии при остром инфаркте миокарда являются купирование болевого синдрома, тромболитическая и антикоагулянтная терапия, снижение нагрузки на миокард, предупреждение и лечение возникших осложнений.
Профилактика
Здоровое питание с низким содержанием насыщенных жиров и большим количеством овощей и фруктов.
Достаточная физическая активность.
Отказ от алкоголя и курения.
Своевременное прохождение профилактических медицинских осмотров для выявления заболеваний, повышающих риск развития инфаркта миокарда.
Рекомендуемые анализы
- Общий анализ крови
- Лейкоцитарная формула
- Скорость оседания эритроцитов (СОЭ)
- Тропонин I (количественно)
- Миоглобин
- Аланинаминотрансфераза (АЛТ)
- Аспартатаминотрансфераза (АСТ)
- Антитромбин III
- Волчаночный антикоагулянт, скрининговый тест (LA1)
- Коагулограмма № 1 (протромбин (по Квику), МНО)
- Гликированный гемоглобин (HbA 1c)
- Глюкоза в плазме
- Железо в сыворотке
- Калий, натрий, хлор в сыворотке
- Креатинкиназа MB
- Лактатдегидрогеназа (ЛДГ) общая
- Мочевая кислота в сыворотке
- С-реактивный белок, количественно
- Триглицериды
- Холестерол общий
- Холестерол – липопротеины высокой плотности (ЛПВП)
- Холестерол – липопротеины низкой плотности (ЛПНП)
- Холестерол – липопротеины очень низкой плотности (ЛПОНП)
- Коэффициент атерогенности
- Лабораторная диагностика острого коронарного синдрома и инфаркта миокарда (оптимальный)
- Лабораторная диагностика острого коронарного синдрома и инфаркта миокарда (минимальный)
- Лабораторное обследование сердца и сосудов
Источник