Европейские рекомендации по лечению инфаркта миокарда
Одними из рекомендаций, представленными на Европейском конгрессе кардиологов в этом году, стали рекомендации по диагностике и ведению пациентов с острым коронарным синдромом без подъема сегмента ST [1]. Далее мы кратко остановимся на ключевых изменениях, сделанных экспертами в этом руководстве.
Так, в отличие от новых рекомендаций по фибрилляции предсердий [2], большинство изменений в которых являются, скорее, визуальным переосмыслением прежнего руководства, в рекомендациях по ведению пациентов с острым коронарным синдромом без подъема сегмента ST появилось несколько принципиально новых позиций [1, 3].
Во-первых, авторами предложен новый алгоритм обследования таких пациентов, основанный на измерении концентрации высокочувствительного тропонина при поступлении и через два (один, три) часа после поступления. Авторы отмечают, что нормальные значения высокочувствительного тропонина с большей точностью позволяют исключить диагноз инфаркта миокарда, тогда как его увеличение более 5 верхних границ нормы свидетельствует о наличии инфаркта миокарда с вероятностью >90%. При этом оценка других маркеров повреждения миокарда (MB фракция креатинфосфокиназы и др.) в дополнение к высокочувствительному тропонину не рекомендовано (класс III).
Касательно биомаркеров, еще одной новой рекомендацией (класс IIa) обозначена необходимость оценки натрийуретических пептидов с целью определения прогноза таких пациентов.
Определенные изменения произошли и в фармакологической терапии пациентов с острым коронарным синдромом без подъема сегмента ST. Так, принципиально новой рекомендацией (класс III) стал отказ от рутинного использования ингибиторов P2Y12 рецепторов на этапе претерапии у пациентов с неизвестной коронарной анатомией и планируемым ранним инвазивным вмешательством. Одним из оснований для подобной рекомендации являются результаты исследования ISAR-REACT 5, представленные на Европейском конгрессе кардиологов в прошлом году [4]. Целью исследования была оценка эффективности и безопасности тикагрелора в сравнении с прасугрелем у пациентов с острым коронарным синдромом. При этом в случае острого коронарного синдрома без подъема сегмента ST прасугрел назначался только после диагностической коронароангиографии. В исследовании было продемонстрировано преимущество прасугрела относительно ишемических событий и его сопоставимая с тикагрелором безопасность для геморрагических событий. Последнее, кроме того, стало основанием для появления рекомендации (класс IIa) по предпочтительному выбору прасугрела для пациентов с острым коронарным синдромом, которым запланировано выполнение чрескожного вмешательства.
Как и в рекомендациях по фибрилляции предсердий, изменились сроки тройной терапии после чрескожного коронарного вмешательства у пациентов с сочетанием фибрилляции предсердий и острого коронарного синдрома. Так, минимальным и рекомендуемым сроком тройной терапии теперь является 1 неделя (возможна пролонгация до 1 месяца), тогда как продолжительность двойной терапии в большинстве случаев должна ограничиваться 1 годом, после чего рекомендуется монотерапия антикоагулянтом.
Учитывая обсуждающуюся выше большую негативную прогностическую ценность нормальных значений высокочувствительного тропонина, позволяющих надежно исключить острый инфаркт миокарда, такие пациенты будут отнесены в группу низкого риска, а инвазивная стратегия для них рекомендована только после ишемического стресс-теста или выявления обструктивного поражения при компьютерной томографии коронарных артерий.
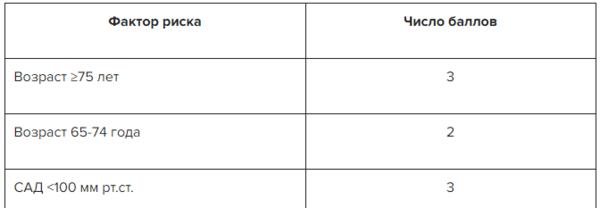
При этом отдельно были выделены критерии высокого риска, являющиеся основанием для выполнения коронароангиографии в течение 24 часов от поступления. Ими являются диагноз инфаркта миокарда без подъема сегмента ST, динамические изменения сегмента ST/зубца T, свидетельствующие о продолжающейся ишемии, транзиторная элевация сегмента ST и количество баллов по шкале GRACE > 140. Тогда как инвазивная тактика в течение 2 часов от поступления рекомендована для гемодинамически нестабильных пациентов, при продолжающемся болевом синдроме, несмотря на проводимую терапию, жизнеугрожающих нарушениях ритма сердца, механических осложнениях инфаркта миокарда, сердечной недостаточности, явно связанной с острым коронарным синдромом, а также элевация сегмента ST в отведении aVR и его депрессия в ≥6 других отведениях (свидетельствует о высокой вероятности стволового поражения).
Как и для больных с подъемом сегмента ST, для пациентов без подъема в случае инвазивной стратегии теперь рекомендовано (класс IIa) выполнение полной реваскуляризации миокарда. Основанием для последнего стали опубликованные еще в 2016 г. результаты исследования SMILE [5].
Несколько менее заметными изменениями является повышение класса (с IIa до I) рекомендаций по мониторированию сердечного ритма до 24 часов или инвазивного вмешательства у пациентов с низким риском аритмий и >24 часов у пациентов с высоким риском аритмий.
Интересно, что теперь отдельный раздел рекомендаций посвящен обсуждению инфаркта миокарда без обструктивного поражения коронарных артерий, распространенность которого составляет до 5-10% от всех случаев инфаркта миокарда.
Таким образом, наиболее значимым для клинической практики новшеством является, по-видимому, изменение алгоритма диагностики острого коронарного синдрома без подъема сегмента ST. При этом ведущая роль в этом алгоритме принадлежит оценке концентрации высокочувствительного тропонина, нормальные значения которого позволяют надежно исключить инфаркт миокарда. Вероятно, именно с этим будут связаны и основные трудности в реализации предложенного алгоритма на практике в нашей стране ввиду низкой доступности возможности определения высокочувствительного тропонина у пациентов с острым коронарным синдромом.
Источники:
1. Collet JP, et al. Eur Heart J. 2020;ehaa575. doi:10.1093/eurheartj/ehaa575
2. Hindricks G, et al. Eur Heart J. 2020;ehaa612. doi:10.1093/eurheartj/ehaa612
3. Roffi M, et al. Eur Heart J. 2016;37:267–315. doi: 10.1093/eurheartj/ehv320.
4. Schüpke S, et al. N Engl J Med. 2019;381(16):1524-1534. doi:10.1056/NEJMoa1908973
5. Sardella G, et al. J Am Coll Cardiol. 2016;67(3):264-272. doi:10.1016/j.jacc.2015.10.082
Источник
Инфаркт миокарда – одно из тяжелейших осложнений ишемии сердца, смертность от которого еще несколько десятилетий назад была очень высока.
Сегодня развитие медицины и фармакологии позволило снизить смертность при инфаркте, однако заболевание продолжает стремительно «молодеть». Диагноз «инфаркт миокарда» устанавливают тогда, когда доказан некроз сердечной мышцы вследствие острого нарушения кровообращения в ней.
Полную версию клинической рекомендации “Острый инфаркт миокарда с подъемом сегмента ST электрокардиограммы”, год утверждения 2020, можно развернуть в Системе Консилиум. Если вы не подписчик, используйте бесплатный трехдневный доступ.
В половине случаев ИМ является первым клиническим проявлением не выявленной ранее ишемической болезни сердца.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
Коды ИМ по МКБ-10
I21 Острый инфаркт миокарда
I22 Повторный инфаркт миокарда
I24.0 Коронарный тромбоз, не приводящий к инфаркту миокарда
I24.8 Другие формы острой ишемической болезни сердца
Рассмотрим клинические рекомендации по диагностике и лечению инфаркта миокарда.
Чтобы сэкономить время, используйте готовый шаблон первичного осмотра пациента для врача-кардиолога от экспертов Системы Консилиум.
Клинрекомендации по инфаркту миокарда
Клинические рекомендации по острому инфаркту миокарда составлены Обществом специалистов по неотложной кардиологии.
Они касаются пациентов взрослого возраста и подлежат пересмотру 1 раз в 3 года.
Осложнения
Выделяют следующие основные осложнения ИМ:
- застой в малом круге кровообращения;
- нарушение ритма и проводимости сердечной мышцы;
- кардиогенный шок;
- отек легких.
При наиболее тяжелых механических осложнениях инфаркта рассматривается возможность и целесообразности применения различных методов поддержки кровообращения пациента.
✔ Инфаркт миокарда с повышением сегмента ST: как прогнозировать оценку, информация в Системе Консилиум
 Скачать документ
Скачать документ
Острый ИМ
Острый коронарный синдром – состояние, означающее период обострения ИБС, когда любая группа симптомов дает основания заподозрить острый инфаркт или нестабильную стенокардию.
Термин «острый коронарный синдром» включает в себя следующие понятия:
- Острый инфаркт миокарда.
- Инфаркт миокарда с подъемом сегмента ST ЭКГ (ИМпST).
- Инфаркт миокарда без подъема сегмента ST ЭКГ (ИМбпST).
- Инфаркт миокарда, диагностированный по изменениям ферментов, по другим биомаркерам или по поздним ЭКГ-признакам.
- Нестабильная стенокардия.
Понятие острого коронарного синдрома было введено во врачебную практику, когда обнаружилось, что решение об использовании некоторых методов лечения должно приниматься как можно быстрее, часто еще до того, как установлен диагноз «острый инфаркт».
Доказано, что характер и срочность терапевтических мероприятий, направленных на восстановление коронарного кровотока, зависит от положения сегмента ST к изоэлектрической линии на ЭКГ – при его смещении вверх больному показана коронарная ангиопластика, но при невозможности ее проведения в соответствующие сроки эффективна тромболитическая терапия.
Восстановление коронарного кровотока при ОКСп ST проводится немедленно.
Подъем сегмента ST чаще всего происходит из-за трансмуральной ишемии сердечной мышцы при полной непроходимости одной из коронарных артерий. В этих случаях, как правило, возникает инфаркт миокарда, обозначающийся как ИМпST. ОКСпST ЭКГ, как правило, является следствием окклюзирующего тромбоза коронарной артерии.
Тромб образуется на месте разрыва нестабильной атеросклеротической бляшки, имеющей большой липидное ядро, истонченную оболочку и богатой различными воспалительными элементами.
Чтобы избежать ошибок, используйте проверенные критерии опрелеления атипичных форм инфаркта миокарда от экспертов Системы Консилиум.
Также возможно возникновение окклюзирующего тромба на дефекте (эрозии) эндотелия коронарной артерии над антриовентрикулярной блокадой.
Чаще всего непроходимость возникает в месте гемодинамически незначимого стеноза коронарной артерии. Однако при обширном инфаркте миокарда не всегда в ранние сроки заболевания отмечается стойкий подъем сегмента ST на ЭКГ.
Диагностика заболевания
При диагностике острого коронарного синдрома с понижением ST необходимо основываться на анамнестических данных, наличии факторов риска ишемии сердца, особенностях острых симптомов заболевания, характере изменений на электрокардиограмме, а также (не всегда) на сведениях о локальной сократительной функции желудочков.
Согласно клиническим рекомендациям по инфаркту миокарда 2019 года, при недостаточной информативности ЭКГ применяются дополнительные методы обследования. Как правило, это необходимо для того, чтобы исключить болезни сердца с похожей клинической картиной, а также для выявления инфаркта миокарда и оценки рисков неблагоприятного прогноза заболевания.
Характерные симптомы ИМ:
- чувство давления и сжатия за грудиной;
- боль, похожая по субъективным ощущениям на боль при приступе стенокардии, однако более выраженная по силе и длительности;
- характер боли – давящий, жгучий, сжимающий, иногда описывается больным как чувство дискомфорта;
- боль не купируется до конца приемом нитроглицерина, а в ряде случаев – и инъекциями наркотических обезболивающих препаратов;
- боль может быть разной по силе – от незначительной до мучительной и невыносимой;
- болевые ощущения накатывают «волнами» и длятся от 20 минут до нескольких часов;
- боль чаще всего иррадирует в левую руку, под левую лопатку, в челюсть, плечо, зону эпигастрия и др.
Атипичные формы ИМ с понижением ST:
- абдоминальная;
- астматическая;
- аритмическая;
- цереброваскулярная;
- малосимптомная (безболевая).
Лечение по клинрекам
Если боль не исчезает и не ослабевает после устранения провоцирующего фактора (чаще всего им выступает физическая нагрузка) или возникла в состоянии покоя, больному нужно принять нитроглицерин в виде таблеток под язык или спрея. Если через 5 минут после этого приступ не прекратился, но переносимость нитроглицерина хорошая, рекомендовано принять повторную дозу. Если и после этого через 5 минут боль и дискомфорт не исчезли, необходимо срочно вызвать бригаду скорой помощи и еще раз принять дозу нитроглицерина.
Однако нужно иметь ввиду, что в редких случаях больному для купирования приступа необходим прием нескольких доз нитроглицерина, но при условии,что интенсивность и характер боли остаются неизменными.
Как не нарушить врачебную тайну
Инструктаж и пакет документов для медработников, которые помогут выполнить новые требования Минздрава, смотрите в Системе Консилиум
Скачать инструкции от юриста >>
Для снятия болевых ощущения при ИМ предпочтительнее использовать препараты на основе морфина. Они способствуют снятию страха и нервного возбуждения, снижают симпатическую активность, повышают тонус блуждающего нерва, расширяют периферические вены и артерии, уменьшают работу дыхания.
Доза наркотического анальгетика рассчитывается индивидуально и зависит от особенностей организма пациента, его возраста и веса.
Принимать препараты для профилактики осложнений наркотических анальгетиков нецелесообразно. При сильном беспокойстве и нервном перевозбуждении оправдано дополнительное использование транквилизаторов.
✔ Медикаментозное лечение инфаркта миокарда с повышением сегмента ST, таблица в Системе Консилиум
 Скачать документ
Скачать документ
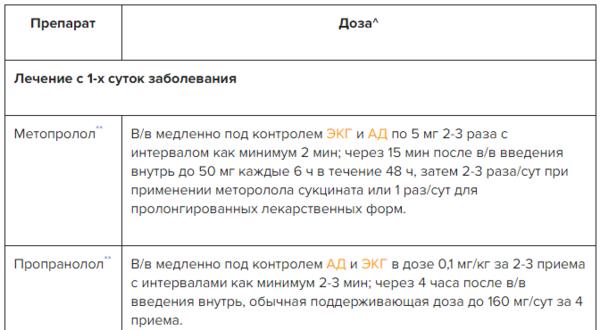
Клинические рекомендации по лечению инфаркта миокарда гласят, что в терапии данного заболевания очень важна своевременная антитромботическая терапия, а именно – неопределенно долгое использование ацетилсалициловой кислоты (если нет противопоказаний).
Для получения быстрого эффекта оправдано использование однократной нагрузочной дозы ацетилсалициловой кислоты 250 мг (150 мг внутривенно), а также сочетание ацетилсалициловой кислоты с ингибитором Р2Y12-рецепторов тромбоцитов (если не планируется срочная операция коронарного шунтирования и при отсутствии противопоказаний (чрезмерный риск серьезных кровотечений).
Также при отсутствии противопоказаний и при планировании первичного чрескожного коронарного вмешательства к ацетилсалициловой кислоте добавляется Тикагрелор.
Перейти на прием этого препарата можно и пациента, ранее получавшим Клопидогрел. Применение Тикагрелоране исключает возможность использования блокаторов гликопротеиновых IIb/IIIa рецепторов при выполнении чрескожного коронарного вмешательства.
При одновременном приеме ацетилсалициловой кислоты и Тикагрелора перед коронарным шунтированием и другими крупными вмешательствами последний отменяется за 5-7 дней, кроме тех случаев, когда опасность отказа от срочной операции превосходит риск кровотечения.
Клопидогрел в комплексе с ацетилсалициловой кислотой назначается больным, которые не могут принимать Тикагрелор или нуждаются в приеме пероральных антикоагулянтов.
Данный препарат может использоваться вместо ацетилсалициловой кислоты, когда ее использование не представляется возможным из-за аллергии или выраженного расстройства функции ЖКТ в ответ на прием препарата.
Клинические рекомендации по инфаркту миокарта требуют продолжать двойную антитромбоцитарную терапию в течение года независимо от тактики лечения и типа установленного стента (при отсутствии противопоказаний).
В частности, эта мера показана конкретным больным, имеющим высокий риск тромботических осложнений и низкий риск кровотечений.
Минимальная длительность двойной антитромботической терапии:
- после установки голометаллического стента – 1 месяц;
- после установки стента, выделяющего лекарственный препарат – 3-6 месяцев.
Больным, находящимся на двойной антитромботической терапии и имеющим высокий риск развития кровотечения их ЖКТ, показаны ингибиторы протонного насоса.
При чрескожном коронарном вмешательстве и широком применении ДАТТ в случае возникновения тромботических осложнений или высокого риска их развития назначаются ингибиторы ГП IIb/IIIa-рецепторов тромбоцитов.
В случаях, когда чрескожное коронарное вмешательство может быть проведено в течение 2 часов с момента обращения за медицинской помощью, оно предпочтительнее тромболитической терапии. При этом должно использоваться сочетание ацетилсалициловой кислоты, блокатора P2Y12 рецепторов тромбоцитов (Тикагрелор или Клопидогрел) и внутривенного введения антикоагулянта. В ряде случаев показано введение блокатора ГП IIb/IIIa тромбоцитов.
Больным с тяжелой острой сердечной недостаточностью и кардиогенным шоком ЧКВ предпочтительнее тромболитической терапии.
При первичном чрескожном вмешательстве достаточно провести операцию на инфаркт-связанном сосуде. Это не касается больных с кардиогенным шоком и сохранением ишемии после вмешательства на стенозе, который спровоцировал инфаркт.
Некоторым гемодинамически стабильным больным с многососудистым поражением либо во время первичного ЧКВ, либо в качестве планового поэтапного вмешательства показано ЧКВ в не инфаркт-связанной артерии.
Клинические рекомендации по инфаркту миокарда утверждают, что рутинная аспирация тромба нежелательна.
Тромболизис при отсутствии противопоказаний должен начинаться в течение получаса с момента контакта больного с медицинским работником. Противопоказания для этой процедуры:
- ранее перенесенное ОНМК неясного происхождения или геморрагический инсульт;
- ишемический инсульт в течение полугода;
- травмы и опухоли центральной нервной системы;
- ЧМТ или операция в течение 21 дня до госпитализации;
- кровотечения из ЖКТ в течение последнего месяца;
- геморрагический диатез;
- расслаивающая аневризма аорты;
- пункция некомпрессируемых сосудов (биопсия печени, спинного мозга и др.) в течение предыдущих суток.
Относительные противопоказания к тромболизису:
- ТИА в предыдущие полгода;
- артериальная гипертензия, плохо поддающаяся контролю;
- тяжелые патологии печени;
- инфекционный эндокардит;
- перенесенная длительная СЛР;
- беременность и первая неделя послеродового периода;
- введение стрептокиназы более 5 дней назад или аллергия на нее;
- язвенная болезнь в остром периоде;
- прием антикоагулянтов непрямого действия.
Клинические рекомендации по осложнениям инфаркта миокарда гласят, что при тромболитической терапии фибринолитик должен использоваться в сочетании с ацетилсалициловой кислотой, Клопидогрелом и внутривенным антикоагулянтом.
✔ Немедикаментозные методы профилактики, лечения и медицинской реабилитации инфаркта в Системе Консилиум
 Скачать документ
Скачать документ
Реабилитация
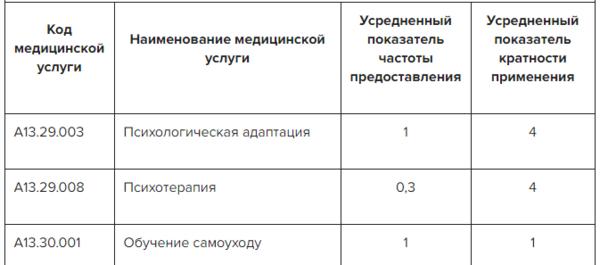
Больные с ИМ включаются в программы вторичной профилактики и реабилитации. Адекватно составленная программа повышает приверженность больного к медикаментозному лечению и пересмотру образа жизни, включающему правильное питание, отказ от пагубных привычек и регулярную физическую активность.
Программа реабилитации по возможности должна включать в себя кардионагрузки 3 раза в неделю по полчаса. Пациентов, ведущих малоподвижный образ жизни, нужно активно стимулировать к выполнению реабилитационных программ с нагрузками малой интенсивности.
Профилактика ИМ включает в себя:
- коррекцию факторов риска;
- изменение поведения в сторону ЗОЖ;
- отказ от табакокурения и спиртного;
- постоянный (чаще всего пожизненный) прием нескольких групп медикаментов.
Смотреть список литературы
Материал проверен экспертами Актион Медицина
Источник
