Если с инфарктом не обращаться к врачу
- Клаудиа Хэммонд
- BBC Future
14 сентября 2017
Нам кажется, что признаки случившегося инфаркта должны быть столь серьезны, что их невозможно не заметить. Но так бывает далеко не всегда, предупреждает обозреватель BBC Future.
Классическое описание состояния при инфаркте миокарда включает давление за грудиной, перерастающее в сильную боль, и чувство страха.
В художественных фильмах обычно это изображается так: человек хватается за грудь, у него в глазах паника, и он падает на пол. И такое действительно бывает. Но не всегда.
Инфаркт миокарда случается, когда кровоток к сердечной мышце резко сокращается из-за закупорки коронарной артерии тромбом.
Но в некоторых случаях люди не чувствуют никакой боли в груди, несмотря на все то, что происходит в их организме. И из-за этого не обращаются за помощью, упуская время.
Если небольшая боль все-таки ощущается, они списывают это на что-нибудь другое – например, расстройство желудка. И только впоследствии электрокардиограмма показывает, какой ущерб их сердцу нанес случившийся с ними инфаркт.
Такую форму инфаркта называют безболевой. В одном из исследований, опубликованном в 2016 году, утверждается, что до 45% инфарктов может протекать именно так.
Правда, данные для этого исследования собирались в конце 90-х. С тех пор диагностика инфарктов шагнула вперед, так что сегодня, возможно, цифры не были бы такими высокими.
Однако и сейчас ежегодно к врачам обращаются люди, которые даже не подозревают, что уже перенесли инфаркт миокарда.
Есть и другие пациенты: они признают, что были больны, но не знают чем. Они испытывали боли в шее, плечах, животе, челюсти или в спине, испытывали затруднения с дыханием, слабость или головокружение, повышенную потливость. Их тошнило, вплоть до рвоты.
Такая комбинация симптомов, даже если не было сильной боли в груди, вполне позволяет поставить диагноз.
Автор фото, iStock
Боль в груди при инфаркте чаще бывает у мужчин
Часто приходится слышать, что такие сердечные приступы – без боли в груди – более свойственны женщинам, из-за чего те поздно обращаются за медицинской помощью, тем самым снижая шансы на полное выздоровление, а то и на спасение.
Чтобы установить, правда ли это, в 2009 году канадские исследователи решили систематически изучить симптомы инфаркта у 305 пациентов, подвергшихся ангиопластике (при этой процедуре врачи расширяют суженные или перекрытые сосуды крошечным баллоном).
Во время процедуры пациент короткое время переживает те же симптомы, что и при сердечном приступе, и когда маленькие баллоны в сосудах надувались, расширяясь, исследователи просили больных описать свои ощущения.
Ученые не обнаружили отличий в ощущениях мужчин и женщин, когда речь шла о болях в груди, руках, одышке, потливости или тошноте.
Но, как выяснилось, женщины чаще испытывали боль в шее и в челюсти – вдобавок к боли в груди.
СИМПТОМЫ ИНФАРКТА МИОКАРДА
- сильная, сдавливающая боль за грудиной
- нарастающее чувство беспокойства, страха
- боли в руках, челюсти, шее, плечах, спине
- нарушение ритма сердца
- затрудненное дыхание
- повышенная потливость
- слабость, тошнота и рвота
- головная боль
- головокружение и потеря сознания
То, что удавалось обнаружить в ходе других исследований, часто оказывалось противоречивым и впоследствии неподтверждающимся. Кроме того, исследования часто включали в себя другие диагнозы.
Поэтому в конце концов было решено сделать научный обзор исследований с единственной целью – установить, есть ли разница в симптомах инфаркта у мужчин и женщин.
Такой обзор был сделан в 2011 году. В него были включены исследования, проведенные в США, Японии, Швеции, Германии, Канаде и Великобритании, причем самое крупное из них оперировало данными о более чем 900 тыс. человек.
Итак, данные были взяты из 26 лучших исследований, объединены и вновь проанализированы.
Заключение гласило: женщины с меньшей вероятностью, чем мужчины, испытывают боль в груди [при инфаркте] и с большей вероятностью – такие симптомы, как слабость, тошнота, головокружение и потеря сознания, а также боль в шее, руках и челюсти.
Большинство как мужчин, так и женщин ощущало боль в груди, но треть пациенток и почти четверть пациентов пережили инфаркт вообще без таких симптомов, из-за чего затруднялись понять, что с ними происходит.
Автор фото, iStock
В некоторых случаях инфаркт миокарда не имеет тех симптомов, которые нам часто показывают в кино
Понятно, что если вы не знаете, насколько серьезно происходящее с вами, вы с меньшей долей вероятности обратитесь к врачу.
И действительно, люди в таких случаях не спешили прибегнуть к профессиональной медицинской помощи, обращаясь к врачу через два, а то и через пять часов после инфаркта.
В другом исследовании ученые хотели понять, как происходит процесс принятия решения – обращаться к врачу или нет – в ситуации, когда любое промедление может стоить жизни.
Подробные собеседования с небольшим количеством женщин, перенесших инфаркт, выявили, что половина из них поняли: происходит что-то опасное, и немедленно обратились за помощью.
У троих были поначалу слабо выраженные симптомы, но постепенно нарастающие, что в итоге и заставило их пойти к врачу.
Однако остальные вообще не поняли, что переживаемое ими имеет отношение к сердцу. Они никому об этом не рассказали, решив подождать и посмотреть, что будет дальше.
Какой же вывод из всего сказанного?
Сильная боль в груди – это очень серьезно, она может указывать на инфаркт миокарда. Но – внимание! – точно так же на инфаркт может указывать и совокупность других симптомов, часто совсем не похожих на то, что мы видим в фильмах.
Правовая информация. Эта статья содержит только общие сведения и не должна рассматриваться в качестве замены рекомендаций врача или иного специалиста в области здравоохранения. Би-би-си не несет ответственности за любой диагноз, поставленный читателем на основе материалов сайта. Би-би-си не несет ответственности за содержание других сайтов, ссылки на которые присутствуют на этой странице, а также не рекомендует коммерческие продукты или услуги, упомянутые на этих сайтах. Если вас беспокоит состояние вашего здоровья, обратитесь к врачу.
Прочитать оригинал этой статьи на английском языке можно на сайте BBC Future.
Источник
От инфаркта миокарда в России умирает 5 тысяч человек в месяц — или 7 человек в час. В год сердечно-сосудистые заболевания уносят почти 1 млн жизней наших соотечественников. Каждый пятый пациент, перенесший инфаркт миокарда, рискует вновь столкнуться с инфарктом или инсультом и даже умереть из-за сердечно-сосудистых осложнений в течение последующих трех лет. Что мешает предотвращать повторные инфаркты? Что зависит от врачей, а что — от самих пациентов?
При инфаркте миокарда сосуд, снабжающий сердце кровью, перекрывается тромбом, из-за чего происходит гибель клеток сердечной мышцы. Если быстро не восстановить кровоток, возникает угроза жизни — происходит нарушение сердечного ритма, острая сердечная недостаточность, возможен летальный исход.
Можно ли снизить смертность от инфаркта? Да, считает Мария Генриховна Глезер, доктор медицинских наук, профессор кафедры профилактической неотложной кардиологии Первого государственного медицинского университета им. Сеченова, главный внештатный кардиолог Московской области, — и приводит цифры. Коэффициент смертности от ишемической болезни сердца (именно ее следствием становится инфаркт миокарда) в Российской Федерации в целом — 72, а в Москве — 36, так как более информировано население и более доступна медицинская помощь. А появление сосудистых центров в Московской области позволило снизить больничную смертность от острого инфаркта на 60%.
Это говорит о том, что инфаркт миокарда поддается лечению, а повторные инфаркты можно предотвращать. Какие же роковые ошибки совершают пациенты с сердечно-сосудистыми заболеваниями, а в чем недорабатывает система здравоохранения?
Не звонят в “скорую”, не обращаются к врачу
К сожалению, при симптомах инфаркта миокарда — боль за грудиной, затрудненное дыхание, холодный пот — пациенты не спешат звонить в “скорую помощь”, ждут, когда боль “сама рассосется”. Очень часто тяжесть за грудиной списывают на отравление, остеохондроз, перемену погоды. В результате 40-50% перенесших инфаркт умирают на дому, так и не обратившись за медицинской помощью.
“При любых симптомах, позволяющих заподозрить развитие острого коронарного синдрома, важно без промедления вызвать „скорую“, чтобы как можно раньше начать оказывать пациенту первую помощь, — говорит Симон Теймуразович Мацкеплишвили, доктор медицинских наук, член-корреспондент РАН, профессор, заместитель директора по научной работе медицинского научно-образовательного центра МГУ им. Ломоносова. — При своевременной доставке пациента в стационар большинство жизнеугрожающих последствий этого состояния можно предотвратить”.
Острый коронарный синдром (ОКС) — обострение ишемической болезни сердца (ИБС), которое объединяет в себе такие состояния, как нестабильная стенокардия и острый инфаркт миокарда.
Скорая не успевает или не везет пациента в сосудистый центр
Самый современный способ лечения инфаркта миокарда — восстановление нарушенного кровотока с помощью стентирования, но сделать это можно только в первые несколько часов после сосудистой катастрофы и в условиях специализированной больницы, лучше всего — сосудистого центра.
— Врачи, пациенты и те, кто с ними рядом, должны понимать, что в случае инфаркта счет идет буквально на минуты, — поясняет Мария Глезер. — По новым стандартам “скорая” должна приехать на вызов за 20 минут, станции “скорой помощи” расположены так, чтобы это было возможно. И если можно достичь первичного сосудистого центра за 120 минут, они должны везти пациента именно туда.
Пациент выписывается из стационара и меняет назначенное лечение
Если все складывается благополучно, пациент попадает в сосудистый центр, где ему проводят процедуру коронарного вмешательства: ставят стент в поврежденный сосуд и восстанавливают кровоток. После лечения в стационаре пациент получает назначения — и отправляется под наблюдение своей районной поликлиники. Где очень часто ему меняют назначенное лечение.
Иногда это происходит по инициативе пациента.
— Пациенты сегодня не те, что были 20-30 лет назад, — делится наблюдениями Симон Мацкеплишвили. — Они приходят, уже прочитав все о своем диагнозе, заранее знают, какие у них будут осложнения, побочные эффекты от препаратов, которые мы им назначаем, и начинают выбирать: “Я не хочу принимать такой-то препарат, хочу вот этот”.
Замена дорогого препарата более дешевым или бесплатным — из ограниченного набора, существующего в поликлинике, — тоже очень частое явление. Иногда к такому решению подталкивает врач поликлиники, иногда — сотрудник аптеки.
— В идеале пациенты должны продолжать лечиться там же, где их начинали лечить, — уверен доктор Мацкеплишвили. — При всех больницах для этого существуют консультативно-диагностические центры, попасть туда можно по полису ОМС. У нас есть все возможности сохранить пациенту жизнь в остром периоде и избежать необходимости повторной госпитализации — но только при преемственности лечения и выполнении наших назначений.
Пациент выписывается из больницы, чувствует себя здоровым и перестает принимать препараты
Еще 10-15 лет назад перенесенный инфаркт миокарда почти всегда заканчивался потерей трудоспособности и инвалидностью. Сегодня возможности медицины и фармакологии позволяют вернуть человека после инфаркта к полноценной жизни. Но при одном условии — приеме лекарств и соблюдении образа жизни, предписанного врачом. А этого зачастую и не происходит.
— Сейчас так хорошо лечат инфаркт миокарда, что для многих пациентов он протекает незаметно, — сетует Алексей Дмитриевич Эрлих, доктор медицинских наук, старший научный сотрудник лаборатории кардиологии Федерального научно-клинического центра физико-химической медицины ФМБА, заведующий отделением реанимации, интенсивной терапии государственной клинической больницы № 29 города Москвы. — Что-то поболело, привезли в больницу, сделали операцию, вставили проволочки в сосуд, через пять дней выписали. Можно идти на работу.
— Важно, чтобы пациенты понимали: инфаркт миокарда — это непрерывно протекающий процесс, — продолжает Алексей Дмитриевич. — Он начался до самого события инфаркта и, к сожалению, продолжается после него.
Инфаркт миокарда связан с двумя процессами, которые происходят в сердце — атеросклерозом и тромбозом. Ростом атеросклеротических бляшек и образованием тромбов на этих бляшках.
Процесс атеросклероза замедляют препараты, известные как статины. Существует множество мифов об их плохой переносимости, однако в современных условиях всегда возможно подобрать препарат этой группы, который подойдет пациенту.
— Есть пациенты, у которых статины неэффективны — из-за определенных генетических нарушений, — объясняет Симон Мацкеплишвили. — Есть пациенты, которым препараты этой группы противопоказаны — например, при циррозе печени. И тех и других вместе не больше 5%, и для них у нас есть свои способы снижения холестерина. Для всех остальных польза от приема статинов значительно превышает возможный вред, который, к сожалению, существует при приеме любых лекарств.
Все пациенты с диагнозом ишемическая болезнь сердца должны принимать статины независимо от уровня холестерина. От того, высокий или низкий холестерин, зависит доза, но никак не факт приема препаратов.
Прием препаратов для предотвращения тромбоза врачи называют двойной антитромбоцитарной терапией. Она предотвращает склеивание тромбоцитов и образование тромбов даже на маленьких повреждениях атеросклеротических бляшек. Эти лекарства также необходимо принимать постоянно как минимум на протяжении года и далее по рекомендации врача, часто пожизненно.
Почему же пациенты часто прекращают прием этих необходимых препаратов, подвергая свою жизнь риску?
— Все дело в том, что лекарства, которые мы назначаем пациентам после инфаркта, действуют незаметно, — поясняет Алексей Эрлих. — Если болит голова, человек принял обезболивающую таблетку — эффект налицо. Или высокое давление: он принимает лекарство — давление нормализуется. А как действует таблетка, влияющая на свертываемость крови? Пациент не видит. Как действует таблетка, уменьшающая холестерин, пациент тоже не чувствует. Но он должен твердо знать, что это обязательная процедура — принимать таблетки, как чистить зубы по утрам.
— При общении с пациентами мне часто помогает такая аналогия, — продолжает Алексей Дмитриевич. — Если пациент спрашивает, можно ли перестать принимать статины, когда показатели холестерина пришли в норму, я говорю примерно следующее.
“Представьте себе, что вы живете в доме. Замечательный дом, прекрасная обстановка. Но в доме прохудилась крыша, и вас начинает заливать дождь. Дождь идет, все портится, вы стоите по колено в воде. Вы вызываете мастера, он ставит на крыше заплатку. В комнате опять сухо, жизнь налазидась. Что вы теперь будете делать? Снимать заплатку?”.
Пациент говорит: “Нет. Я что, дурак?”
“Тогда почему прекращаете прием лекарств? Лекарство — заплатка на вашем здоровье. Раз вы добились с помощью лекарств хорошего эффекта, значит, эти лекарства действуют, и нужно продолжать их принимать”. Это касается любых лекарств, которые мы назначаем, а часто мы назначаем лекарства на очень долгое время, практически пожизненно.
Если пациенту поставили стент…
…прием лекарств для него — это жизненная необходимость. Установка стента предполагает обязательный прием препаратов двойной антитромбоцитарной терапии.
— Если мы поставили стент, а пациент по каким-то своим соображениям перестал принимать препараты — это стопроцентная гибель больного! — подчеркивает Мария Глезер. — Пациент часто думает: “Мне поставили стент, у меня теперь кровь будет течь как по трубе”. Да, кровь будет течь как по трубе. Но труба должна быть открыта. Если она закроется, все закончится очень плохо. А “держат трубу открытой” как раз препараты, разжижающие кровь.
Доктор Глезер убеждена: еще до того, как пациенту будет проведено вмешательство с установкой стента, необходимо сообщить ему о необходимости приема препаратов двойной антитромбоцитарной терапии. Если по каким-то причинам пациент не готов к этому, имеет смысл выбирать другие методы лечения.
Врач не объясняет пациенту важность приема лекарств, не договаривается с ним
— Врач, который ведет пациента после инфаркта, не может ограничиться лишь назначением тех или иных лекарств, — считает Симон Мацкеплишвили. — Необходимо доступно объяснить, для чего даем препараты, разжижающие кровь, снижающие холестерин. Если пациент понял важность приема этих препаратов — он будет их принимать, даже несмотря на свое нормальное самочувствие.
— Вопрос лечения — это не вопрос назначения врачом препаратов и беспрекословного соблюдения пациентом этих рекомендаций, — добавляет Алексей Эрлих. — Это вопрос договоренности — и этого-то как раз многие врачи и пациенты не умеют.
Вот пример. Мы говорим пациенту, что после инфаркта необходимы физические нагрузки и он должен ходить 10 км в день. Он возражает: я могу ходить только 5 км в день. Хорошо, говорим мы, давайте добавим плавание два раза в неделю — как вы к этому относитесь?
Если пациент говорит, что не может пить такое количество таблеток — мы начинаем комбинировать, искать препараты, где в одной таблетке два или даже три, четыре лекарства.
В свою очередь задача пациента — найти своего врача, такого, которого он сможет расспросить, если не понял (а не искать ответ в интернете), которому сможет позвонить, если возникнут новые вопросы, которому он будет верить и которого будет слушаться.
Сегодня в российском здравоохранении достигнуто многое для спасения жизни и сохранения здоровья больных с острым коронарным синдромом: увеличилось количество региональных сосудистых центров, растет число коронарных вмешательств при ОКС, внедрены препараты, позволяющие предотвращать образование тромбов. Дело за пациентами и их лечащими врачами, которые пока не успевают за технологиями — не понимают необходимости приема лекарств, пренебрегают мерами профилактики сердечно-сосудистых заболеваний. Воспринимать новую информацию и менять свою картину мира всегда сложно — но в случае с инфарктом миокарда это может стоить жизни.
Источник
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Инфаркт миокарда не только лидирует среди причин внезапной смертности пациентов, но и приводит к стойкой их инвалидизации. Причем при остром приступе порядка 30% пациентов не доживают до приезда скорой помощи.
Важно учитывать то, что признаки инфаркта чаще всего дают о себе знать у мужчин за 3 – 7 дней, а у женщин за несколько недель до приступа. Таким образом, зная симптомы приближающегося инфаркта и правила оказания первой помощи при данной патологии, можно увеличить шансы пациента на выживаемость.
Предвестники инфаркта миокарда

Перед тем, как приступить к описанию признаков приближающегося инфаркта, хотим обратить Ваше внимание на то, что каждый отдельно взятый симптом нельзя назвать специфическим для инфаркта, поскольку он может развиться на фоне многих других серьезных и не очень заболеваний. Но в совокупности они могут указывать на сердечный приступ.
Боли при инфаркте
Все начинается с дискомфортного ощущения в груди, которое пациенты описывают как давящее, сжимающее и ноющее. Боль носит волнообразный, но при этом постоянный характер: то затихает, то усиливается.
Интенсивные физические нагрузки, стресс, употребление алкоголя усиливают болевые ощущения, которые могут возникать также и в состоянии покоя.
Чем ближе острая фаза инфаркта, тем интенсивнее становится болевой синдром, причем боль начинает отдавать в левое плечо и руку, шею, челюсть. Ее не удается купировать приемом нитроглицерина.
Если после отдыха боль не проходит, а лишь усиливается, срочно запишитесь на прием к терапевту либо кардиологу!
Онемение при инфаркте
Онемение левой руки с покалыванием пальцев – один из признаков инфаркта, инсульта и ишемии.
На начальном этапе инфаркта ощущение бегающих по коже мурашек и онемение достаточно быстро проходят после массирования онемевшего участка. Однако во время приступа справиться с данным признаком посредством массажа и приема медикаментов не удается.
Одышка при инфаркте
Это достаточно распространенный признак приближающегося инфаркта миокарда, развивающийся вследствие сужения просвета сосудов и недостаточного поступления кислорода к органам в целом и к легким в частности.
На ранней стадии инфаркта человек испытывает одышку преимущественно во время умеренных физических нагрузок. Но по мере приближения острого приступа одышка и затрудненное дыхание появляются после непродолжительной пешей прогулки или резких движений, а также в состоянии покоя.
В сочетании с болью в груди этот симптом должен стать поводом обратиться к врачу.
Повышенная потливость при инфаркте
Если без видимых на то причин у Вас повышается потоотделение (особенно в ночное время), при этом пот холодный и липкий, не откладывайте поход к врачу, поскольку данный симптом чаще всего сигнализирует о серьезных проблемах со здоровьем, включая инфаркт миокарда.
Учащенный пульс при инфаркте
Стресс и физические нагрузки провоцируют учащение пульса. И это вполне закономерно. Если пульс приходит в норму после отдыха, то волноваться не стоит.
Но если пульс учащается без видимых на то причин, если превышает отметку в 100 ударов в минуту, не нормализуется на протяжении длительного времени и сопровождается перечисленными выше предвестниками инфаркта, то рекомендуем незамедлительно посетить терапевта либо вызвать бригаду скорой помощи.
Тахикардия (особенно у тех, кому не свойственна гипертония) – один из признаков приближающегося сердечного приступа.
Отеки при инфаркте
У Вас стали отекать руки, ноги и лицо? Появились мешки под глазами? Ходить стало труднее из-за необъяснимой тяжести в ногах? При этом Вам за 40? Вполне возможно, что причиной отеков и тяжести является застой крови вследствие нарушения работы сердца. А это чревато развитием инфаркта миокарда.
В любом случае отечность игнорировать ни в коем случае нельзя.
Признаки простуды при инфаркте
Было замечено, что в предынфарктный период у пациентов повышается риск развития простудных заболеваний, сопровождающихся:
- кратковременным повышением температуры тела;
- першением в горле;
- кашлем (пациенты жалуются на то, что не могут откашляться);
- свистящим дыханием.
Подобная симптоматика спровоцирована несколькими факторами:
- нарушением кровоснабжения, ослабляющим защитные силы организма;
- недостаточной вентиляцией легких.
Если на протяжении длительного времени (одного – двух месяцев) Ваше самочувствие можно охарактеризовать как “вялотекущую простуду”, если кашель и дискомфорт в горле не проходят, несмотря на прием лекарственных препаратов, не полагайтесь на русское “авось”, а обратитесь за помощью к специалисту.
Храп при инфаркте
Многие называют храп предвестником инфаркта, но это не совсем так. В данном случае храп является одним из провоцирующих сердечную недостаточность факторов, поскольку короткие остановки дыхания (а это и есть храп) приводят к кислородному голоданию сердечной мышцы и сбоям в работе сердца.
Головокружение и тошнота при инфаркте
Головокружение – ранний признак инфаркта, вызванный гипоксией головного мозга на фоне опять-таки нарушенного кровообращения.
Все начинается с того, что головокружение появляется при переутомлении, стрессе, резких наклонах либо поворотах головы.
Вследствие прогрессирования патологического процесса головокружение пациенты испытывают даже при незначительных физических нагрузках, а иногда и в состоянии покоя.
Кроме того, головокружение может сопровождаться тошнотой, изжогой и даже рвотой. Чем ближе острый приступ инфаркта, тем более выраженной становится симптоматика.
Интересный факт! Предвестниками инфаркта у мужчин со стороны ЖКТ чаще являются боль в животе, тошнота, изжога и метеоризм. Для женщин более характерны расстройство пищеварения и тошнота, сопровождающаяся рвотой.
Надо сказать, что в силу некоторых конституционных особенностей симптоматика приближающегося инфаркта у женщин имеет определенные нюансы.
Особенности приближающегося инфаркта у женщин
1. Усталость и утомляемость
Если продолжительный отдых не приносит облегчения, если даже после сна Вы чувствуете себя “разбитой” и не можете выполнять привычные ежедневные действия, если Вам тяжело сконцентрировать внимание, при этом усталость переходит в хроническую, запишитесь на прием к терапевту.
2. Нарушение сна
Бессонница, учащенные ночные мочеиспускания, пробуждения во время сна и немотивированная тревожность, сочетающиеся с дневной сонливостью, не должны остаться незамеченными, поскольку у женщин эти признаки наряду с усталостью могут указывать на приближающийся сердечный приступ.
3. Частые головные боли
Если практически каждый день Вас мучает головная боль, устранить которую не всегда удается спазмолитиками или анальгетиками, не игнорируйте этот симптом, особенно если он спровоцирован резким повышением давления.
4. Локализация боли
Сердце у женщин меньше и расположено левее, тогда как у мужчин оно имеет более крупные размеры и смещено ближе к центру. По этой причине у женщин боль чаще всего локализована в левой части тела. У мужчин боль может отдавать в правую сторону, но чаще сосредоточена по центру, непосредственно за грудиной.
5. Выраженность боли
Принято считать, что интенсивность болевого синдрома у женщин намного меньше, чем у мужчин. Но это не так. Просто болевой порог у женщин выше.
Признаки острого сердечного приступа
1. Острый приступ начинается с появления болевого синдрома, имеющего свои особенности:
- боль появляется в состоянии покоя;
- чаще боль ноющая и сдавливающая (перенесшие приступ говорят о том, что им казалось, что на грудь наступил слон или упала бетонная плита); но не редко боль появляется внезапно и носит жгучий и режущий характер;
- боль локализуется за грудиной, но может иррадиировать в область эпигастрия, затылка, в нижнюю челюсть, левую руку;
- боль не купируется нитратами, а иногда и анальгетиками;
- длительность болевого синдрома – от 15 минут до суток (чаще это 15 – 30 минут).
2. Сильная одышка, сопровождающаяся нехваткой кислорода (пациенту больно делать глубокий вдох, ему кажется, что он задыхается).
3. Нарушение пульса:
- начинается приступ с брадикардии (замедления пульса);
- на вершине приступа наблюдается тахикардия (или увеличение количества сердечных сокращений);
- далее давление либо нормализуется, если была своевременно оказана помощь, либо падает до крайне низких показателей, при этом пульс становится слабым и хаотичным.
4. Повышенное потоотделение: лоб пациента покрывается испариной, тогда как тело липким и холодным потом.
5. Онемение конечностей, которые становятся “ватными” и перестают слушаться. Пациент вдруг замечает, что не может пошевелить ногой либо повернуть голову.
6. Головокружение и тошнота.
7. Бледность кожи. Лицо приобретает серый, землистый оттенок, губы синеют.
8. Нарушение речи. Произношение становится невнятным и замедленным, похожим на речь человека с алкогольным опьянением.
9. Панический страх смерти, не поддающийся контролю. На фоне паники возможно неадекватное поведение и чрезмерное эмоциональное возбуждение.
10. Потеря сознания.
Если у Вас или Ваших близких наблюдается описанная клиническая картина (или 2 и более признаков), срочно вызывайте бригаду скорой помощи, так как каждая минута промедления может стоить жизни! Доставить пациента с инфарктом в медучреждение необходимо в ближайшие 2 часа с момента начала приступа.
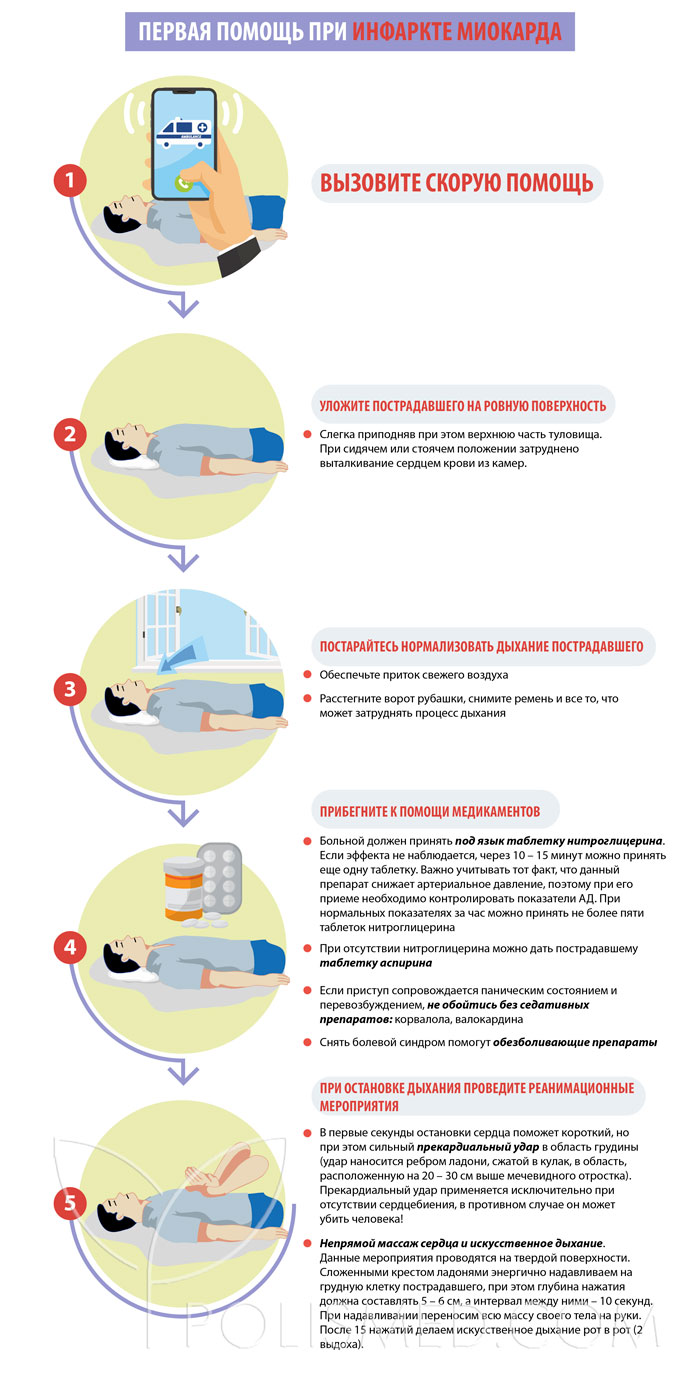
Первая помощь при инфаркте миокарда

До приезда медиков пострадавшему необходимо оказать доврачебную помощь.
1. Уложите пострадавшего на ровную поверхность, слегка приподняв при этом верхнюю часть туловища. При сидячем или стоячем положении затруднено выталкивание сердцем крови из камер.
2. Постарайтесь нормализовать дыхание пострадавшего:
- обеспечьте приток свежего воздуха;
- расстегните ворот рубашки, снимите ремень и все то, что может затруднять процесс дыхания.
3. Прибегните к помощи медикаментов:
- Больной должен принять под язык таблетку нитроглицерина. Если эффекта не наблюдается, через 10 – 15 минут можно принять еще одну таблетку. Важно учитывать тот факт, что данный препарат снижает артериальное давление, поэтому при его приеме необходимо контролировать показатели АД. При нормальных показателях за час можно принять не более пяти таблеток нитроглицерина.
- При отсутствии нитроглицерина можно дать пострадавшему таблетку аспирина.
- Если приступ сопровождается паническим состоянием и перевозбуждением, не обойтись без седативных препаратов: корвалола, валокардина.
- Снять болевой синдром помогут обезболивающие препараты.
4. При остановке дыхания проведите реанимационные мероприятия:
- В первые секунды остановки сердца поможет короткий, но при этом сильный прекардиальный удар в область грудины (удар наносится ребром ладони, сжатой в кулак, в область, расположенную на 20 – 30 см выше мечевидного отростка). Прекардиальный удар применяется исключительно при отсутствии сердцебиения, в противном случае он может убить человека!
- Непрямой массаж сердца и искусственное дыхание. Данные мероприятия проводятся на твердой поверхности. Сложенными крестом ладонями энергично надавливаем на грудную клетку пострадавшего, при этом глубина нажатия должна составлять 5 – 6 см, а интервал между ними – 10 секунд. При надавливании переносим всю массу своего тела на руки. После 15 нажатий делаем искусственное дыхание рот в рот (2 выдоха).
Важно не оставлять пациента с сердечным приступом, постоянно находиться с ним рядом, чтобы не только контролировать физическое состояние, но и поддерживать психологически.
Будьте здоровы и не забывайте о том, что правильное питание, полноценный отдых, умеренные физические нагрузки и уменьшение стрессового фактора являются важными составляющими профилактики инфарктов и инсультов!
Как не пропустить признаки приближающегося инфаркта?
Источник
