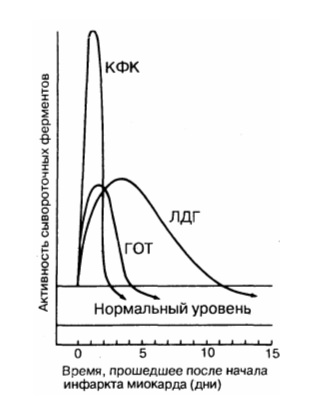
Дольше других при остром инфаркте миокарда удерживается повышенный уровень
назад
- 1. вирусные инфекции
- 2. бактериальные инфекции
- 3. грибковые инфекции
- 4. воздействия токсинов
- 1. 2-3 суток
- 2. 1 сутки
- 3. 5-6 суток
- 4. 14 суток
- 1. биопсии миокарда
- 2. эхокардиографии
- 3. ЭКГ
- 4. сцинтиграфии миокарда
- 1. тропонин I
- 2. миоглобин
- 3. ЛДГ
- 4. общая КФК
- 1. стрептокиназы
- 2. проурокиназы
- 3. алтеплазы
- 4. тенектеплазы
- 1. нитроглицерина
- 2. эналаприла
- 3. метопролола
- 4. фуросемида
- 1. амиодарон
- 2. новокаинамид
- 3. лидокаин
- 4. метопролол
- 1. проведение первичного ЧКВ в течение 90-120 минут от первого контакта с медицинским
персоналом - 2. проведение системной тромболитической терапии на догоспитальном этапе с последующим
проведением ЧКВ - 3. проведение системной тромболитической терапии
- 4. проведение ЧКВ в течение 24 часов после начала симптомов
- 1. проведение электроимпульсной терапии
- 2. проведение инфузии новокаинамида
- 3. проведение инфузии амиодарона
- 4. введение наркотических анальгетиков
- 1. 250-300
- 2. 500
- 3. 150
- 4. 75
- 1. незамедлительное проведение ЭИТ
- 2. проведение инфузии кордарона
- 3. проведение инфузии лидокаина
- 4. назначение бета-адреноблокаторов
- 1. отеке легких
- 2. любой ситуации
- 3. кардиогенном шоке
- 4. сочетании со стенозом устья аорты
- 1. повышение уровня тропонина в крови
- 2. элевация сегмента ST в двух и более отведениях на ЭКГ
- 3. повышение уровня ЛДГ
- 4. боль за грудиной продолжительностью более 20 минут
- 1. элевация сегмента ST в отведениях II, III, aVF
- 2. элевация сегмента ST в отведениях I, aVL, V1-V4
- 3. остро возникшая блокада левой ножки пучка Гиса
- 4. остро возникшая блокада правой ножки пучка Гиса
- 1. I, aVL, V5-V6
- 2. I, aVL, V1-V4
- 3. VR3, VR4
- 4. II, III, aVF
- 1. нарушением кровотока по артерии АВ узла
- 2. нарушением кровотока по артерии синусового узла
- 3. обширностью повреждения боковой стенки ЛЖ
- 4. повреждением межжелудочковой перегородки
- 1. стойкая гипотония
- 2. снижение темпа диуреза менее 40 мл/час
- 3. боль в эпигастральной области
- 4. появление влажных хрипов в нижних отделах легких
- 1. боль за грудиной продолжительностью более 20 минут
- 2. боль за грудиной, купирующаяся нитроглицерином
- 3. коллапс
- 4. внезапно развившаяся одышка
- 1. подъему сегмента ST на ЭКГ
- 2. острому инфаркту миокарда без подъема сегмента ST на ЭКГ
- 3. формированию острой аневризмы верхушки ЛЖ
- 4. острой левожелудочковой недостаточности
- 1. Killip
- 2. NYHA
- 3. Стражеско-Василенко
- 4. GOLD
- 1. перикардитом
- 2. пневмонией
- 3. синдромом Х
- 4. эзофагитом
- 1. магнитнорезонансная томография сердца и генетический анализ крови
- 2. мультиспиральная компьютерная томография сердца с контрастированием и анализ крови на
специфические кардиомаркеры - 3. мониторирование ЭКГ, нагрузочный тест, при необходимости коронароангиография
- 4. однофотонная эмиссионная компьютерная томография сердца в покое и при нагрузке и
генетический анализ крови
- 1. аневризма левого желудочка
- 2. разрыв стенки левого желудочка
- 3. кардиогенный шок
- 4. фибрилляция желудочков
- 1. бета-адреноблокаторы
- 2. антагонисты медленных кальциевых каналов
- 3. агонисты альфа-адреноблокаторов центрального действия
- 4. блокаторы рецепторов ангиотензина II
- 1. синдром Дреслера
- 2. фибрилляция желудочков
- 3. кардиогенный шок
- 4. блокада левой ножки пучка Гиса
- 1. диастолы
- 2. систолы
- 3. систолы и диастолы
- 4. пресистолы
- 1. добутамин
- 2. атропин
- 3. атенолол
- 4. триметазидин
- 1. тромбоз коронарной артерии вследствие надрыва атеросклеротической бляшки
- 2. увеличение потребности миокарда в кислороде
- 3. нарушение коронарной гемодинамики вследствие падения артериального давления
- 4. врожденные особенности строения коронарных артерий
- 1. наркотические анальгетики
- 2. ингибиторы фосфодиэстеразы 5 типа
- 3. анальгетики-антипиретики
- 4. селективные ингибиторы циклооксигеназы 2 типа
- 1. сегмента ST
- 2. зубца Р
- 3. комплекса QRS
- 4. интервала PQ
- 1. депрессия сегмента ST более чем на 2 мм
- 2. уменьшение вольтажа всех зубцов
- 3. подъем сегмента ST
- 4. появление отрицательных зубцов Т
- 1. нарушение ритма
- 2. отек легких
- 3. острая сердечно-сосудистая недостаточность
- 4. кардиогенный шок
- 1. β-адреноблокаторы
- 2. тиазидные диуретики
- 3. антагонисты кальция
- 4. моксонидин
- 1. преходящее горизонтальное смешение сегмента ST на 1 мм и более
- 2. формирование отрицательного зубца Т
- 3. появление блокады правой ножки пучка Гиса
- 4. появление предсердной экстрасистолии
- 1. блокада левой ножки
- 2. фибрилляция предсердий
- 3. желудочковая экстрасистолия
- 4. атриовентрикулярная блокада 1 степени
- 1. следующего дня
- 2. трех дней
- 3. пяти дней
- 4. семи дней
- 1. после 24 ч – 4 недель
- 2. после 12 недель
- 3. через полгода
- 4. через год
- 1. тромбоз
- 2. ишемия
- 3. некроз
- 4. амилоидоз
- 1. II, III, AVF
- 2. I, AVL, V6
- 3. V3-V4
- 4. V1-V6, AVL, I
- 1. депрессия ST более чем на 2 мм
- 2. подъем сегмента ST
- 3. уменьшение вольтажа всех зубцов
- 4. появление отрицательных зубцов Т
- 1. повышение миокардиальных ферментов
- 2. лейкоцитоз крови
- 3. ускорение скорости оседания эритроцитов
- 4. повышение иммуноглобулинов
- 1. зубец QS
- 2. подъем интервала ST выше изолинии
- 3. смещение интервала ST ниже изолинии
- 4. отсутствие патологического зубца Q
- 1. нейролептанальгезия
- 2. фибринолитическая терапия
- 3. антикоагулянтная терапия
- 4. терапия глюкокортикоидами
- 1. положением сегмента ST относительно изоэлектрической линии на электрокардиограмме
- 2. наличием зубца Q на электрокардиограмме
- 3. наличием (-) зубца Т на электрокардиограмме
- 4. появлением экстрасистолы на электрокардиограмме
- 1. на год всем больным, независимо от вида лечения в остром периоде
- 2. после установления металлического стента – 1 месяц
- 3. больным, которым не проводилась перфузия коронарных артерий – 1 месяц
- 4. после установки стента с лекарственным покрытием – 6 месяцев
- 1. β-адреноблокаторы
- 2. диуретики
- 3. блокаторы кальциевых каналов
- 4. агонисты имидазолиновых рецепторов
- 1. коронарный тромбоз, спровоцированный разрывом бляшки
- 2. тяжелая гиперхолестеринемия
- 3. резкое снижение артериального давления
- 4. эмболия коронарных артерий
- 1. подъем сегмента ST
- 2. инверсия зубцов T
- 3. депрессия сегмента SТ
- 4. увеличение амплитуды зубца T
- 1. до 14 дней
- 2. до 12 часов
- 3. 1 день
- 4. 1 месяц
- 1. стенозе устья аорты
- 2. недостаточности митрального клапана
- 3. стенозе митрального клапана
- 4. недостаточности трикуспидального клапана
- 1. цереброваскулярным
- 2. ангинозным
- 3. аритмическим
- 4. астматическим
- 1. бета-адреноблокаторы, ингибиторы ангиотензинпревращающего фермента
- 2. антагонисты кальция дигидропиридинового ряда, тиазидные диуретики
- 3. антагонисты рецепторов ангиотензина -2, антагонисты кальция
- 4. антагонисты альдостерона, ганглиоблокаторы
- 1. гипертрофической кардиомиопатии
- 2. дилатационной кардиомиопатии
- 3. хронического лѐгочного сердца
- 4. констриктивного перикардита
- 1. типом медицинского учреждения
- 2. объемом поражения сердечной мышцы
- 3. видом осложнений инфаркта миокарда
- 4. наличием постинфарктной стенокардии
- 1. нарушение ритма
- 2. отек легких
- 3. кардиогенный шок
- 4. острая сердечно-сосудистая недостаточность
- 1. депрессия ST более чем на 2 мм
- 2. подъем сегмента ST более чем на 2 мм
- 3. появление отрицательных зубцов Т
- 4. депрессия ST более чем на 1 мм
- 1. (до 10 мин) участие в несостязательных спортивных играх (волейбол, настольный теннис,
бадминтон) - 2. (до 20 мин) участие в несостязательных спортивных играх (волейбол, настольный теннис,
бадминтон) - 3. (до 30 мин) участие в соревнованиях (хоккей, большой теннис, бег трусцой)
- 4. (до 10 мин) участие в соревнованиях (бег трусцой)
- 1. выше второго функционального класса, а при аневризме сердца – первого функционального
класса - 2. выше первого функционального класса
- 3. первого функционального класса и синусовая тахикардия
- 4. второго функционального класса и единичные предсердные экстрасистолы
- 1. 3-4 часа
- 2. 1-2 часа
- 3. 6-8 часов
- 4. 24 часа
- 1. депрессия сегмента ST более 2 мм в точке J
- 2. появление отрицательных зубцов Т
- 3. снижение вольтажа всех зубцов
- 4. синусовая тахикардия
- 1. повышение порога болевой чувствительности
- 2. снижение порога болевой чувствительности
- 3. ослабление воспалительной реакции
- 4. усиление воспалительной реакции
- 1. ишемической болезни сердца
- 2. гипертонической болезни
- 3. дилатационной кардиомиопатии
- 4. метаболического синдрома
- 1. по индивидуальной программе с учетом функционального состояния миокарда
- 2. только при неосложненном течении болезни
- 3. больным до 50-летнего возраста
- 4. при первичном инфаркте миокарда
- 1. II, III, aVF
- 2. I, II, aVL
- 3. I, V5 и V6
- 4. AVL, с V1 по V4
- 1. синдром Дресслера
- 2. аневризма левого желудочка
- 3. кардиогенный шок
- 4. аритмии
- 1. уровня МВ-фракции КФК в крови
- 2. ЛДГ в крови
- 3. суммарной КФК в крови
- 4. уровня трансаминаз в крови
- 1. I, V5 и V6
- 2. I, II, aVL
- 3. II, III, aVF
- 4. AVL, V1- V4
- 1. рецидивирующий инфаркт миокарда
- 2. ТЭЛА
- 3. повторный инфаркт миокарда
- 4. развитие синдрома Дресслера
- 1. установка эндокардиального электрода и проведение временной кардиостимуляции
- 2. введение адреномиметиков
- 3. введение атропина
- 4. введение лазикса
- 1. локальный гипокинез
- 2. диффузный гиперкинез
- 3. диффузный гипокинез
- 4. локальный гиперкинез
- 1. субэндомиокардиальная биопсия
- 2. рентгенография органов грудной полости
- 3. ЭКГ
- 4. суточное мониторирование ЭКГ
- 1. кардиомегалия
- 2. отсутствие дуг по контурам сердечной тени
- 3. отсутствие застоя в легких
- 4. укорочение тени сосудистого пучка
- 1. произвести дефибрилляцию
- 2. ввести строфантин
- 3. ввести пропранолол
- 4. ввести кордарон
- 1. записать ЭКГ на месте, купировать болевой синдром, аспирин и тромболитики, срочная
госпитализация по скорой помощи - 2. ввести спазмолитики и проводить наблюдение
- 3. направить больного самостоятельно в стационар на госпитализацию
- 4. проводить амбулаторное лечение, а при неэффективности направить в стационар на
госпитализацию
- 1. эндомиокардиальная биопсия
- 2. эхокардиография
- 3. сцинтиграфия миокарда с нагрузкой
- 4. сцинтиграфия миокарда в покое
- 1. коронарография
- 2. электрокардиография
- 3. эхокардиография
- 4. внутрисердечное электрофизиологическое исследование
- 1. β-блокаторы
- 2. непрямые антикоагулянты
- 3. нитраты
- 4. антибиотики
- 1. недостаточность кровообращения IIБ стадии
- 2. единичная экстрасистолия
- 3. AB-блокада I степени
- 4. сахарный диабет 2 типа
- 1. компенсированный сахарный диабет
- 2. пароксизмальная желудочковая тахикардия
- 3. тромбоэмболические осложнения в остром периоде
- 4. ранняя постинфарктная стенокардия
- 1. нарушение ритма
- 2. кардиогенный шок
- 3. отек легких
- 4. разрыв сердца.
- 1. тромбоз коронарной артерии
- 2. коронароспазм
- 3. эмболия коронарной артерии
- 4. эрозия атеросклеротической бляшки
- 1. развитием реактивного эпистенокардитического перикардита
- 2. развитием синдрома Дресслера
- 3. присоединением инфекционного процесса
- 4. разрывом межжелудочковой перегородки
- 1. разрыв межжелудочковой перегородки
- 2. разрыв свободной стенки левого желудочка
- 3. разрыв папиллярной мышцы
- 4. тромбоэмболия легочной артерии
- 1. даѐт исход с формированием истинной аневризмы ЛЖ
- 2. ведѐт к развитию тампонады сердца
- 3. наиболее часто встречающийся вариант разрыва сердца
- 4. чаще наблюдается при первом обширном переднем ИМ
- 1. преднизолона
- 2. морфина
- 3. нитроглицерина
- 4. фуросемида
- 1. чаще возникает разрыв передней сосочковой мышцы у больных с переднеперегородочным
инфарктом миокарда - 2. клинически проявляется резким нарастанием левожелудочковой недостаточности
- 3. характерно бурное нарастание отѐка лѐгких
- 4. важную диагностическую информацию даѐт УЗИ
- 1. заднедиафрагмальный
- 2. переднеперегородочный
- 3. правого желудочка
- 4. верхушки левого желудочка
- 1. II, III, aVF
- 2. V1-V4
- 3. I, aVL, V5,V6
- 4. I, aVL
- 1. Синдрома Дресслера
- 2. разрыва миокарда
- 3. нарушения проводимости
- 4. отѐка лѐгких
- 1. высокий зубец R в V1,V2, смещение сегмента ST вниз и увеличение амплитуды зубца Т в
этих же отведениях - 2. патологический зубец Q, подъем сегмента ST и инверсия зубца Т во II, III, aVF-отведениях
- 3. высокий зубец R в V1,V2, подъем сегмента ST и инверсия зубца Т в этих же отведениях.
- 4. патологический Q, подъем ST в отведении аVR1
- 1. при развитии аневризмы левого желудочка
- 2. при длительном постельном режиме
- 3. при чрезмерно ранней активизации больных
- 4. при дисфункции папиллярных мышц
- 1. инфаркт миокарда правого желудочка
- 2. желудочковая тахиаритмия
- 3. атриовентрикулярная блокада высокой степени
- 4. инфаркт миокарда задней стенки левого желудочка
- 1. бета-блокаторы
- 2. нитраты
- 3. дигидропиридиновые антагонисты кальция
- 4. дигоксин
- 1. бета-блокаторы
- 2. ивабрадин
- 3. сердечные гликозиды
- 4. пропафенон
- 1. этмозин
- 2. метопролол
- 3. кордарон
- 4. соталол
- 1. 5 мкг/кг/мин
- 2. 10 мкг/кг/мин
- 3. Болюсное введение 100 мкг
- 4. 2 мкг/кг/мин
- 1. внутривенное введение жидкости (реополиглюкин, 5% р-р глюкозы)
- 2. назначение диуретиков
- 3. внутривенное введение сердечных гликозидов
- 4. внутривенное введение атропина
- 1. снижение частоты тромбоэмболических осложнений
- 2. антиангинальное действие.
- 3. ограничение зоны инфаркта
- 4. уменьшение частоты реинфаркта
- 1. уменьшает частоту внезапной смерти и повторных инфарктов миокарда
- 2. не влияет на прогноз
- 3. уменьшает риск повторных инфарктов миокарда только у женщин
- 4. благоприятный эффект антиагрегантов возможен, но не доказан
- 1. сцинтиграфия
- 2. коронароангиография
- 3. эхокардиография
- 4. стресс-эхокардиография
- 1. увеличение высоты и ширины зубцов R
- 2. подъем сегмента ST
- 3. отсутствие зубцов R
- 4. отрицательные зубцы Р
- 1. тромболитическая терапия
- 2. внутривенная инфузия гепарина
- 3. внутривенная инфузия селективных бета-блокаторов
- 4. внутривенная инфузия нитроглицерина
- 1. 7-14 дней
- 2. 3-5 дней
- 3. 12-24 часов
- 4. 2-3 месяцев
- 1. через несколько часов от начала заболевания
- 2. через 48-72 часа от начала заболевания
- 3. спустя 7-10 дней от начала заболевания
- 4. не характерно
- 1. подъем сегмента ST в отведении V4 (R)
- 2. депрессия сегмента ST в отведениях V4-V5
- 3. отрицательный зубец T в отведениях V1-V2
- 4. увеличение высоты и ширины зубца R в отведениях V1-V2
- 1. вирусы
- 2. кокки
- 3. простейшие
- 4. грибы
- 1. ангинозная
- 2. церебральная
- 3. аритмическая
- 4. астматическая
- 1. нет характерного объективного признака
- 2. цианоз
- 3. кардиомегалия
- 4. набухание шейных вен
- 1. до 10-14 дней
- 2. до 2 часов
- 3. до 1 месяца
- 4. до 2 месяцев
- 1. снижением лейкоцитов и повышением СОЭ к концу первой недели
- 2. снижением СОЭ и повышением лейкоцитов крови к концу первой недели
- 3. лихорадкой
- 4. изменениями на ЭКГ
- 1. увеличение уровня тропонина
- 2. увеличение активности амилазы
- 3. снижение коэффициента де Ритиса
- 4. увеличение активности гамма-глутамилтрансферазы
Источник
Оглавление темы “Лабораторная диагностика инфаркта миокарда.”:
Лабораторные методы диагностики инфаркта миокарда. Ферменты инфаркта миокарда.Помимо клинических данных и ЭКГ, в диагностике инфаркта миокарда существенное значение имеет резорбционно-некротический синдром — неспецифическая реакция миокарда, возникающая вследствие асептического некроза, всасывания продуктов некроза и эндогенной интоксикации. Его критерии: лихорадка, гиперферментемия (ферменты выходят из погибших миоцитов при разрушении их мембран) и изменения общего анализа крови. Верификация инфаркта миокарда базируется на существенном росте уровня кардиоспецифических ферментов в плазме. Весьма важны сроки определения уровня ферментов у больного ИМ. Ферменты «быстрого реагирования», которые выходят в периферический кровоток из зоны некроза: • тропонин-Т (специфический миокардиальный белок, отсутствующий в скелетных мышцах) имеет первый пик роста через 2—3 ч с максимумом через 8—10 ч, и высокий уровень сохраняется на протяжении 4-7 дней. Однократное измерение этого теста через 72 ч может быть показателем распространенности ИМ. Тропониновый тест имеет прогностическое значение: если у больного с НСт нет повышения тропонина (в начале ангинозного приступа и через 12 ч), то у него отсутствует свежий инфаркт миокарда. Обычно для верификации диагноза ИМ достаточно двух исследований тропонина-Т (в отличие от необходимости многократных исследований МВ-КФК и КФК). При мелкоочаговом инфаркте миокарда тропонин начинает повышаться с такой же скоростью, как и МВ-КФК, но возвращается к норме более длительно (до 7—14 дней начального периода).
• изофермент МВ-КФК более специфичен (в высоких концентрациях отмечен только в сердце, но в небольших концентрациях содержится в скелетных мышцах). Уровень менее 10 мкг/л указывает на мелкоочаговый ИМ, а более 10 мкг/л — на крупноочаговый. Чтобы исключить ИМ, МВ-КФК регистрируют каждые 8 ч (нужны минимум 3 отрицательных результата). Оценка МВ-КФК весьма полезна, когда имеется сопутствующее поражение мышц или мозга (в них есть КФК, но нет МВ-КФК); • суммарная КФК (норма – 20-80 усл. ед., или до 1,2 ммоль/л, в СИ) повышается через 4—6 ч (пик через 1—2 суток), а нормализуется на 4-й день. КФК содержится не только в сердце, но и в скелете, мышцах, мозге, потому рост ее может быть обусловлен травмами или болезнями мышц (полимиозит, миопатия); катетеризацией сердца; ИЭ и миокардитом (при которых интервал ST может повышаться во многих отведениях); ЭИТ; длительной иммобилизацией; шоком или алкогольной интоксикацией. Необходимо определять КФК в динамике (3-4 раза). Уровень КФК ее возрастает в ходе первых, суток, сохраняется стабильным в течение 3—4 суток и снижается к 6-7-м суткам. Пиковый уровень КФК (и МВ-КФК) на 2-е сутки после ИМ в большей мере, чем другие сывороточные маркеры, указывает на размер некроза. Ранняя диагностика инфаркта миокарда (6—8 ч от начала) с помощью этих кардиоспецифических тестов важна для «сортировки» больных с наличием боли в грудной клетке, для определения соответствующего лечения вследствие объективных трудностей разграничения кардиальной ишемии от ИМ на основе клинических данных. В целом, исследование биохимических специфических маркеров некроза миокарда весьма важно (особенно, если данные ЭКГ позволяют сомневаться в диагнозе инфаркта миокарда). На основе их величин выделяют ОКС с некрозом (ИМ) и без некроза (НСт). Диагностика кардиоспецифических сывороточных ферментов (находившихся в миокардиоцитах и при их разрушении оказавшихся в кровяном русле) имеет большое значение для верификации ИМ без Q.
Видео урок изменений в анализе крови при инфаркте миокардаПри проблемах с просмотром скачайте видео со страницы Здесь – Также рекомендуем “Трансаминазы при инфаркте миокарда. Лактатдегидрогеназы при инфаркте миокарда.” |
Источник
Инфаркт миокарда – это заболевание, сопровождающееся некрозом одного или нескольких участков сердечной мышцы в результате острого нарушения кровотока в коронарных артериях, питающих миокард. Острый инфаркт миокарда без подъема сегмента ST и инфаркт миокарда с подъемом сегмента ST являются разновидностями острого коронарного синдрома, который включает также нестабильную стенокардию.
Инфаркт миокарда – ведущая причина смертности в большинстве стран, в том числе в России. Своевременная госпитализация во многих случаях позволяет предотвратить необратимые повреждения сердечной мышцы, однако часто пациенты неправильно оценивают возникающие симптомы и пытаются справиться с ними самостоятельно, что приводит к позднему обращению к врачу. Поэтому при острой боли в груди или других тревожных симптомах необходимо как можно раньше проконсультироваться со специалистом.
Риск инфаркта миокарда повышается с возрастом – чаще заболевают люди старше 60 лет. Однако в последнее время увеличилось количество ранних инфарктов миокарда – у людей моложе 40 лет. Среди пациентов младше 70 лет преобладают мужчины, однако после 70 количество мужчин и женщин с инфарктом миокарда становится одинаковым. Это может быть связано с защищающим действием эстрогенов (женских половых гормонов), которые снижают вероятность атеросклероза – главного фактора риска развития сердечного приступа.
Прогноз инфаркта миокарда зависит от обширности поражения сердечной мышцы, наличия сопутствующих заболеваний, времени обращения за медицинской помощью и возраста пациента. Смертность при остром инфаркте миокарда достигает 30 %.
Синонимы русские
Сердечный приступ, ИМ.
Синонимы английские
Heart attack, acute myocardial infarction, MI, myocardial infarction.
Симптомы
Основным симптомом острого инфаркта миокарда является резкая боль в груди, которая чаще всего ощущается как резкое сдавливание. Она продолжается обычно дольше 15 минут и не купируется приемом нитроглицерина. Боль может распространяться на левое плечо, лопатку, шею, нижнюю челюсть, может сопровождаться холодным потом, тошнотой и рвотой, потерей сознания. В некоторых случаях боль имеет нетипичную локализацию – в животе, в позвоночнике, левой или даже правой руке.
Иногда инфаркту предшествуют неспецифические симптомы: в течение нескольких дней до сердечного приступа человек может ощущать слабость, недомогание, дискомфорт в области груди.
Инфаркт может не сопровождаться характерным болевым синдромом и проявляться лишь такими признаками, как одышка, учащенное сердцебиение, слабость, тошнота. Неявная симптоматика инфаркта миокарда особенно характерна для женщин.
Таким образом, основными симптомами острого инфаркта миокарда являются:
- боль в груди,
- одышка,
- холодный пот,
- чувство страха,
- потеря сознания,
- тошнота, рвота.
Общая информация о заболевании
Инфаркт миокарда развивается в результате нарушения кровоснабжения сердечной мышцы, что приводит к недостатку кислорода и питательных веществ и некрозу (омертвению) участка миокарда. Основной причиной нарушения кровотока в сосудах, питающих миокард, является атеросклероз коронарных артерий – отложение атеросклеротических бляшек, состоящих в основном из холестерина, на внутренней поверхности сосудов. Затем происходит разрастание соединительной ткани (склероз) стенки сосуда и формирование отложений кальция (кальциноз) с дальнейшей деформацией и сужением просвета сосуда вплоть до полной закупорки. Впоследствии в атеросклеротической бляшке может развиваться так называемое асептическое воспаление, которое при воздействии провоцирующих факторов (физической нагрузке, повышении артериального давления и др.) способно приводить к надрыву бляшки. В области повреждения скапливаются тромбоциты, выделяются биологически активные вещества, которые еще больше усиливают адгезию (слипание) форменных элементов крови, и в итоге образуется тромб, закупоривающий просвет коронарной артерии. Возникновению тромба также способствует повышенная свертываемость крови. В случае, если кровоток в сосудах не восстанавливается в ближайшие шесть часов, происходят необратимые изменения в тканях миокарда.
Редко инфаркт миокарда случается при резком спазме или тромбоэмболии патологически неизмененных коронарных артерий, однако это наблюдается лишь в 5 % случаев.
Чаще всего инфаркт миокарда локализуется в передней стенке левого желудочка, реже – в задней стенке левого желудочка и межжелудочковой перегородки. Инфаркт в области правого желудочка возникает редко. Выделяют трансмуральный и субэндокардиальный инфаркт миокарда. При трансмуральном патологические изменения затрагивают всю стенку сердца, при субэндокардиальном – от ? до ½ толщины стенки. Существует также деление на инфаркт миокарда без подъема сегмента ST и инфаркт миокарда с подъемом сегмента ST. Наличие изменений сегмента S-T на электрокардиограмме позволяет заподозрить полную закупорку коронарной артерии и обширное повреждение миокарда с более высоким риском развития необратимого некроза тканей. Подъем сегмента S-T не наблюдается при частичной закупорке артерии – это может говорить об инфаркте миокарда без подъема сегмента S-T или нестабильной стенокардии. Однако лишь при инфаркте миокарда изменяется активность кардиальных энзимов.
При нарушении кровоснабжения миокарда гибель клеток начинается, прежде всего, в области эндокарда, а затем зона повреждения распространяется по направлению к перикарду. Обширность поражения зависит от степени закупорки артерии, ее длительности, системы коллатерального кровообращения.
Некроз в тканях сердечной мышцы вызывает острую боль. Обширное повреждение миокарда может приводить к нарушению сократительной функции сердца, что проявляется острой левожелудочковой недостаточностью с развитием отека легких и кардиогенного шока. Кардиогенный шок, в свою очередь, усугубляет течение инфаркта миокарда за счет ухудшения коронарного кровообращения. В результате возникают тяжелые нарушения ритма сердца, в том числе фибрилляция предсердий.
Трансмуральный инфаркт в некоторых случаях может приводить к разрыву стенки сердца или к аневризме – локальному истончению и выпячиванию участка миокарда.
Кто в группе риска?
Основной причиной развития инфаркта миокарда (до 90 % всех случаев) является атеросклероз. Поэтому факторы риска развития атеросклероза увеличивают и вероятность развития сердечного приступа. В группу риска входят:
- мужчины стар