Для профилактики повторного инфаркта миокарда
При этом каждый пятый пациент, перенёсший инфаркт, рискует вновь столкнуться с инфарктом или инсультом и умереть из-за сердечно-сосудистых осложнений в течение трёх последующих лет.
О том, как предотвратить повторный инфаркт и снизить смертность от него, шёл разговор на очередном заседании пресс-клуба «AZбука Фармации», куда были приглашены ведущие кардиологи нашей страны.
7 смертей в час
 Коэффициент смертности от сердечно-сосудистых заболеваний всё время снижается. В среднем по миру он составляет 8,9, а в нашей стране, по данным на 2015 год, эта цифра выше – 13,1, сообщила профессор кафедры профилактической неотложной кардиологии Первого государственного медицинского университета им. И. М. Сеченова, главный внештатный кардиолог Московской области Мария Глезер.
Коэффициент смертности от сердечно-сосудистых заболеваний всё время снижается. В среднем по миру он составляет 8,9, а в нашей стране, по данным на 2015 год, эта цифра выше – 13,1, сообщила профессор кафедры профилактической неотложной кардиологии Первого государственного медицинского университета им. И. М. Сеченова, главный внештатный кардиолог Московской области Мария Глезер.

В структуре смертности от болезней системы кровообращения ишемическая болезнь сердца (ИБС) занимает 53%. При этом вклад инфаркта миокарда в смертность от ИБС составляет 12%. От инфарктов в нашей стране ежегодно умирает 61 тыс человек, или 7 человек в час, из них 17% – люди трудоспособного возраста.
Смерть от ИБС и инфарктов предотвратима. Примером тому Москва, где налажена кардиологическая помощь населению. В столице коэффициент смертности от ИБС – 36, тогда как в среднем по России – 72. В два раза больше!
О том, что у многих регионов страны есть потенциал для снижения смертности, говорит и статистика, приведённая Марией Глезер. Например, смертность от инфаркта в Центральном федеральном округе составляет 42,9 на 100 тысяч населения, в Южном федеральном округе – 48,6, в Уральском – 37,7. Больше всего от инфарктов умирают на Дальнем Востоке, там коэффициент – 63,4.

Только в стационаре
Острый коронарный синдром – собирательное понятие, включающее нестабильную стенокардию, острый инфаркт миокарда. Тактика лечения этого состояния – скорейшее восстановление кровотока, которое сохраняет миокард и жизнь пациенту. И оказать такую помощь могут только в стационаре или сосудистом центре, при условии если пациента доставили в течение двух часов с момента закупорки сосуда. Статистика это подтверждает: летальность в стационарах от инфаркта миокарда – 13–14%, в сосудистых центрах – и того ниже.
Правильная маршрутизация больных, проведение стентирования – это реальная возможность к снижению смертности от инфарктов, подчеркнула Мария Глезер. По её словам, введение системы сосудистых центров позволило снизить в Московской области госпитальную летальность от острого инфаркта на 60% – цифра впечатляющая. Но проблема заключается в том, что люди не звонят в «скорую». 40–50% больных умирают дома, сокрушается Мария Глезер: «Когда я спрашиваю: чего дома сидели, отвечают: думали, пройдёт само, рассосётся». Так что одна из главных задач – образованность населения.
Повторный инфаркт миокарда – это реальная угроза. Он составляет от 10 до 20%. Людям, перенёсшим его, очень важно рассказывать о мерах вторичной профилактики, которые смогут предотвратить нарушение ритма, развитие такой тяжелейшей патологии, как сердечная недостаточность, нередко приводящей к смерти, считает профессор Глезер.
 «Если пациенту повезло и он выжил в первый раз, необязательно он выживет во второй-третий раз, – предупреждает заместитель директора по научной работе медицинского научно-образовательного центра МГУ им. Ломоносова, член Президиума Российского кардиологического сообщества, член-корреспондент РАН, профессор Симон Мацкеплишвили. – Но, к сожалению, очень часто бывает, что врачи сделали всё от них зависящее, чтобы спасти жизнь пациенту: провели первичное коронарное вмешательство, поставили стент и устранили причину острого коронарного синдрома либо пролечили консервативно. А при выписке дали назначения, которые призваны сохранить жизнь и здоровье пациенту. Но, выписавшись из стационара, тот идёт в поликлинику, где ему полностью меняют лечение».
«Если пациенту повезло и он выжил в первый раз, необязательно он выживет во второй-третий раз, – предупреждает заместитель директора по научной работе медицинского научно-образовательного центра МГУ им. Ломоносова, член Президиума Российского кардиологического сообщества, член-корреспондент РАН, профессор Симон Мацкеплишвили. – Но, к сожалению, очень часто бывает, что врачи сделали всё от них зависящее, чтобы спасти жизнь пациенту: провели первичное коронарное вмешательство, поставили стент и устранили причину острого коронарного синдрома либо пролечили консервативно. А при выписке дали назначения, которые призваны сохранить жизнь и здоровье пациенту. Но, выписавшись из стационара, тот идёт в поликлинику, где ему полностью меняют лечение».
Нередко бывает и так, что пациенты и сами отменяют себе лекарства, а вместо прописанных в больнице действительно эффективных препаратов просят врача в поликлинике назначить препараты из весьма ограниченного списка льготных медикаментов. Или того хуже – переходят на БАД.

На мобильник деньги есть, на лекарство – нет
«Наши пациенты могут раз в месяц менять мобильный телефон и два месяца стоять в очереди, чтобы получить бесплатный препарат, – вот такой парадокс», – удивляется Симон Мацкеплишвили.
Впрочем, в том, что больные не принимают столь необходимые им лекарства после операции, виноваты и сами доктора, признаётся профессор: «Мы не объясняем, для чего даём препараты, разжижающие кровь, снижающие холестерин, почему назначаем какие-то другие препараты».
Пациент перестал бояться инфаркта
 «Очень важно, чтобы врач донёс до пациента, что такое инфаркт миокарда и почему мы так его боимся, – считает старший научный сотрудник лаборатории кардиологии Федерального научно-клинического центра физико-химической медицины ФМБА, заведующий отделением реанимации, интенсивной терапии государственной клинической больницы № 29 г. Москвы, доктор медицинских наук Алексей Эрлих. – Сейчас так умело лечат инфаркт миокарда, что для многих пациентов он протекает незаметно. Что-то поболело, привезли в больницу, в линейную операционную, вставили проволочки в сосуде, через пять дней выписали, и вскоре ты уже на работе, забыл про свой инфаркт».
«Очень важно, чтобы врач донёс до пациента, что такое инфаркт миокарда и почему мы так его боимся, – считает старший научный сотрудник лаборатории кардиологии Федерального научно-клинического центра физико-химической медицины ФМБА, заведующий отделением реанимации, интенсивной терапии государственной клинической больницы № 29 г. Москвы, доктор медицинских наук Алексей Эрлих. – Сейчас так умело лечат инфаркт миокарда, что для многих пациентов он протекает незаметно. Что-то поболело, привезли в больницу, в линейную операционную, вставили проволочки в сосуде, через пять дней выписали, и вскоре ты уже на работе, забыл про свой инфаркт».

Важно понимать, что инфаркт миокарда – заболевание, связанное с двумя большими процессами, которые происходят в сердце – атеросклерозом и тромбозом: ростом атеросклеротических бляшек и образованием тромбов на этих бляшках, говорит Алексей Эрлих. «После инфаркта миокарда этот процесс, к сожалению, не останавливается, – объясняет он. – Мы, врачи, можем его замедлить с помощью медикаментозных воздействий, но у каждого пациента, который перенёс инфаркт миокарда, или какое-либо коронарное событие, или имеет факторы риска для него, вероятность повторного приступа очень велика. Причём это не зависит от того, какой это был инфаркт. После нестабильной стенокардии или после маленького инфаркта миокарда вероятность повторных инфарктов даже выше, чем после большого инфаркта».
Пожизненная необходимость
Если раньше человека, перенёсшего инфаркт, на месяц укладывали в постель и запрещали любые движения, то сегодняшние методы лечения даже поощряют двигательную активность. Доказано, что регулярная физическая нагрузка после инфарктов (10 км ходьбы в день или 30 минут аэробной нагрузки) значительно снижает уровень холестерина, повышает выживаемость, уменьшает рецидивы. Кроме того, пациент обязательно должен не курить, правильно питаться, чтобы снизить уровень холестерина и избавиться от лишнего веса.
Людям, перенёсшим инфаркт, врачи назначают два класса лекарственных средств. В первую очередь это препараты, подавляющие агрегацию тромбоцитов, влияющих на свёртываемость крови, и статины, снижающие уровень холестерина в крови. Эти препараты действуют незаметно в отличие от анальгетиков, снимающих головную боль, или от лекарств, снижающих давление, действие которых сразу сказывается на самочувствии.

Современные статины безопасны, уверяют эксперты и советуют не верить всяким ужасам, которые распространяют о них в Интернете. Конечно, как и у любого лекарства, у них есть побочные действия, но глобальная польза – реальное снижение уровня холестерина – многократно перевешивает все нежелательные эффекты.
«Для больных, которым поставили стент, двойная антиагрегантная или антитромбоцитарная терапия – это жизненная необходимость, – говорит Мария Глезер. – Если мы поставили стент и пациент по каким-то своим соображениям перестал принимать препараты – это стопроцентная гибель больного. Важно объяснить ему, что установка стента требует обязательного приёма препаратов».
«Пациенты часто спрашивают меня: «А когда холестерин пришёл в норму, можно прекратить принимать лекарство?» – рассказывает доктор Эрлих. – Я им всегда объясняю: «Представьте, что вы живёте в замечательном доме, который вы очень любите. Но однажды в доме прохудилась крыша, вас начинает заливать дождь. Дождь идёт постоянно, всё портится, и вы уже стоите по колени в воде. Что вы будете делать? Конечно, вызовете мастера и залатаете крышу. Теперь дождь будет идти, но в комнате будет сухо. Что вы потом предпримете? Снимите заплатку? Мне говорят: «Конечно, нет, это безумие!» – «Тогда почему вы прекращаете приём лекарств? Лекарство – это та же заплатка на вашем здоровье, защищающая вас от страшных бед».
Источник
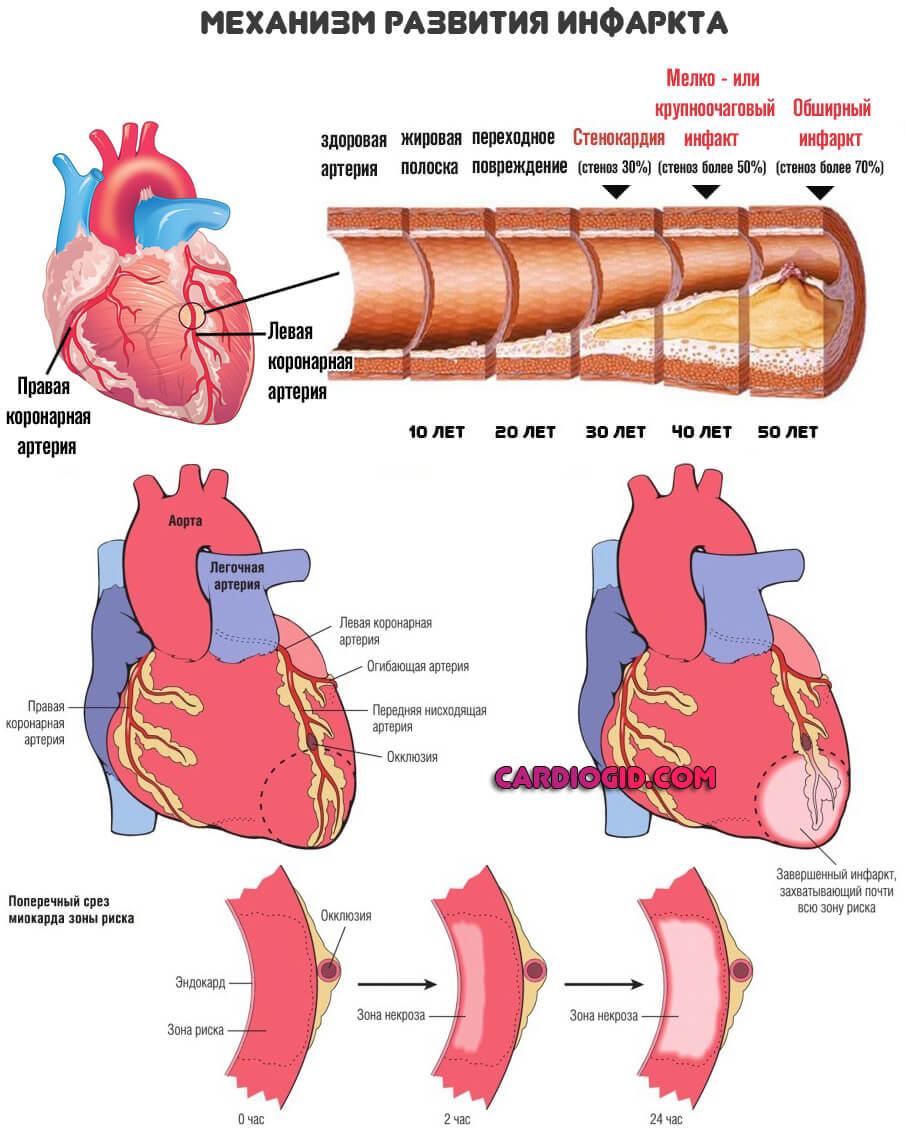
Инфаркт миокарда – одно из опасных осложнений ишемической болезни сердца, приводящих к острой закупорке коронарной артерии (или артерий) тромбом, что приводит к последующему некрозу (омертвению) участка сердечной мышцы. Инфаркт миокарда, в подавляющем большинстве случаев, представляет собой острую обструкцию (закупорку) тромботическими массами просвета артерии, питающей сердце (коронарной артерии). Реже некроз (инфаркт) миокарда развивается в результате массивного спазма венечной артерии (артерии, кровоснабжающей сердечную мышцу).
Если на этапе оказания неотложной медицинской помощи, особенно в первые два часа от начала ангинозной боли (боли за грудиной, в области сердца), удалось провести тромболизис (растворение тромба), или была возможность провести реваскуляризацию миокарда (восстановление нормального кровотока посредством оперативного вмешательства), либо были использованы обе эти методики, классического повреждения миокарда (массивного инфаркта) удаётся избежать.
Таким образом, вовремя проведённое вмешательство при болях в сердце, приведшее к восстановлению кровоснабжения сердца, есть ни что иное, как профилактика инфаркта миокарда. В этом случае, инфаркт миокарда не развивается, и необратимых последствий некроза (формирование сердечной недостаточности, аневризмы сердца, тяжёлых жизнеугрожающих нарушений ритма) не наблюдается.

При невозможности восстановить питание и нормальный кровоток по коронарным артериям миокарда в ближайшее время, развивается типичный инфаркт (омертвение участка сердечной мышцы), со всеми возможными последствиями и осложнениями. Последствия инфаркта – формирование хронической недостаточности кровообращения, постинфарктного кардиосклероза, мерцательной аритмии и других нарушений ритма, аневризмы сердца.
Реабилитация после инфаркта миокарда
После постановки диагноза инфаркта миокарда, в острый и подострый период, а затем в начальный период формирования рубца, больные находятся в кардиологическом отделении, где происходит первоначальная адаптация сердечно-сосудистой системы к изменившимся условиям работы сердца и начальная реабилитация после инфаркта.
Начальный период нахождения в стационаре требует строгого постельного режима, с постепенным расширением двигательной активности. Во время нахождения в отделении, больному назначаются пролонгированные нитраты внутривенно (при условии сохранной гемодинамики и адекватного уровня артериального давления). Больному показаны бетта-блокаторы, обезболивающие препараты (в том числе наркотические анальгетики), статины (лекарства, снижающие уровень холестерина и антикоагулянты, антагреганты – средства, препятствующие формированию тромба. Эти препараты оказывают необходимое лечебное воздействие, что является, в том числе, профилактикой повторного инфаркта миокарда.
Постепенно, ещё в отделении кардиологии больному, перенесшему инфаркт миокарда, постепенно расширяют двигательный режим, и к моменту выписки он самостоятельно передвигается. Реабилитация после инфаркта включает долечивание в специальном санатории кардиологического типа. Время пребывания в этом лечебном учреждении обычно составляет около месяца. В санатории, под контролем врача – кардиолога, среднего медперсонала, больной продолжает принимать назначенные ему лекарственные препараты (антиагреганты, статины, бетта-блокаторы, иАПФ), с возможной коррекцией дозы. Перенесённый инфаркт миокарда требует динамического ЭКГ исследования, продолжения реабилитационных мероприятий. На этом этапе продолжается вторичная профилактика инфаркта миокарда (комплекс воздействий, призванных не допустить повторных некрозов в миокарде).
Профилактика повторного инфаркта миокарда
Профилактика повторного инфаркта включает беседы по модификации питания и изменению образа жизни. Акцентируется внимание на важность поддержания нормальной массы тела, контроля веса, уровня атерогенных липидов в крови (холестерин и его фракции, особенно липопротеиды низкой плотности), оптимального уровня давления в артериальных сосудах, и глюкозы крови, недопустимости курения.
Важность правильного питания и постепенного снижения массы тела при ожирении и избыточной массе тела невозможно переоценить. После инфаркта миокарда реабилитация, в том числе, включает коррекцию веса. Избыток массы тела способствует повышению давления, что неблагоприятно сказывается на работе сердца, так как при этом предъявляются повышенные требования к его кровоснабжению. Кроме того, при недостаточном контроле артериальной гипертонии, повышении давления, повторный инфаркт миокарда регистрируется с большей частотой.
Неправильное питание (ожирение или избыточный вес), как правило, всегда сопряжено с избыточным употреблением холестеринсодержащей пищи. А это в свою очередь, является дополнительным риском повторного инфаркта миокарда, так как первопричиной инфаркта является атеросклеротический процесс в сосудах, инициированный повышенным содержанием холестерина. Таким образом, правильное здоровое питание необходимо рекомендовать всем больным после инфаркта миокарда.
Повышение содержания глюкозы (сахара в крови) неблагоприятно воздействует на все сосуды организма, в том числе и коронарные (сосуды сердца), усугубляя атеросклеротические поражения артерий. Сочетание сахарного диабета (особенно некомпенсированного) с атеросклерозом сосудов во много раз повышает риск повторного инфаркта миокарда. При соблюдении гипохолестериновой диеты и питания с ограничением простых сахаров (углеводов), приводит к нормализации липидного спектра крови и уровня сахара (вторичная профилактика инфаркта миокарда).
Больному после инфаркта миокарда необходимо избегать стрессов, тяжёлых физических нагрузок. Объём и скорость нарастания физической активности определяет врач – кардиолог, ориентируясь на ЭКГ, УЗИ сердца, наличие (степень развития) хронической сердечной недостаточности. Нерационально, длительно, без оснований находиться на постельном режиме, так как умеренные аэробные нагрузки, прогулки благотворно влияют на сердечно-сосудистую систему в общем.
Препараты для профилактики инфаркта миокарда
После инфаркта миокарда (стационарного лечения и реабилитационного периода в условиях кардиологического санатория), больной в течение года находится на учёте у кардиолога (диспансерное наблюдение). Затем больной, перенесший инфаркт миокарда, наблюдается у врача общей практики, терапевта, при необходимости консультируется кардиологом. Повторный инфаркт миокарда можно не допустить, принимая по назначению врача статины, антиагреганты, препараты, уменьшающие нагрузку на миокард (бетта-блокаторы, и АПФ), изменив образ жизни. При необходимости, пациенту могут быть назначены мочегонные средства, лекарственные препараты для снижения давления, метаболическая терапия, сахароснижающая терапия (при наличии сахарного диабета).
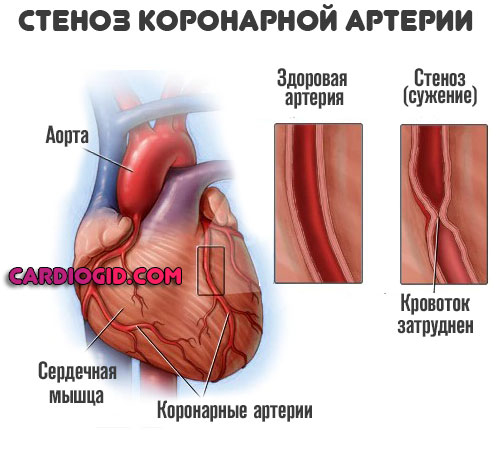
Профилактика повторного инфаркта миокарда в другой области сердца – важнейший этап диспансерного наблюдения. По направлению кардиолога, больной может быть направлен на диагностическое исследование – коронароангиографию (рентгенологический методы визуализации органических сужений в сосудах сердца). Данное исследование направлено на поиск и диагностику возможных у данного больного критических стенозов и бляшек, в результате которых может развиться повторный инфаркт. При выявлении с помощью коронароангиографии достоверных изменений венечных сосудов атеросклеротического генеза (сужения, бляшки), пациенту в плановом порядке проводится вмешательство на коронарных артериях (стентирование, шунтирование), что позволяет ему в будущем избежать нового некроза сердечной мышцы (повторный инфаркт).
Больной после инфаркта миокарда имеет очень высокие риски развития новых эпизодов тромбоза коронарных артерий (повторный инфаркт). Поэтому наряду с информацией о необходимости вторичной профилактики инфаркта миокарда и регулярного приёма фармакологических препаратов, больной и его родственники должен обладать следующей информацией.
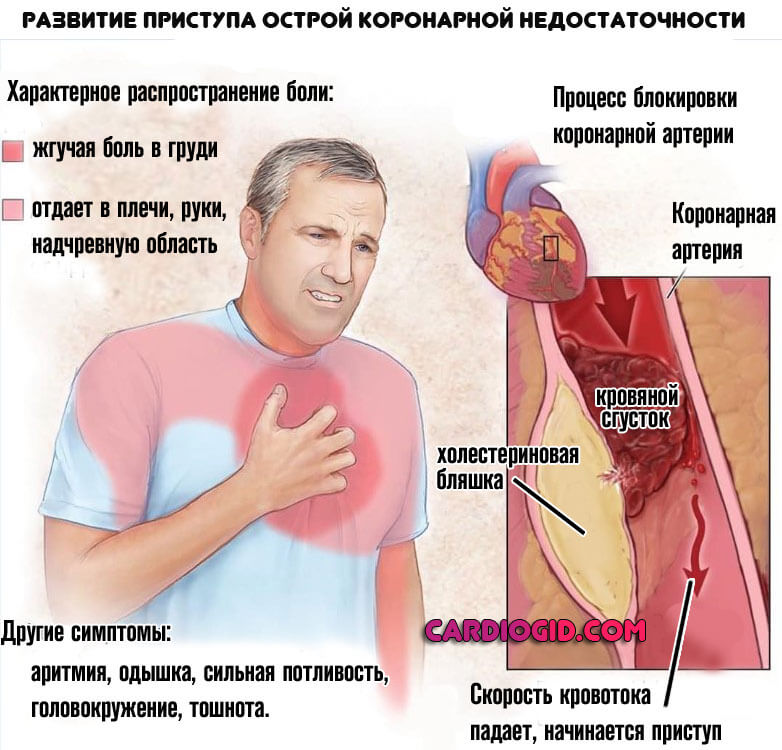
При возникновении у него типичных болей за грудиной (жгучего, пекущего характера), длящихся более 10-15 минут, особенно с определённой иррадиацией (левая рука, плечо, мизинец, шея, зубы), плохо или совсем некупирующихся нитратами (нитроглицерином), необходимо незамедлительно вызвать бригаду скорой помощи (возможен повторный инфаркт). Замедление оказания квалифицированной помощи при развившемся тромбозе коронарной артерии с каждой минутой уменьшает шансы больного на выздоровление, угрожает его жизни.
Важно!!! Правильное, настороженное отношение к любой боли в области сердца и грудной клетки (загрудинная боль) у больных перенесших инфаркт, или имеющих признаки стенокардии (или без них) – необходимое условие профилактики инфаркта миокарда. Вторичная профилактика инфаркта миокарда – мероприятия по недопущению повторного инфаркта могут быть весьма успешными, что даёт возможность жить после инфаркта, продлевает жизнь пациенту.
Источник
Неотложные состояния кардиологического характера считаются одной из основных причин ранней смерти пациентов любого возраста. Ключевой контингент — лица чуть за 40.
В последние годы в развивающихся странах отмечается тенденция к росту молодых людей с острой коронарной недостаточностью, что, по всей видимости, связано со слабым вниманием к собственному здоровью, отсутствием раннего скрининга и малым количеством времени на посещение врачей.
Инфаркт миокарда — летален почти в 40-60% ситуаций, обширные формы имеют стопроцентную смертность или чуть ниже, но случаи выживания, скорее, относятся к статистической погрешности и редким исключениям.
Причинами гибели оказываются остановка сердца, нарушение питания органов и тотальная дисфункция всех систем, также рецидив неотложного состояния.
Профилактика инфаркта ведется по нескольким направлениям: от регулярных осмотров у кардиолога до применения препаратов.
Вопрос стратегии лучше обсудить с лечащим специалистом, также придерживаясь стандартных рекомендаций.
Первичная профилактика
Под данным термином понимается предотвращение острой коронарной недостаточности и некроза миокарда у пациентов, которые еще не имеют в анамнезе перенесенного инфаркта. Таковых абсолютное большинство.
Примерный перечень мероприятий включает в себя следующие моменты.
Отказ от курения
Сигареты не приносят пользы организму при колоссальном отрицательном влиянии. Табачная продукция содержит массу вредных веществ, что обусловлено не столько эффектом самого табака, сколько действием входящих в его состав элементов.
Кадмий, метан, никотин и прочие соединения угнетают нормальное клеточное питание. Это приводит к гипоксии (кислородному голоданию) и хаотизации всего организма.
Дополнительно возникает стеноз всех сосудов. Тело стремится компенсировать собственную работу, интенсифицируется кардиальная активность. Растет число сердечных сокращений в минуту, артериальное давление.
На фоне двойственного процесса риск инфаркта миокарда повышается почти в три раза, а с увеличением стажа потребления табака — в 5-6 раз, что дополнительно накладывается на преклонный или старческий возраст большинства больных. Сосуды теряют эластичность, и остаются в суженном состоянии на постоянной основе.
Рекомендация по отказу от курения адресуется не только людям из группы риска, но и всем, желающим сберечь здоровье на долгие годы.
Не всегда отказаться от пагубной привычки удается своими силами. Тогда стоит обратиться к наркологу, психотерапевту. Учитывая особенности специфической помощи в России и странах СНГ — лучше на анонимный, частный прием, а не в ПНД или наркологический диспансер.
Существует несколько эффективных методик лечения — от применения медикаментов до эриксоновского (неглубокого или мягкого) гипноза. В трансовом состоянии внедряется установка на отказ от курения.
Коррекция рациона
Неправильное питание считается одним из ключевых факторов риска. В особой опасности пациенты с нарушенным липидным обменом. Их легко отличить по избыточной массе тела.
Вопрос лучше решать под контролем диетолога. Необходимо составить грамотный рацион, чтобы помимо пользы наблюдалась удовлетворенность процессом питания.
Важно соблюсти несколько условий:
- малые порции при увеличении частоты «трапез»;
- минимум соли, не более 7 граммов в сутки;
- незначительное количество жирного, жареного, копченого в рационе.
- больше витаминов, содержащихся во фруктах, овощах.
Также рекомендуется есть в тишине, без сторонних раздражителей, чтобы не переедать рефлекторно.
Вопрос об алкоголе дискуссионный. Одни доктора считают, что полный отказ не приносит вреда, но и пользы никакой не дает. Другие настаивают на тотальном исключении спиртного из жизни.
Доказано одно: 20-30 мл в день не приносят вреда, насчет пользы также сказать ничего нельзя. Есть ряд исследований, указывающих на результативность в деле выведения холестерина и борьбы с атеросклерозом.
Если наблюдается склонность к коронарной недостаточности или же пациент перенес предынфаркт в прошлом, рисковать и экспериментировать не стоит.

Достаточная физическая активность
Помощь в вопросе оказывают теоретические наработки врачей ЛФК, которые нашли экспериментальное подтверждение.
Чтобы избежать инфаркта, в неделю рекомендуется проходить не менее 6 км. Это, примерно, час пеших прогулок средним темпом.
Стоит внимательно следить за частотой сердечных сокращений. Показатель ЧСС не должен превышать 60% от максимально возможного или пикового у данного конкретного человека.
Вычисление предела у не имеющих спортивной подготовки проводится по формуле «220 – возраст пациента».
Пример:
Человек 25 лет. Пик составляет 220 – 25 = 195 ударов в минуту. 60% от количества сокращений — 117 уд. соответственно, это и есть максимально допустимая нагрузка для пациента, которая несет опасности здоровью.
Другой вариант — 50 лет. 220 – 50 = 170. 60% — 102.
Избыток механической активности скорее приведет к падению ЧСС, острой сердечной недостаточности и смерти. Потому перетруждаться в надежде на здоровье категорически воспрещается.
Нормы пульса по возрастам у женщин приведены здесь, у мужчин — тут.
Нормализация режима ночного отдыха
Эталонные выкладки по сну зависят от возраста человека. Детские годы в расчет не берутся, потому, как вне кардиальных патологий вероятность инфаркта определяется однозначным числом или даже десятичной дробью с нулем до запятой.
Что касается молодых людей, с 18 и до 60 лет нормальное время ночного сна составляет 7-8 часов. Можно больше, но меньше — нет. Затем длительность увеличивается до 9-10 часов, когда речь идет о старческом возрасте.
Помимо сна, рекомендуется делать перерывы в течение дня. Постоянная работа негативно сказывается на состоянии здоровья. Каждые час-два нужно делать передышку по 10-20 минут. Особенно, если характер профессиональной деятельности физический.
Несоблюдение рекомендаций приводит к быстрому «износу» сердечной мышцы, потому как в кровь выбрасывается большое количество кортизола, адреналина и прочих веществ, сужающих сосуды. Возникает тотальный гормональный дисбаланс.
Вероятность фатальных осложнений, не обязательно инфаркта, при годичном соблюдении такого жесткого режима составляет 10-15% и растет на 10% каждые 12 месяцев до достижения вероятности в 50-60%.
Избегание стрессов
В условиях современного мира это почти невозможно. Но существует «обходной» путь. Стоит освоить техники релаксации. Они помогут не только снизить напряжение, но и повысить устойчивость к конфликтным ситуациям.
Техник существует множество. Начать рекомендуется с самых легких: глубокого ритмичного дыхания с размеренным счетом до 10-20, пока не наступит расслабление. Затем есть возможность перейти к более сложным вариантам.
Подробнее этот момент следует уточнить на очной консультации психотерапевта, он подберет методику, которая подойдет конкретному пациенту.
Регулярный медицинский осмотр
Для здоровых людей, которые не входят в группу риска, это раз в два года. Для лиц с повышенной вероятностью острой коронарной недостаточности — 1 раз в 12 месяцев.
Подытожим
Первичная профилактика инфаркта включает в себя широкий спектр путей, направленных на устранение негативных факторов и усиление сопротивляемости организма отрицательному влиянию.
Из не названных можно посоветовать психотерапию под контролем специалиста. Эффективный способ работы со стрессами — эриксоновский гипноз.
При грамотном вмешательстве в психику, возникает стойкое улучшение. Но рекомендуется тщательно выбирать врача, потому как возможно устранение только внешнего проявления при полной сохранности соматического компонента.
В тяжелых случаях могут прибегать к медикаментозной коррекции легкими препаратами седативного действия. К таковым относятся транквилизаторы. Но это крайняя мера.
У пациентов без выраженных проблем с психической составляющей удается достигнуть качественного эффекта без препаратов.
Те же методики используются в рамках терапии зависимостей. От алкогольной до никотиновой и наркотической.
Также известны случаи лечения эриксоновским гипнозом с неглубоким погружением невозможности отказаться от кофеина, что само по себе не редкость, но на таковую привычку обращают недостаточное внимание.
Вторичная профилактика
Показана пациентам с уже произошедшим инфарктом миокарда, для предотвращения рецидива. По статистике, вероятность смерти после очередного эпизода острой коронарной недостаточности, оставляет 60-70%.
Коррекция основных факторов риска позволяет снизить показатель почти втрое, если не больше. Зависит от индивидуальных особенностей организма.
Вторичная профилактика инфаркта миокарда включает в себя все тот же перечень, однако одна из основных ролей отводится медикаментозной терапии.
Использование лекарственных средств
- Показаны статины для устранения избытка холестерина, растворения липидных отложений-бляшек (подойдет Аторис).
- Ацетилсалициловая кислота нормализует реологические свойства крови, разжижают ее (Аспирин-Кардио).
- Обязательно используются протекторы (Милдронат) для улучшения обмена веществ миокарде, средства на основе магния и калия (Аспаркам и аналогичные).
Дозировки и схемы разрабатываются кардиологом. Корректируются по мере необходимости.
Если имеет место артериальная гипертензия, показаны ингибиторы АПФ, бета-блокаторы, калий-сберегающие диуретики, антагонисты кальция. В строго выверенных количествах.
Внимание:
Самостоятельно применять их недопустимо. Неправильные сочетания за считанные месяцы приведут к почечной или сердечной недостаточности.
Психотерапия
Нормализует эмоциональный фон. Имеет смысл проходить регулярные курсы аутотренинга, групповой помощи, арт и пет-терапии. Это помимо уже названного эриксоновского гипноза.
Продолжительность определяется специалистом. Обычно для стойкой коррекции достаточно 6-12 сеансов по 1-2 раза в неделю.
Нормализация режима труда
После инфаркта физическая работа строго противопоказана. Нужно менять сферу деятельности.
Переквалификация позволит избежать рецидива. В остальном рекомендации прежние — каждый час или два делать перерыв.
Адекватная физическая нагрузка
Выкладки для здоровых людей не годятся для пациентов с перенесенным инфарктом. Интенсивность не должна превышать 30-40% от максимально возможной.
Формула та же. 220 – возраст и вычисление указанного числа. Если брать уже названный пример молодого человека — 220 – 25 = 195, допустимая ЧСС определяется в 78-80 ударов с поправкой на индивидуальную норму (таковая составляет 10-20 уд. как в ту, так и в другую сторону).
Идеальный вариант — прогулки на свежем воздухе неспешным шагом.
Внимание:
Алкоголь полностью противопоказан. Как и курение. Это прямой путь к рецидиву, на сей раз фатальному.
Полноценное питание
В рационе должно быть больше витаминов, минералов. Меньше животного жира, соль не более 6 граммов. Переедать нельзя, чтобы не перегружать сердце. Порции около 100-200 г или меньше.
Для предупреждения инфаркта (в рамках того же направления) показана коррекция массы тела. Ожирение само по себе повышает риск острой коронарной недостаточности несущественно, а вот нарушения липидного обмена, метаболизма, которое стоит за ростом массы тела, увеличивает вероятности на 20%.
Помимо уже названных мероприятий, в первичную и вторичную профилактику входят регулярные медицинские осмотры у кардиолога и прочих специалистов (зависит от заболеваний в анамнезе).
Что же касается пациентов с перенесенным неотложным состоянием — 1 раз в 3-6 мес., далее на усмотрение доктора, исходя из динамики восстановления.
В обязательном порядке проводится лечение патологий, которые могли бы стать причиной острого нарушения кровообращения в сердечной мышце.
От чего зависит эффективность профилактики
Как красноречиво свидетельствует медицинская статистика, также и практика, выраженная в клинических исследованиях, эффективность профилактических мер зависит от массы моментов:
- Возраст пациента. Чем старше человек, тем труднее устранить основные факторы. Потому как наблюдаются процессы дегенерации тканей, клеточных структур. Это нормальное явление. Однако требования к превенции и уровень ответственности пациента и его лечащего врача намного выше. Нужно больше времени на коррекцию нарушений и достигается эффект труднее.
- Пол. Мужчины имеют большую склонность к развитию инфаркта при общих меньших рисках смерти от патологического процесса. Потому у представителей сильной половины человечества меры по превенции более активные.
Уровень ответственности сравнивается у обоих полов в возрастной группе 50+, потому как менопауза у женщин нивелирует «преимущество» в виде специфического гормонального фона.
- Профессиональная активность. Лица, занятые интенсивным физическим трудом рискуют больше. Это закономерно: растет артериальное давление, повышается ЧСС. Компенсаторным механизмом становится тренированность организма, разрастание стенок сердца.
Но это изначально неполноценный путь устранения негативного влияния. Потому при сохранении прежнего режима исход очевиден.
Другая сторона медали — гиподинамия, присущая работникам умственного труда. Золотой серединой станет установление регулярных перерывов в 10-20 минут. Каждые два часа или чаще по возможности. Для отдыха или легкой зарядки.
- Наличие соматических заболеваний. Сердечнососудистых (аномалии, пороки врожденные или приобретенные, недостаточность, ИБС, артериальная гипертензия и иные), эндокринных, неврогенных и прочих. Чем меньше таковых у человека в анамнезе, тем проще профилактика инфарктов.
- Вредные привычки, образ жизни вообще. Постоянное курение. Злоупотребление спиртным, наркозависимость, отсутствие контроля собственного рациона, нерегулярность сна, прочие моменты усложняют превенцию и повышают вероятность состояния.
- Семейная история. Генетическая предрасположенность играет одну из ключевых ролей. Это не значит, что человек обречен перенести инфаркт при наличии такой проблемы у родственника, а то и не у одного. Но риски определенно выше.
При грамотном подходе к профилактике удается нивелировать все изменения в организме и сократить вероятность негативного итога до минимума.
- Стрессы. Высокий уровень эмоционального, психического напряжения повышает риск коронарной недостаточности почти на 30%.
В заключение
Мероприятия по первичной превенции неотложного состояния, также по профилактике повторного инфаркта миокарда включают в себя отказ от вредных привычек, коррекцию рациона, физическую активность, изменение образа жизни, стабилизацию психоэмоционального напряжения.
По показаниям используются медикаменты. Придерживаясь всех рекомендаций специалиста, возрастают и шансы избежать катастрофы.
Источник
