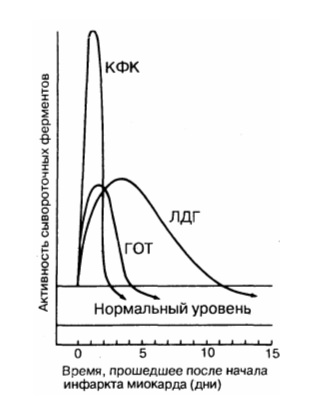
Динамика кардиоспецифических ферментов при инфаркте

Для постановки диагноза инфаркта миокарда требуется сочетание типичной боли в сердце (затянувшийся приступ стенокардии), изменений на ЭКГ и анализа крови на ферменты. Кардиоспецифическими являются МВ-фракция креатинфосфокиназа, лактатдегидрогеназа, тропонин, соотношение аминотрасфераз. Этот метод является вспомогательным, он позволяет косвенным образом оценить размер разрушения миокарда и составить прогноз для выздоровления.
Изменение показателей крови при инфаркте
Из-за острого прекращения кровоснабжения сердечной мышцы в организме формируется ответная реакция. Она связана с такими процессами:
- разрушение мышечных клеток;
- проникновение продуктов распада в кровь;
- формирование воспаления вокруг очага инфаркта.
Поэтому, наряду со сбором жалоб, осмотром и аускультацией, ЭКГ, пациентам в обязательном порядке назначается клинический анализ крови и тест на выявление кардиоспецифических ферментов.
Основные лабораторные показатели зависят от обширности повреждения миокарда, наиболее характерными признаками являются:
- повышение содержания лейкоцитов (с первого дня до 7 — 10);
- резкое падение количества эозинофилов;
- незначительное смещение лейкоцитарной формулы влево;
- нарастание СОЭ (через 2 — 4 дня до 2 — 4 недели и дольше).
Эти данные не относятся к специфичным, так как они отражают степень воспалительной реакции на распад мышечной ткани. Поэтому их используют для косвенного определения степени тяжести инфаркта.
Рекомендуем прочитать о заднебазальном инфаркте. Вы узнаете о причинах возникновения, симптомах и диагностике, а также о лечении заднебазального инфаркта миокарда.
А здесь подробнее о лабораторной диагностике инфаркта миокарда.
Какие ферменты считаются кардиоспецифическими
К типичному симптому разрушения миокарда относится нарастание содержания ферментов, они названы кардиоспецифическими, так как содержатся преимущественно в клетках сердца. Для подтверждения диагноза используют ряд тестов, полученные результаты вместе с признаками ЭКГ и характерной болью в сердце составляют классическую триаду острого инфаркта миокарда
Креатинфосфокиназа
Этот фермент содержится в любой мышечной ткани, головном мозге и в клетках щитовидной железы. Поэтому для того, чтобы исключить ошибку при подозрении на некроз сердечной мышцы, исследуют его фракцию МВ. Она возрастает в первые часы после начала инфаркта и достигает пика через 10 часов, после 2-х суток возвращается к физиологическому уровню. Чем больше ее обнаруживают в крови, тем больше зона разрушения.
Лактатдегидрогеназа
Повышается медленнее, чем креатинфосфокиназа, и дольше теряет активность. Наивысшие значения появляются к концу второго дня после тяжелого приступа стенокардии, нормализация происходит к 9 — 10 дню, иногда остается повышенной до двух недель. Причинами нарастания содержания этого фермента также могут быть:
- болезни печени;
- шоковые состояния;
- застой крови при недостаточности кровообращения;
- разрушение эритроцитов;
- воспаления, в том числе и миокардит;
- тромбоэмболия легочных сосудов.
В связи с этим более точно отражает процесс некроза миокарда изофермент – лактатдегидрогеназа 1.
Аспартатаминотранфераза (АсАТ)
Повышается до максимума через сутки или 36 часов, а к концу первой недели возвращается к исходным значениям. Вместе с аланинаминотрасферазой (АлАТ) может увеличиваться при других заболеваниях, в том числе и при патологических изменениях в печени. Поэтому правильнее определять соотношение между этими соединениями – при инфаркте АсАТ/АлАТ превышает 1,33.
Тропонин
Относится к маркеру разрушения поперечнополосатых мышц. Его компонентами являются следующие виды белков: С (связывает кальций), Т (способствует соединению тропомиозина), I (тормозит С и Т). При этом тропонин Т и I находятся в типичных для сердечных клеток формах, что и позволяет их считать абсолютно кардиоспецифическими.
Тропонины появляются спустя 4 часа после образования зоны распада в миокарде и доходят до пика в первые сутки, их можно обнаружить на 7 — 14 день после приступа.
Тест на тропонин является достоверным критерием. На основании большого количества исследований доказано, что появление высокого уровня этого соединения является признаком острого инфаркта, а низкое содержание бывает при нестабильной стенокардии. Этот анализ используют для таких целей:
- установление диагноза в период до 2 недель;
- проведение дифференциальной диагностики со стенокардией;
- оценка размера некроза сердечной мышцы;
- определение прогноза и степени риска осложнений;
- исследование результативности терапии.
Миоглобин
Этот белок отвечает за транспорт кислорода в клетки сердца. Его можно обнаружить не только в миокарде, но и в других мышечных волокнах. Он повышается одним из первых при инфаркте – чаще всего это интервал между 4 и 6 часом после начала острой боли в сердце. Такое нарастание содержания в крови продолжается всего 3 — 4 часа, поэтому его легко пропустить, если не проводить мониторинговые исследования.
Поэтому данный показатель не всегда отражает истинное состояние сердца, а также не удается связать его концентрацию со степенью разрушения клеток.
Как правильно оценить полученные результаты
Для того, чтобы сориентироваться в наличии инфаркта миокарда, а также оценить его величину и давность развития, требуется определить различные показатели, проанализировать сочетание их изменений.
Могут быть следующие клинические ситуации:
- пациент госпитализирован в первые сутки от начала острой боли – нужен анализ МВ-креатинфосфокиназы, даже если на ЭКГ однозначно есть инфаркт, так как можно оценить размер некроза и составить прогноз. Нормальные значения не исключают инфаркт, нужно повторить исследование через сутки;
- больной поступил в период между 1 и 15 днем от начала приступа – проводится исследование лактатдегидрогеназы и соотношения АсАТ/АлАТ;
- если нет типичной боли в сердце и нормальная ЭКГ, то повышения ферментов для постановки диагноза недостаточно;
- рост содержания любого фермента не строго специфичен, но с большей долей вероятности на инфаркт указывает МВ-фракция креатинфосфокиназы и тропонин;
- нормальные показатели крови не исключают формирование острого инфаркта сердечной мышцы.
Рекомендуем прочитать о коронарной недостаточности. Вы узнаете о причинах появления и симптомах заболевания, а также о методах диагностики и лечения коронарной недостаточности.
А здесь подробнее об инфаркте правого желудочка.
Рост кардиоспецифических ферментов в крови связан с разрушением клеток сердца в период развития инфаркта миокарда. Каждый из показателей имеет свою динамику повышения и восстановления исходного уровня. Наиболее характерными именно для мышцы сердца являются МВ-фракция креатинфосфокиназы и компоненты тропонинового комплекса.
При нормальных показателях инфаркт не исключен, а на основании гиперферментемии диагноз не ставится, поэтому анализ крови оценивают только параллельно с клиническими симптомами и электрокардиографическими данными.
Полезное видео
Смотрите на видео о диагностике и лечении инфаркта миокарда:
Источник
Оглавление темы “Лабораторная диагностика инфаркта миокарда.”:
Лабораторные методы диагностики инфаркта миокарда. Ферменты инфаркта миокарда.Помимо клинических данных и ЭКГ, в диагностике инфаркта миокарда существенное значение имеет резорбционно-некротический синдром — неспецифическая реакция миокарда, возникающая вследствие асептического некроза, всасывания продуктов некроза и эндогенной интоксикации. Его критерии: лихорадка, гиперферментемия (ферменты выходят из погибших миоцитов при разрушении их мембран) и изменения общего анализа крови. Верификация инфаркта миокарда базируется на существенном росте уровня кардиоспецифических ферментов в плазме. Весьма важны сроки определения уровня ферментов у больного ИМ. Ферменты «быстрого реагирования», которые выходят в периферический кровоток из зоны некроза: • тропонин-Т (специфический миокардиальный белок, отсутствующий в скелетных мышцах) имеет первый пик роста через 2—3 ч с максимумом через 8—10 ч, и высокий уровень сохраняется на протяжении 4-7 дней. Однократное измерение этого теста через 72 ч может быть показателем распространенности ИМ. Тропониновый тест имеет прогностическое значение: если у больного с НСт нет повышения тропонина (в начале ангинозного приступа и через 12 ч), то у него отсутствует свежий инфаркт миокарда. Обычно для верификации диагноза ИМ достаточно двух исследований тропонина-Т (в отличие от необходимости многократных исследований МВ-КФК и КФК). При мелкоочаговом инфаркте миокарда тропонин начинает повышаться с такой же скоростью, как и МВ-КФК, но возвращается к норме более длительно (до 7—14 дней начального периода).
• изофермент МВ-КФК более специфичен (в высоких концентрациях отмечен только в сердце, но в небольших концентрациях содержится в скелетных мышцах). Уровень менее 10 мкг/л указывает на мелкоочаговый ИМ, а более 10 мкг/л — на крупноочаговый. Чтобы исключить ИМ, МВ-КФК регистрируют каждые 8 ч (нужны минимум 3 отрицательных результата). Оценка МВ-КФК весьма полезна, когда имеется сопутствующее поражение мышц или мозга (в них есть КФК, но нет МВ-КФК); • суммарная КФК (норма – 20-80 усл. ед., или до 1,2 ммоль/л, в СИ) повышается через 4—6 ч (пик через 1—2 суток), а нормализуется на 4-й день. КФК содержится не только в сердце, но и в скелете, мышцах, мозге, потому рост ее может быть обусловлен травмами или болезнями мышц (полимиозит, миопатия); катетеризацией сердца; ИЭ и миокардитом (при которых интервал ST может повышаться во многих отведениях); ЭИТ; длительной иммобилизацией; шоком или алкогольной интоксикацией. Необходимо определять КФК в динамике (3-4 раза). Уровень КФК ее возрастает в ходе первых, суток, сохраняется стабильным в течение 3—4 суток и снижается к 6-7-м суткам. Пиковый уровень КФК (и МВ-КФК) на 2-е сутки после ИМ в большей мере, чем другие сывороточные маркеры, указывает на размер некроза. Ранняя диагностика инфаркта миокарда (6—8 ч от начала) с помощью этих кардиоспецифических тестов важна для «сортировки» больных с наличием боли в грудной клетке, для определения соответствующего лечения вследствие объективных трудностей разграничения кардиальной ишемии от ИМ на основе клинических данных. В целом, исследование биохимических специфических маркеров некроза миокарда весьма важно (особенно, если данные ЭКГ позволяют сомневаться в диагнозе инфаркта миокарда). На основе их величин выделяют ОКС с некрозом (ИМ) и без некроза (НСт). Диагностика кардиоспецифических сывороточных ферментов (находившихся в миокардиоцитах и при их разрушении оказавшихся в кровяном русле) имеет большое значение для верификации ИМ без Q.
Видео урок изменений в анализе крови при инфаркте миокардаПри проблемах с просмотром скачайте видео со страницы Здесь – Также рекомендуем “Трансаминазы при инфаркте миокарда. Лактатдегидрогеназы при инфаркте миокарда.” |
Источник
Измерение уровней кардиомаркеров ускоряет и уточняет такого мероприятия, как диагностика инфаркта миокарда, а также возможность предсказать его дальнейшее развитие. Основные биохимические маркеры, которые использует диагностика инфаркта миокарда — миоглобин, тропонин I, тропонин Т, креатин-фосфокиназа и лактатдегидрогеназа.
Миоглобин
Миоглобин — кислородсвязывающий белок поперечно-полосатых скелетных мышц и миокарда. Его молекула содержит железо, структурно похожа на молекулу гемоглобина и отвечает за транспорт 02 в скелетных мышцах. Миоглобин является одним из самых первых маркеров повреждения миокарда, так как повышение его уровня в крови определяется уже через 2-4 часа после возникновения острого инфаркта миокарда. Пик концентрации достигается в срок до 12 часов, а затем в течение 1-2 суток снижается до нормы. В связи с тем, что выход свободного миоглобина в кровь может быть обусловлен рядом другим патологических состояний, для точной постановки диагноза инфаркта миокарда лишь одного этого маркера недостаточно.
Тропонины
Наиболее специфичные и надежные маркеры некроза миокарда — кардиальные тропонины Т и I (позволяют выявить даже самые незначительные повреждения миокарда).
Тропонины представляют собой белки, участвующие в процессе регуляции мышечного сокращения. Тропонин-I и тропонин-Т миокарда и скелетных мышц имеют структурные различия, что позволяет изолированно выделять их кардиоспецифичные формы методами иммуноанализа. Приблизительно 5% тропонина-I находится в свободном виде в цитоплазме кардиомиоцитов. Именно за счет этой фракции тропонин-I обнаруживается в плазме крови уже через 3-6 часов после повреждения сердечной мышцы. Большая же часть тропонина-I в клетке находится в связанном состоянии и при повреждении миокарда освобождается медленно. В результате увеличенная концентрация тропонина в крови сохраняется в течение 1 −2 недель. Обычно пик концентрации тропонина-I наблюдается на 14-20 часах после появления болей в груди. Приблизительно у 95% пациентов через 7 часов после развития острого инфаркта миокарда определяется увеличение концентрации тропонина-I.
Небольшой подъем уровня сердечного тропонина-I должен интерпретироваться со значительной осторожностью, так как это может быть обусловлено разными патологическими состояниями, вызывающими повреждение клеток миокарда. То есть увеличенный уровень тропонина изолированно не может служить основанием для постановки диагноза инфаркта миокарда.
Если у больного с подозрением на острый коронарный синдром без подъема сегмента ST повышен уровень тропонина Т и/или тропонина I, то такое состояние следует расценивать как инфаркт миокарда и проводить соответствующую терапию.
Определение тропонинов позволяет обнаружить повреждение миокарда примерно у трети больных, не имеющих повышения МВ-КФК. Для выявления или исключения повреждения миокарда необходимы повторные взятия крови и измерения в течение 6- 12 часов после поступления и после любого эпизода сильной боли в грудной клетке.
Креатинфосфокиназа (креатинкиназа)
Креатинфосфокиназа (креатинкиназа) — фермент, содержащийся в миокарде и скелетных мышцах (в небольшом количестве содержится в гладких мышцах матки, желудочно-кишечного тракта и головном мозге). В мозге и в почках содержится преимущественно изоэнзим ВВ (brain), в скелетных мышцах — ММ (muscle) и в сердце MB энзим. Наибольшей специфичностью обладает именно креатинкиназа MB. Имеется высокая корреляция между уровнем ее активности и массой некроза. При повреждении миокарда и скелетных мышц наблюдается выход фермента из клеток, приводящий к повышению активности креатинкиназы в крови. Через 2-4 часа после ангинозного приступа уровень креатинкиназы MB в крови значительно повышается, в связи с чем определение креатинфосфокиназы и креатинкиназы MB в крови широко применяется в ранней диагностике инфаркта миокарда.
Нормальный уровень креатинкиназы в крови у мужчин < 190 Ед/л и < 167 Ед/л у женщин. Нормальным содержанием креатинкиназы-МВ в крови считается 0-24 Ед/л. Креатинфосфокиназа (КФК) и ее изофермент MB КФК недостаточно специфичны, так как возможны ложноположительные результаты при травме скелетных мышц. Кроме того, имеет место значительное перекрывание между нормальными и патологическими сывороточными концентрациями указанных ферментов.
Лактатдегидрогеназа (ЛДГ)
Лактатдегидрогеназа (ЛДГ) — фермент, участвующий в процессе окисления глюкозы и образовании молочной кислоты. Она содержится практически во всех органах и тканях человека. Больше всего ее содержится в мышцах. Лактат в норме образуется в клетках в процессе дыхания и, при полноценном снабжении кислородом, в крови не накапливается. Происходит его разрушение до нейтральных продуктов, после чего он выводится из организма. При гипоксических состояниях лактат накапливается, вызывая чувство мышечной усталости и нарушая тканевое дыхание.
Более специфично исследование изоэнзимов этого фермента ЛДГ1-5. Наибольшей специфичностью обладает ЛДГ1. При инфаркте миокарда специфично превышение соотношения ЛДГ1 и ЛДГ2 более 1 (в норме ЛДП/ЛДГ2 < 1). Норма лактатдегидрогеназы для взрослых составляет 250 Ед/л.
При некрозе миокарда повышение концентрации этих маркеров в сыворотке крови происходит не одновременно. Наиболее ранний маркер — миоглобин. Увеличение концентрации MB КФК и тропонина происходит несколько позже. Следует учитывать, что при пограничных уровнях кардиомаркеров существует следующая тенденция:
- чем ниже их уровень, тем больше ложноположительных диагнозов;
- чем выше, тем больше ложноотрицательных диагнозов.
Определение тропонина и кардиомаркеров
Экспресс диагностика инфаркта миокарда легко осуществима в любое время с помощью различных качественных тест-систем для определения «Тропонина Т». Результат определяется через 15 минут после нанесения крови на тест-полоску. Если тест положительный и появилась вторая полоса, то уровень тропонина превышает 0,2 нг/мл. Следовательно, инфаркт есть. Чувствительность и специфичность этого теста более 90%.
Изменения других лабораторных показателей
Повышение уровня АсАТ отмечается у 97-98% больных с крупноочаговым инфарктом миокарда. Повышение определяется через 6-12 часов, достигая максимума через 2 суток. Показатель обычно нормализуется на 4-7 день от начала заболевания.
При развитии инфаркта миокарда отмечается увеличение числа лейкоцитов в крови, повышение скорости оседания эритроцитов (СОЭ), возрастание уровня гамма-глобулинов, снижение уровня альбумина, положительная проба на С-реактивный белок.
Лейкоцитоз наблюдается приблизительно у 90% больных. Выраженность его в определенной степени зависит от обширности инфаркта (в среднем 12- 15×109/л). Лейкоцитоз появляется через несколько часов от начала болевого приступа, достигая максимума на 2-4 день и, в неосложненных случаях, постепенно снижаясь до нормы в течение недели. Лейкоцитоз преимущественно обусловлен увеличением числа нейтрофилов.
При инфаркте миокарда СОЭ начинает увеличиваться на 2-3-й день, достигая максимума на 2-й неделе. Возвращение к исходному уровню происходит в течение 3-4 недель. В целом эти изменения свидетельствуют о существовании воспаления или некроза в организме и лишены какой-либо органоспецифичности.
Эхокардиография при инфаркте миокарда
Эхокардиография — неинвазивный метод, с помощью которого можно поручить достоверную информацию о состоянии регионарной и общей сократительной функции миокарда, изучить движение крови в полостях сердца, а также изучить структуру и функции его клапанного аппарата. С помощью эхокардиографии возможно получение сведений о таких показателях, как сердечный выброс, конечно-систолический и конечно-диастолический объемы левого желудочка, фракция выброса и др.
Эхокардиография, применительно к диагностике острых коронарных синдромов, позволяет:
- исключить или подтвердить диагноз острого инфаркта миокарда;
- идентифицировать не ишемические состояния, вызывающие боль в грудной клетке;
- оценить кратковременный и долгосрочный прогноз;
- идентифицировать осложнения острого инфаркта.
Инфаркт миокарда вызывает нарушения локальной сократимости левого желудочка разной степени выраженности. Структура ткани в области с нарушенной сократимостью может указать на давность инфаркта. Нередко на границе с нормальными сегментами видна резкая демаркационная линия. Граница между акинетичным и нормальным миокардом иногда хорошо визуализируется.
Для появления сегментарного нарушения сократимости миокарда, определимого при помощи эхокардиографии, необходимо повреждение более 20% толщины стенки желудочка. Могут быть определены локализация и распространенность инфаркта миокарда.
Эхокардиография особенно полезна в ранние сроки. Легко идентифицируются дисфункция митрального клапана, протяженность инфаркта, пристеночный тромб и механические осложнения инфаркта миокарда. Во время эпизода ишемии миокарда могут быть обнаружены локальная гипокинезия или акинезия стенки левого желудочка. После исчезновения ишемии может отмечаться восстановление нормальной сократимости.
Количество вовлеченных сегментов, полученное при оценке сократительной способности стенки сердца, как мера остаточной функции левого желудочка имеет раннее и позднее прогностическое значение при предсказании возможности осложнений и выживаемости. Истончение стенки левого желудочка указывает на ранее перенесенный инфаркт миокарда. При хорошей визуализации, когда виден весь эндокард, нормальная сократимость левого желудочка почти исключает инфаркт миокарда.
Источник