Диф диагноз ибс с инфарктом миокарда

 Дифференциальная диагностика инфаркта миокарда применяется для исключения ошибок. Дело в том, что есть заболевания, которые по симптомам схожи с инфарктом. Так, например, гастралгическая форма инфаркта может восприниматься, как пищевое отравление – и необходимые действия совсем другие, нежели при инфаркте.
Дифференциальная диагностика инфаркта миокарда применяется для исключения ошибок. Дело в том, что есть заболевания, которые по симптомам схожи с инфарктом. Так, например, гастралгическая форма инфаркта может восприниматься, как пищевое отравление – и необходимые действия совсем другие, нежели при инфаркте.
Клиническая картина типичного инфаркта миокарда (ИМ) проявляется рядом достаточно специфических симптомов: сильная боль за грудиной, длящаяся более 20-ти минут и не купирующаяся нитратными средствами, одышка, страх смерти и т.д. В связи с этим, диагностика классических инфарктов миокарда редко вызывает затруднение.
Как правило, при типичном течении приступа в первые полчаса от начала заболевания, выполняется только дифференциальная диагностика инфаркта миокарда и стенокардии.
Справочно. Однако, при атипичном течении приступа ИМ может маскироваться под множество различных заболеваний, включая желудочно-кишечные и легочные патологии. Поэтому грамотная и быстрая дифференциальная диагностика инфаркта играет важнейшую роль в своевременном выставлении диагноза.
Как могут проявляться атипичные инфаркты миокарда
Справочно. При атипичном течении приступа ИМ может отсутствовать выраженная болевая симптоматика (чаще всего, такие формы ИМ наблюдаются у лиц с СД). В таком случае, основным проявлением инфаркта миокарда будет остро возникшая тяжелая одышечная симптоматика.
При абдоминальных формах инфаркта миокарда пациентов беспокоят боли в животе, тахикардия, тошнота, одышка и т.д.
Также проявлением атипичного инфаркта миокарда может быть:
- интенсивная зубная боль, сочетающаяся с одышкой и тахикардией;
- резкая слабость;
- страх смерти;
- обморочные состояния;
- сильные головокружения;
- перепады артериального давления и т.д.
В связи с этим, для того чтобы заподозрить атипичный инфаркт миокарда при осмотре пациента важно оценивать у него наличие факторов сердечно-сосудистого риска (возраст, ИБС в анамнезе, наличие ожирения и т.д.).
С какими заболеваниями проводят диф. диагностику ИМ
Диф. диагностика инфаркта проводится с:
- другими сердечно-сосудистыми патологиями (вазоспастическими формами стенокардии, аортальными стенозами, воспалительным поражением миокарда и перикарда, расслаивающимися аортальными аневризмами, синдромом Бругады, ВПВ-синдромом и т.д.);
- желудочно-кишечными патологиями (пищеводными спазмами, язвами пищевода, обострением гастритов, прободением язв, острыми формами панкреатитов и холециститов, приступом аппендицита);
- патологиями легких (тромбоэмболиями легочной артерии (ТЭЛА), превмотораксом, воспалительным поражениям плевры и т.д.);
- паническими атаками;
- острыми нарушениями мозгового кровообращения;
- субарахноидальными кровоизлияниями;
- корешковым синдромом и т.д.

Справочно. В клинической практике, дифференциальную диагностику инфаркта миокарда чаще всего проводят с приступами стенокардии, расслаивающимися аортальными аневризмами, ТЭЛА, острыми перикардитами и миокардитами, острыми панкреатитами, желудочной язвой, приступам межреберной невралгии.
Дифференциальная диагностика инфаркта миокарда и расслаивающейся аортальной аневризмы
Расслоением аорты (расслаивающейся аортальной аневризмой), называют разрыв аортальной стенки, сопровождающийся затеканием  крови между слоями аортальной стенки. При этом кровь, скапливающаяся между слоями аортальной стенки, провоцирует ее дальнейшее расслоение.
крови между слоями аортальной стенки. При этом кровь, скапливающаяся между слоями аортальной стенки, провоцирует ее дальнейшее расслоение.
Основными причинами развития расслаивающейся аневризмы аорты являются:
- выраженное атеросклеротическое поражение аорты;
- гипертоническая болезнь с частыми скачками давления и развитием гипертонических кризов;
- очаговые некротические поражения аорты бактериальными эмболами, обусловленные острыми инфекционными патологиями;
- повреждения аорты на фоне спондилитов, злокачественного поражения пищевода, пенетраций пептических язв и т.д.;
- повреждений аорты инородным телом;
- закрытые травмы области груди или живота.
Справочно. Приступ при расслоении аортальной аневризмы всегда начинается с появления резкой, интенсивной боли за грудиной (что очень похоже на инфаркт). Боль часто иррадиирует в область левой лопатки, в руку.
В единичных случаях, боль при расслоении аортальной аневризмы может отдавать в челюсть. На фоне выраженного болевого синдрома часто отмечается двигательное возбуждение.
На начальных стадиях расслоения возможно появление брадиаритмии, в дальнейшем, при появлении внутреннего кровотечения развивается тахикардия.
Частым симптомом расслоения аневризмы аорты является появление повторяющихся обморочных состояний. Также отмечается выраженная бледность и цианотичность кожных покровов и слизистых.
При проведении физикального обследования часто обнаруживают грубые систолические шумы в аорте, проводящиеся на область сонных артерий.
Также можно выявить выраженную асимметричность пульса.
Внимание. Артериальное давление при расслоении аортальной аневризмы быстро падает, вплоть до развития выраженной гипотонии и коллапса.
У пациентов с полным разрывом аортальной стенки отмечается появление симптомов внутреннего кровотечения и признаков геморрагического шока (в таких случаях, вероятность летального исхода составляет более девяноста процентов).
Для проведения дифференциальной диагностики инфаркта миокарда с расслаивающейся аортальной аневризмой (РАА), выполняется электрокардиографическое исследование.
Важно. В отличие от ИМ, для расслаивающейся аневризмы не характерно динамическое изменение ЭКГ картины.
При РАА на ЭКГ чаще всего регистрируют коронарную недостаточность и очаговые миокардиальные изменения.
В общем анализе крови при РАА отмечается быстро прогрессирующая анемия, что абсолютно не характерно для инфаркта миокарда.
На фоне сдавления кровью сосудов спинного мозга, при РАА отмечается выраженная неврологическая симптоматика (появление гемиплегий, судорог, параплегий, непроизвольных мочеиспусканий и т.д.).
В некоторых случаях, на фоне сдавления коронарных сосудов при РАА может отмечаться ложная симптоматика стенокардического приступа или инфаркта миокарда. Следует отметить, что на ЭКГ у таких пациентов, также отмечаются специфические для инфаркта миокарда изменения.
Внимание. Поэтому, при возникновении малейших подозрений на наличие у пациента РАА, необходимо выполнить Эхо-КГ, магниторезонансную или компьютерную томографию.
Следует отметить, что своевременная дифференциальная диагностика РАА и инфаркта миокарда играет важнейшую роль для определения дальнейшей терапевтической тактики.
Очень важно! Тромболизис, являющийся основным и наиболее эффективным методом лечения ИМ, категорически противопоказан пациентам с расслаивающейся аортальной аневризмой.
Дифференциальная диагностика инфаркта миокарда и ТЭЛА
 ТЭЛА – это патология, представляющая собой закупорку ветвей или главного ствола ЛА (легочная артерия) тромбами (эмболами). Источником тромбов при ТЭЛА чаще всего являются крупные вены ног или таза.
ТЭЛА – это патология, представляющая собой закупорку ветвей или главного ствола ЛА (легочная артерия) тромбами (эмболами). Источником тромбов при ТЭЛА чаще всего являются крупные вены ног или таза.
В некоторых случаях, ТЭЛА может быть связана с жировыми, воздушными, опухолевыми и т.д. эмболами.
В молодом возрасте тромбоэмболия легочной артерии чаще регистрируется у женщин, однако, после пятидесяти пяти лет симптомы ТЭЛА чаще возникают у мужчин.
Причиной развития симптомов ТЭЛА является повышенное тромбообразование в сосудах, обусловленное:
- нарушением кровотока;
- воспалительным или травматическим поражением сосудистой стенки;
- гиперкоагуляцией и угнетением фибринолиза.
Справочно. Чаще всего ТЭЛА возникает у пациентов с тромбозом глубоких вен нижних конечностей, поэтому при проведении дифференциальной диагностики ТЭЛА и инфаркта миокарда врач обращает внимание на состояние вен пациента.
Также ТЭЛА может возникать на фоне острых инфекционных патологий, переломов бедра, злокачественных новообразований, полицитемии, эритроцитоза и т.д.
Болевой синдром при тромбоэмболии легочной артерии схож с приступом при инфаркте миокарда. Боли острые, жгучие, могут иррадиировать в руку, лопатку и т.д., сочетаются с интенсивной одышечной симптоматикой.
Однако, в отличие от инфаркта миокарда при ТЭЛА часто регистрируется кровохарканье.
Важно. При проведении ЭКГ у пациентов с ТЭЛА выявляются специфические симптомы перегрузки правых сердечных отделов.
На рентгенографиях легких могут регистрироваться признаки инфарктной пневмонии, проявляющиеся обеднением сосудистых рисунков.
Для подтверждения диагноза ТЭЛА и проведения дифференциальной диагностики с инфарктом миокарда применяют ВПСЛ (вентиляционная-перфузионная сцинтиграфия легких) или компьютерную томографию при помощи контрастирования легочных артерий (ЛА).
В единичных случаях, выполняется ангиография ЛА.
Справочно. Изменения на электрокардиограммах при ТЭЛА малоспецифичны, поэтому данный метод может применяться только в комплексе с другими методами исследований, для выполнения диф.диагностики с ИМ.
Диф.диагностика ИМ и стенокардического приступа
Стенокардией называют клинический вариант ишемической болезни сердца, проявляющийся интенсивными давящими или жгучими болями за грудиной. Болевой синдром часто связан со стрессом, физическим переутомлением, испугом и т.д.
Боли, как правило, менее интенсивные, чем при инфаркте миокарда и длятся всегда менее пятнадцати (максимум двадцати минут).
Внимание. Следует отметить, что болевой синдром при стенокардии эффективно купируется приемом нитратных средств (Нитроглицерин).
Острые перикардиты
 Острыми перикардитами называют воспалительные поражения серозной сердечной оболочки. Как правило, заболевание развивается как осложнение инфекционных патологий, аутоиммунных заболеваний и т.д. В единичных случаях, развиваются идиопатические перикардиты.
Острыми перикардитами называют воспалительные поражения серозной сердечной оболочки. Как правило, заболевание развивается как осложнение инфекционных патологий, аутоиммунных заболеваний и т.д. В единичных случаях, развиваются идиопатические перикардиты.
Развитие перикардита сопровождается появлением избыточного объема жидкости в перикардиальной полости, либо образованием фиброзных спаек.
В отличие от инфаркта миокарда, симптомам перикардита часто предшествуют бактериальные или вирусные инфекции.
Справочно. Боли при перикардите менее интенсивные, усиливающиеся при вдохе. Также следует подчеркнуть, что боли зависят от положения тела, что не характерно для ИМ.
При проведении аускультации отмечается появление шума перикардиального трения.
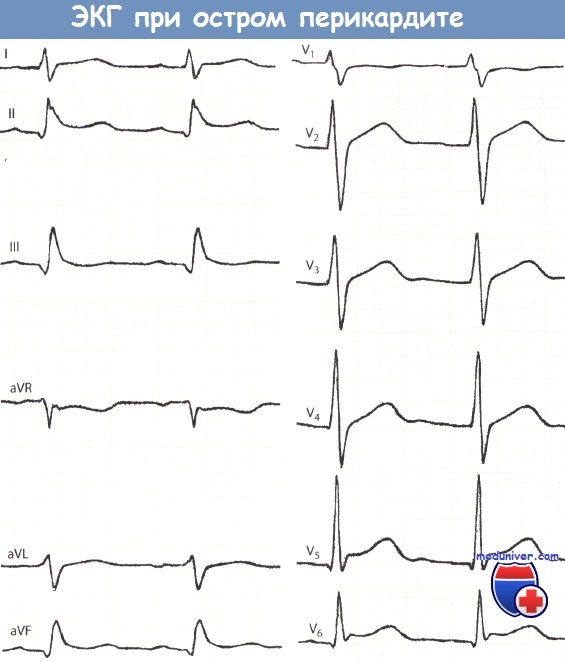
На электрокардиограмме при перикардитах отмечается конкордантная ST-элевация. Патологические QS и Q отсутствуют.
Справочно. В биохимическом анализе крови может отмечаться увеличение маркеров миокардиальных некрозов из-за воспалительного повреждения субэпикардиальной зоны.
Дифференциальная диагностика инфаркта миокарда с миокардитами
Миокардитами называют поражение миокарда, преимущественно воспалительного характера. Чаще всего, развитию миокардита предшествует инфекционное заболевание.
Симптомы миокардита, в отличие от признаков ИМ часто регистрируются в молодом возрасте. Болевой синдром менее интенсивный, чем при ИМ. При проведении коронарной ангиографии у пациентов с миокардитом отсутствуют признаки атеросклеротических поражений сосудов.
Справочно. При проведении электрокардиографии у пациентов с миокардитом регистрируется снижение амплитуды R. Типичная для ИМ динамика ЭКГ симптомов при миокардите отсутствует.
Диф. диагностика ИМ с другими заболеваниями
 При приступах острых панкреатитов болевые синдромы, как правило, связаны с употреблением алкоголя, жирной, жареной и т.д. пищи. Боли локализуются в верхней части живота или иррадиируют в спину или за грудину.
При приступах острых панкреатитов болевые синдромы, как правило, связаны с употреблением алкоголя, жирной, жареной и т.д. пищи. Боли локализуются в верхней части живота или иррадиируют в спину или за грудину.
Для проведения диф.диагностики необходимо оценить уровень амилазы в биохимических анализах.
У пациентов с обострением язвы желудка отмечается интенсивная боль в эпигастрии (иногда иррадиирующая за грудину). Также отмечается усиление болей при проведении пальпации живота. Характерно появление признаков раздражения брюшины.
Для уточнения диагноза выполняют гастроскопию.
Важно. Следует обратить внимание, что и при панкреатите, и при язве могут отмечаться изменения желудочковых комплексов на электрокардиограмме (изменение ST и T).
Достаточно часто диф.диагностика ИМ проводится с межреберными невралгиями.
В таких случаях отмечается интенсивная болевая симптоматика. Однако, боли усиливаются при пальпации грудной клетки, при дыхании и движении.
Изменения на электрокардиографии при межреберных невралгиях отсутствуют.
Источник
Дифференциальный диагноз инфаркта миокарда. Острый перикардит. Гипертрофическая кардиомиопатия.Дифференциальный диагноз инфаркта миокарда проводится со следующими заболеваниями. Рентгенография грудной клетки обычно не выявляет изменений или определяется «шаровидное» сердце. По данным ЭхоКГ функция сердца не нарушена или выявляется скопление жидкости в полости перикарда. • Гипертрофическая кардиомиопатия (ГКМП) — в период ФН у больного может (в 30—50% случаев) отмечаться выраженная загрудинная боль (со всеми признаками ангинозной) вследствие роста П02 гипертрофированным миокардом, под действием повышения давления из-за сужения пути оттока из ЛЖ. В период ФН или после ее окончания (независимо от боли) могут отмечаться сердцебиение, общая слабость, обмороки и ВСС. Эти симптомы – результат дефицита возможностей повысить МОК вследствие сужения устья аорты и нарушения наполнения ЛЖ в диастолу. Заболевание имеет генетический характер. Характерный признак ГКМП – нарушение строения миофибрилл (этим можно объяснить частое появление аритмий). При выслушивании сердца (в проекции аортального клапана) определяется нарастающий и убывающий систолический шум, проводящийся на шею. В случае митральной недостаточности отмечается систолический шум над верхушкой. Размеры сердца увеличены, верхушечный толчок смещается влево. На ЭКГ определяются ГЛЖ, наличие зубцов Q в V4-6 или III, avF-отведениях (из-за гипертрофии межжелудочковой перегородки). • Прободная язва желудка или двенадцатиперстной кишки, патология пищевода (ГЭРБ, нарушение моторики пищевода), которая может быть причиной боли (похожей на ишемическую) в грудной клетке (нередко эти нарушения комбинируются с ИБС, что затрудняет дифференциальную диагностику); острый холецистит (изредка сочетается с нижним ИМ; может усилить клинические симптомы и изменения ЭКГ, появляющиеся при ИМ), протекающий с болезненностью в правом подреберье, лихорадкой и лейкоцитозом; панкреатит и аппендицит.
• Пищевое отравление. • Расслаивающаяся аневризма аорты (встречающаяся чаще на 6-м десятилетии жизни) — драматичное событие с точки зрения высокой летальности. Так, в первые часы от начала болей умирает треть больных, в первый день — 15 больных в час и в первую неделю — более 70% пациентов. Болеют чаще мужчины с АГ, тогда как у женщин эта патология может начаться в молодом возрасте, особенно с синдромом Марфана. Выделяют следующие виды данной патологии: расслоение аневризмы аорты вне покрытия перикардом (тип В) и внутриперикардиально (тип А, характеризующийся худшим прогнозом с точки зрения развития фатальных осложнений — тяжелая аортальная недостаточность, тампонада сердца, инсульт); 2/3 эпизодов касаются внутриперикардиальной аорты (чуть повыше аортальных клапанов), 1/5 случаев локализации – ниже отхождения левой подключичной артерии, еще реже поражается дуга аорты или ее брюшной отдел. У пациентов типа А появляется внезапная «разрывающая» острая (огромной интенсивности), рецидивирующая боль, локализованная в центре грудной клетки и возникающая из грудино-реберных сочленений. • ТЭЛА — характерна возникшая внезапно одышка, связанная с болью в грудной клетке (в 65% случаев) плеврального характера, нет признаков ОЛ. ТЭЛА следует подозревать в случае появления у больного (особенно с наличием ФР ТЭЛА) неясной одышки и/или болей в грудной клетке с отсутствием ишемических изменений на ЭКГ (иногда определяюгся S1,Q3 и отрицательные зубцы Т в V1-3). Рентгенография легких – обычно без явных отклонений от нормы. По данным ЭхоКГ можно оценить нарушение систолической функции ЛЖ и выявить признаки перегрузки правых отделов сердца. Более информативны – легочная ангиография, КТ легких и оценка уровня Д-димеров • Левосторонний фибринозный плеврит (чаще сопутствующий болезням легких) — боль часто сильная и связана с дыханием, кашлем (в отличие от постоянной боли при ИМ), больной лежит на больном боку, дыхание поверхностное. На стороне поражения отмечаются снижение подвижности нижнего края, шум трения плевры и ослабление везикулярного дыхания К неинвазивной визуальной диагностике инфаркта миокарда относят рентгенографию грудной клетки, которая дает важную информацию и в ряде случаев помогает исключить причину болей в грудной клетке (пневмоторакс, ТЭЛА с инфарктом легких, переломы ребер, расслоение аорты). У больных ИМ рентгенография легких может быть полезна в выявлении ОЛ, оценке размеров сердца (есть или нет кардиомигалия), решении вопроса о том, является ли СН (кардиального или клапанного генеза) острой или хронической Для верификации диагноза инфаркта миокарда (особенно когда при затяжном болевом приступе после снятия ЭКГ типичные изменения на ней отсутствуют и диагноз сомнителен, неясен) важна и неинвазивная ЭхоКГ в двух режимах Определяют симптомы возможного некроза нарушение региональной сократимости миокарда (участки акинезии, гиподискинезии) даже у больных с нетрансмуральным ИМ, ФВЛЖ, размеры камер сердца и разные осложнения ИМ – перфорацию (дефекты) межжелудочковой перегородки (ДМЖП), разрывы миокарда, аневризмы желудочков, выпот в полость перикарда, разрыв или отрыв сосочковых мышц, митральную регургитацию. Нормальная локальная сократимость миокарда ЛЖ часто помогает исключить ИМ в этой зоне. Для ИМ ПЖ характерны расширение ПЖ, тяжелая его дисфункция, которая часто сочетается с таковой нижней стенки ЛЖ Катетеризация ЛА выявляет повышенное давление в ППр на фоне неизмененного ДЗЛА. Недостатки ЭхоКГ — невозможность отличить свежий ИМ от старого рубца (следов ранее перенесенного ИМ) и субъективность анализа данных (в ряде случаев их нельзя оценить количественно) Если ЭКГ и изменения ферментов не позволяют достоверно подтвердить диагноз инфаркта миокарда, то в течение первых 2—5 дней проводят сцинтиграфию сердца с изотопом технеция (или радионуклидную вентрикулографию) Технеций накапливается в зоне некроза, и на сцинтиграмме появляется «горячий очаг». Сцинтиграфия менее чувствительна, чем определение МВ-КФК Она, как и ЭхоКГ, не позволяет отkичить свежий ИМ от старого рубца. При некрозе миокарда ионы кальция выходят из миокардиоцита и пирофосфат соединяется с ними так, что выявляемые поля его фиксации указывают на участки некроза. Учебное видео ЭКГ при миокардите, перикардите и ТЭЛА
– Также рекомендуем “Принципы лечения неосложненного инфаркта миокарда. Направления фармакологического лечения инфаркта миокарда.” Оглавление темы “Диагностика и лечение инфаркта миокарда.”: |
Источник