Диф диагностика миокардита с инфарктом
При постановке диагноза «миокардит» необходимо исключать заболевания, протекающие с вторичным поражением миокарда, а также первичные поражения сердца неустановленной этиологии, не связанные с заболеваниями других органов и систем (кардиомиопатии). При проведении дифференциальной диагностики неревматических миокардитов следует исключать эндокринные, метаболические и общие системные заболевания как причину поражения сердечной мышцы.
Наибольшее практическое значение имеет дифференциальная диагностика миокардитов с:
- ИМ;
- ДКМП;
- ревматическими и неревматическими поражениями клапанов сердца;
- поражением сердца при длительно существующей АГ;
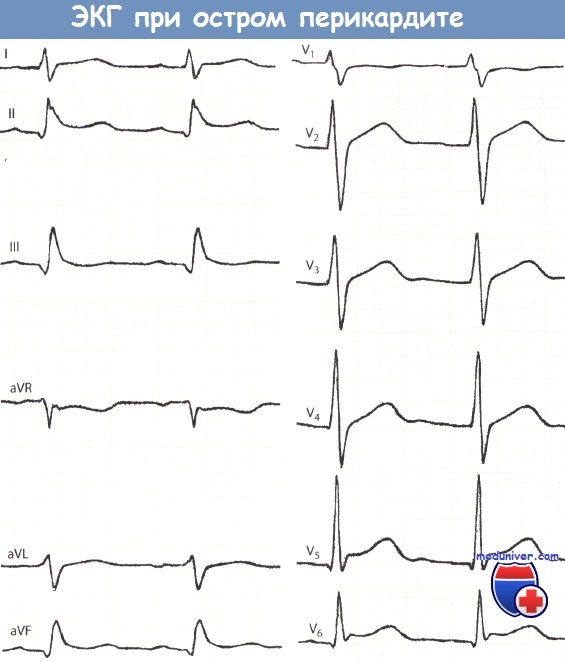
- хроническим экссудативным и констриктивным перикардитом.
При обследовании детей раннего возраста следует принимать во внимание возможность развития врождённых нервно-мышечных заболеваний, эндокардиального фиброэластоза, гликогеноза, врождённых аномалий венечных артерий сердца, болезни Кавасаки.
Поскольку во врачебной практике наиболее часто дифференциальную диагностику миокардита приходится проводить с первыми двумя заболеваниями, остановимся на них более подробно (табл. 1 и 2).
Таблица 1
Дифференциальная диагностика миокардита и острого коронарного синдрома
| Сходства | Различия |
| Длительные интенсивные боли в грудной клетке; смещение сегмента RS-T и изменения зубца Т, а также другие инфарктоподобные изменения (патологический зубец Q или комплекс QS); повышение активности кардиоспецифических ферментов и уровня тропонинов | Наличие предрасполагающих факторов риска ИБС (курение, дислипидемия, АГ, нарушение углеводного обмена, гипергомоцистеинемия и др.); эффект нитроглицерина для купирования боли; типичная для острого ИМ динамика ЭКГ; наличие при остром ИМ крупноочаговых нарушений регионарной сократимости миокарда ЛЖ на ЭхоКГ |
Таблица 2
Дифференциальная диагностика миокардита и ДКМП
| Сходства | Различия |
| Клинические проявления сердечной недостаточности (одышка, сухой кашель, положение ортопноэ, отеки и др.); расширение камер сердца и снижение гемодинамических показателей (например, снижение сердечного индекса, фракции выброса, увеличение конечного диастолического объема и конечного диастолического давления) по данным ЭхоКГ; изменение сегмента RS-T; нарушения ритма сердца (при тяжелых формах миокардита) | Больные миокардитом обычно указывают на перенесённое инфекционное заболевание в предшествующие 2-3 нед; в большинстве случаев миокардитов признаки застойной сердечной недостаточности выражены значительно меньше, чем при ДКМП, а также не характерен тробоэмболический синдром; у больных миокардитом могут быть выявлены лабораторные признаки воспалительного синдрома, повышенный уровень кардиоспецифических энзимов, что не типично для (ДКМП); у большинства больных миокардитом в исходе нет стойких дефектов миокарда, возможно спонтанное выздоровление, степень дисфункции желудочков может стабилизироваться; заболевание характеризуется неуклонным прогрессированием и рефрактерным течением застойной сердечной недостаточности лишь при гигантоклеточном миокардите (редкой форме миокардита, ассоциирующейся с аутоиммунными заболеваниями, болезнью Крона, миастенией), миокардите при СПИДе, фульминантном течении, а также хроническом с трансформацией в ДКМП |
В ряде случаев для дифференциальной диагностики тяжёлого (диффузного) миокардита и ДКМП может потребоваться эндомиокардиальная биопсия.
Показания к консультациям других специалистов
Больным с миокардитом необходима консультация ревматолога, ЛОР-врача, инфекциониста (при неустановленной этиологии заболевания или с подозрительным эпидемиологическим анамнезом), кардиохирурга (для оперативного лечения стойких нарушений сердечного ритма, не поддающихся консервативной терапии, и резистентной к терапии сердечной недостаточности). В частности, пациенты с фульминантным течением нуждаются в активной инотропной поддержке и применении искусственного ЛЖ.
Пример формулировки диагноза
Принципы формулировки диагноза миокардита представлены в табл. 3.
Таблица 3
Структура диагноза миокардита
| Критерии | Миокардит |
| Течение миокардита Распространённость воспалительного процесса Этиологический фактор Степень тяжести | Острый, подострый; хронический Очаговый; диффузный Вирусный; бактериальный; грибковый; паразитарный; аллергический; токсический; неуточненный Легкая форма; умеренная форма; тяжелая форма |
После этого указывают осложнения (если они есть), стадию недостаточности кровообращения по Н.Д. Стражеско и В.Х. Василенко и ФК по NYHA.
Примеры
Острый очаговый постгриппозный миокардит, лёгкая форма. Наджелудочковая экстрасистолия. НК 0 (I ФК).
Острый диффузный миокардит, неуточнённой этиологии. Желудочковая экстрасистолия. Пароксизм желудочковой тахикардии от ____ г. НК IIа стадии (III ФК).
Шостак Н.А., Клименко А.А.
Миокардиты
Опубликовал Константин Моканов
Источник
Дифференциальный диагноз инфаркта миокарда. Острый перикардит. Гипертрофическая кардиомиопатия.Дифференциальный диагноз инфаркта миокарда проводится со следующими заболеваниями. Рентгенография грудной клетки обычно не выявляет изменений или определяется «шаровидное» сердце. По данным ЭхоКГ функция сердца не нарушена или выявляется скопление жидкости в полости перикарда. • Гипертрофическая кардиомиопатия (ГКМП) — в период ФН у больного может (в 30—50% случаев) отмечаться выраженная загрудинная боль (со всеми признаками ангинозной) вследствие роста П02 гипертрофированным миокардом, под действием повышения давления из-за сужения пути оттока из ЛЖ. В период ФН или после ее окончания (независимо от боли) могут отмечаться сердцебиение, общая слабость, обмороки и ВСС. Эти симптомы – результат дефицита возможностей повысить МОК вследствие сужения устья аорты и нарушения наполнения ЛЖ в диастолу. Заболевание имеет генетический характер. Характерный признак ГКМП – нарушение строения миофибрилл (этим можно объяснить частое появление аритмий). При выслушивании сердца (в проекции аортального клапана) определяется нарастающий и убывающий систолический шум, проводящийся на шею. В случае митральной недостаточности отмечается систолический шум над верхушкой. Размеры сердца увеличены, верхушечный толчок смещается влево. На ЭКГ определяются ГЛЖ, наличие зубцов Q в V4-6 или III, avF-отведениях (из-за гипертрофии межжелудочковой перегородки). • Прободная язва желудка или двенадцатиперстной кишки, патология пищевода (ГЭРБ, нарушение моторики пищевода), которая может быть причиной боли (похожей на ишемическую) в грудной клетке (нередко эти нарушения комбинируются с ИБС, что затрудняет дифференциальную диагностику); острый холецистит (изредка сочетается с нижним ИМ; может усилить клинические симптомы и изменения ЭКГ, появляющиеся при ИМ), протекающий с болезненностью в правом подреберье, лихорадкой и лейкоцитозом; панкреатит и аппендицит.
• Пищевое отравление. • Расслаивающаяся аневризма аорты (встречающаяся чаще на 6-м десятилетии жизни) — драматичное событие с точки зрения высокой летальности. Так, в первые часы от начала болей умирает треть больных, в первый день — 15 больных в час и в первую неделю — более 70% пациентов. Болеют чаще мужчины с АГ, тогда как у женщин эта патология может начаться в молодом возрасте, особенно с синдромом Марфана. Выделяют следующие виды данной патологии: расслоение аневризмы аорты вне покрытия перикардом (тип В) и внутриперикардиально (тип А, характеризующийся худшим прогнозом с точки зрения развития фатальных осложнений — тяжелая аортальная недостаточность, тампонада сердца, инсульт); 2/3 эпизодов касаются внутриперикардиальной аорты (чуть повыше аортальных клапанов), 1/5 случаев локализации – ниже отхождения левой подключичной артерии, еще реже поражается дуга аорты или ее брюшной отдел. У пациентов типа А появляется внезапная «разрывающая» острая (огромной интенсивности), рецидивирующая боль, локализованная в центре грудной клетки и возникающая из грудино-реберных сочленений. • ТЭЛА — характерна возникшая внезапно одышка, связанная с болью в грудной клетке (в 65% случаев) плеврального характера, нет признаков ОЛ. ТЭЛА следует подозревать в случае появления у больного (особенно с наличием ФР ТЭЛА) неясной одышки и/или болей в грудной клетке с отсутствием ишемических изменений на ЭКГ (иногда определяюгся S1,Q3 и отрицательные зубцы Т в V1-3). Рентгенография легких – обычно без явных отклонений от нормы. По данным ЭхоКГ можно оценить нарушение систолической функции ЛЖ и выявить признаки перегрузки правых отделов сердца. Более информативны – легочная ангиография, КТ легких и оценка уровня Д-димеров • Левосторонний фибринозный плеврит (чаще сопутствующий болезням легких) — боль часто сильная и связана с дыханием, кашлем (в отличие от постоянной боли при ИМ), больной лежит на больном боку, дыхание поверхностное. На стороне поражения отмечаются снижение подвижности нижнего края, шум трения плевры и ослабление везикулярного дыхания К неинвазивной визуальной диагностике инфаркта миокарда относят рентгенографию грудной клетки, которая дает важную информацию и в ряде случаев помогает исключить причину болей в грудной клетке (пневмоторакс, ТЭЛА с инфарктом легких, переломы ребер, расслоение аорты). У больных ИМ рентгенография легких может быть полезна в выявлении ОЛ, оценке размеров сердца (есть или нет кардиомигалия), решении вопроса о том, является ли СН (кардиального или клапанного генеза) острой или хронической Для верификации диагноза инфаркта миокарда (особенно когда при затяжном болевом приступе после снятия ЭКГ типичные изменения на ней отсутствуют и диагноз сомнителен, неясен) важна и неинвазивная ЭхоКГ в двух режимах Определяют симптомы возможного некроза нарушение региональной сократимости миокарда (участки акинезии, гиподискинезии) даже у больных с нетрансмуральным ИМ, ФВЛЖ, размеры камер сердца и разные осложнения ИМ – перфорацию (дефекты) межжелудочковой перегородки (ДМЖП), разрывы миокарда, аневризмы желудочков, выпот в полость перикарда, разрыв или отрыв сосочковых мышц, митральную регургитацию. Нормальная локальная сократимость миокарда ЛЖ часто помогает исключить ИМ в этой зоне. Для ИМ ПЖ характерны расширение ПЖ, тяжелая его дисфункция, которая часто сочетается с таковой нижней стенки ЛЖ Катетеризация ЛА выявляет повышенное давление в ППр на фоне неизмененного ДЗЛА. Недостатки ЭхоКГ — невозможность отличить свежий ИМ от старого рубца (следов ранее перенесенного ИМ) и субъективность анализа данных (в ряде случаев их нельзя оценить количественно) Если ЭКГ и изменения ферментов не позволяют достоверно подтвердить диагноз инфаркта миокарда, то в течение первых 2—5 дней проводят сцинтиграфию сердца с изотопом технеция (или радионуклидную вентрикулографию) Технеций накапливается в зоне некроза, и на сцинтиграмме появляется «горячий очаг». Сцинтиграфия менее чувствительна, чем определение МВ-КФК Она, как и ЭхоКГ, не позволяет отkичить свежий ИМ от старого рубца. При некрозе миокарда ионы кальция выходят из миокардиоцита и пирофосфат соединяется с ними так, что выявляемые поля его фиксации указывают на участки некроза. Учебное видео ЭКГ при миокардите, перикардите и ТЭЛА
– Также рекомендуем “Принципы лечения неосложненного инфаркта миокарда. Направления фармакологического лечения инфаркта миокарда.” Оглавление темы “Диагностика и лечение инфаркта миокарда.”: |
Источник
Для постановки диагноза «миокардит» необходимо исключить заболевания, протекающие с вторичным поражением миокарда, а также первичные поражения сердца неустановленной этнологии, не связанные с заболеваниями других органов и систем (кардиомиопатии). При дифференциальной диагностике неревматических миокардитов следует исключать как причину поражения сердечной мышцы эндокринные, метаболические, общие системные заболевания.
Наибольшее практическое значение имеет дифференциальный диагноз миокардитов с:
· инфарктом миокарда;
· дилатационной кардиомиопатией,
· ревматическими и неревматическими поражениями клапанов сердца;
· поражением сердца при длительно существующей артериальной гипертензии;
· хроническим экссудативным и конструктивным перикардитом.
У детей раннего возраста надо иметь в виду возможность развития врожденных нервно-мышечных заболеваний, эндокардиальноо фиброэластоза, гликогеноза, врожденных аномалий венечных артерий сердца, болезни Кавасаки.
В связи с тем что во врачебной практике наиболее часто дифференциальную диагностику миокардита проводят с первыми двумя заболеваниями, остановимся на них более подробно.
Дифференциальный диагноз миокардита и острого коронарного синдрома
Сходство:
· длительные интенсивные боли в грудной клетке;
· смещение сегмента Rs-T и изменения зубца T, а также другие инфарктоподобные изменения (патологический зубец Q или комплекс QS);
· повышение активности кардиоспецифических ферментов и уровня тропонинов.
Различия:
· наличие предрасполагающих факторов риска ИБС (курение, дислипидемия, артериальная гипертензия, нарушение углеводного обмена, гипергомоцистеинемия и др.);
· эффект нитроглицерина для купирования боли;
· типичная для острого инфаркта миокарда динамика ЭКГ;
· наличие крупноочаговых нарушений регионарной сократимости миокарда левого желудочка при остром инфаркте миокарда, установленное с помощью ЭхоКГ
Дифференциальная диагностика миокардита и дилатационной кардиомиопатии
Сходство:
· клинические проявления сердечной недостаточности (одышка, сухой кашель, положение ортопноэ, отеки и др.);
· расширение камер сердца и снижение гемодинамических показателей (снижение сердечного индекса, ФВ, увеличение КДО и КДД и т.д.) поданным ЭхоКГ;
· изменение сегмента RS-T;
· нарушения ритма сердца (при тяжелых формах миокардита).
Различия:
· больные миокардитом обычно указывают на перенесенное инфекционное заболевание в предшествующие 2-3 нед;
· в большинстве случаев миокардитов признаки застойной сердечной недостаточности выражены значительно меньше, чем при ДКМП, не характерен также тробоэмболический синдром;
· у больных миокардитом могут быть обнаружены лабораторные признаки воспалительного синдрома, повышенный уровень кардиоспецифических ферментов, что нетипично для ДКМП;
· у большинства больных миокардитом в исходе нет стойких дефектов миокарда, возможно спонтанное выздоровление, степень дисфункции желудочков может стабилизироваться Лишь при гигантоклеточном миокардите (редкой форме миокардита, ассоциирующейся с аутоиммунными заболеваниями, болезнью Крона, миастенией), миокардите при СПИДе, фульминантном течении, хроническом течении с трансформацией в ДКМП заболевание характеризуется неуклонным прогрессированием, рефрактерным течением застойной сердечной недостаточности.
В ряде случаев для дифференциальной диагностики тяжелого (диффузного) миокардита и ДКМП может потребоваться эндомиокардиальная биопсия.
Лечение миокардита
Основные цели лечения больных миокардитом, на достижение которых оно должно быть направлено:
· предотвращение формирования необратимой дилатации и камер сердца;
· предотвращение развития хронической сердечной недостаточности;
· предупреждение возникновения угрожающих жизни больного состояний (тяжелые нарушения ритма и проводимости).
Госпитализации подлежат все пациенты с подозрением на миокардит. В обязательном экстренном порядке должны быть госпитализированы больные, у которых с помощью ЭКГ обнаружили изменения, характерные для миокардита или напоминающие инфаркт миокарда, у которых в крови повышен уровень кардиоспепифических маркеров или/и развиваются признаки сердечной недостаточности.
Источник

