Давность инфаркта миокарда по морфологии
Макроскопические изменения миокарда при острой
коронарной недостаточности, обусловившей смерть в течение нескольких минут и
десятков минут либо вовсе незаметны, либо обнаруживаются дряб-лость.
неравномерное кровенаполнение некоторых участков миокарда. Через 3-6 часов очаг
инфаркта миокарда еще нечетко очерчен, нерав-номерно окрашен из-за чередования
ишемизированных и полнокровных участков. Через 12 часов границы очага
становятся четче, он при-обретает серовато-красный цвет. Через 1 сутки участок
становится желтовато-серым, вокруг него определяется зона гиперемии. Через 3-6
дней участок приобретает желтый цвет с зеленоватым оттенком. Через 7-15 дней он
становится желто-зеленым с сероватым оттенком по периферии. Через 15-30 дней
очаг приобретает серовато-белесоватый оттенок, становясь белесоватым плотным
рубцом.
Инфаркт
миокарда, развивающийся в течение первых 3 недель считают острым. Рубцующийся
(организующийся острый) инфаркт миокарда развивается на протяжении 3-8 недель.
При сочетании орга-низующегося инфаркта миокарда с острым процесс носит название
рецидивирующего инфаркта миокарда. Сочетание Рубцовых измене-ний с острым
инфарктом миокарда (возникает после 8 недель репара-ции) получило название
повторного инфаркта миокарда.
Микроскопически
через несколько десятков минут после смерти от острой коронарной
недостаточности в миокарде можно найти субсегментарные контрактуры миофибрилл.
Через 3-6 часов обнаружива-ется пикноз ядер, глыбчатый распад миофибрилл,
исчезновение гли-когена из кардиомиоцитов, неравномерное расширение, извитость
капилляров, полнокровие, стаз. В стенках некоторых сосудов плазма-тическое
пропитывание интимы, пикноз эндотелия, имеется краевое стояние и эмиграция
лейкоцитов. Наблюдается отек стромы.
Через
6-12 часов увеличивается число кардиомиоцитов с комко-ватой и эозинофильной
цитоплазмой, нарастает количество нейтрофи-лов, появляются немногочисленные
макрофаги.
Через
24 – 48 часов значительно увеличивается количество ней-трофилов и макрофагов,
усиливается их распад, из-за чего появляется базофилия межуточной ткани. Появляются
клетки типа лимфоцитов.
Через
3-6 дней в очаге поражения миокарда и вокруг него разви-ваются капилляры, пролиферируют
фибробласты, появляются колла-геновые волокна.
Через
7-14 дней вокруг зоны некроза развивается неспецифиче-ская грануляционная
ткань.
КЗ-4
неделе мелкие и к 4 – 8 неделе крупные очаги поражения миокарда замещаются
рубцовой тканью.
Сводные
данные представлены в таблице.
Динамика микроскопических изменений при инфаркте миокарда
Гистологические элементы | 3-5 час | 6-12 час | 24 час | 2 сут. | 3-6 сут. | 7-10 сут. | 2 вед. | Знед. | 6 нед. | >6 нед. |
Пикноз ядер | ++++ | ++++ | +++ | +++ | ++ | + | + | |||
Некроз миоцитов | + | + | ++ | ++++ | +++ | ++ | + | |||
Отек стромы | ++ | +++ | ++++ | ++++ | +++ | + | ||||
Нейтрофилы | + | + | ++ | ++++ | ++++ | +++ | ++ | + | + | + |
Эозинофилы | + | ++ | + | + | ||||||
Макрофаги | + | ++ | ++ | +++ | +++ | ++++ | ++++ | ++++ | ++ | |
Лимфоциты | + | ++ | ++ | +++ | +++ | ++++ | ++++ | ++++ | ++ | |
Плазмоциты | + | ++ | +++ | 1111 | ++++ | + | ||||
Фибробласты | + | +++ | ++++ | +++ | +++ | +++ | ||||
Коллаген | + | ++ | ++++ | ++++ | +++ | ++ | ||||
Капилляры | + | ++ | +++ | ++ | + |
похожие статьи
Ложная посттравматическая аневризма бедра как причина смерти / Федченко Т.М., Дмитриева О.А., Боканович И.Б., Дмитриев М.О. // Медицинская экспертиза и право. — 2010. — №6. — С. 46-48.
Скоропостижная смерть при имплантированном искусственном водителе ритма сердца / Лукаш А.А. // Судебно-медицинская экспертиза. — М., 1968. — №4. — С. 37-39.
Идентификация причин внезапной сердечной смерти при посредстве гистохимических методов исследования / Швалев В.Н., Гуски Г., Сосунов А.А. // Матер. IV Всеросс. съезда судебных медиков: тезисы докладов. — Владимир, 1996. — №2. — С. 29-31.
К вопросу о саморазрывах сердца / Кечек К.С. // Судебно-медицинская экспертиза. — М.: Изд-во Наркомздрава, 1928. — №8. — С. 109-111.
О самопроизвольных разрывах сердца в патолого-анатомическом и клиническом отношениях / Маркевич М. // Судебно-медицинская экспертиза. — М.: Изд-во Наркомздрава, 1928. — №8. — С. 8-17.
Проблема истинности современных представлений о сердечно-сосудистых заболеваниях (на примере коронарной патологии) / Витер В.И., Димов А.С., Петрова А.В., Герцен К.А., Юдинцева И.В. // Медицинская экспертиза и право. — 2011. — №1. — С. 19-24.
больше материалов в каталогах
Болезни системы кровообращения
Ишемическая болезнь сердца
Источник
нашел старый реферат, там и упомянутые крестики есть, может кому и сгодится…
“Морфология развития и заживления инфаркта миокарда (В. Ф. Калитеевская, Архив патологии, № 5, — 1957. С. — 20).
30 мин — 4 часа Макро. Ничего внятного разглядеть нельзя. Микро. Снижение гликогена. Извитость мышечных волокон.
4 — 12 часов Макро. Возможно обнаружить слабо выраженную неравномерность окраски миокарда. Микро. + отек, гемморрагии с неравномерностью кровенаполнения.
12 — 24 часа Макро. Неравномерность окраски миокарда достаточно ясно выражена. Микро. Кариопикноз, гиперэозинофилия миоцитов, контрактурные повреждения на периферии, там же начало нейтрофильной инфильтрации.
1 — 3 дня Макро. Тусклые серо-желтые очаги некроза чередующиеся с участками резкого полнокровия. Микро. Некроз, потеря поперечной исчерченности и ядер, нейтрофильная инфильтрация.
3 — 7 дней Макро. Поверхность очагов некроза выглядит суховатой. По краям некротизированных зон отчетливо видны границы в виде темно-красной каймы. Микро. Дезинтеграция некротизированной ткани, распад нейтроцитов, появление макрофагов.
7 — 10 дней Макро. Участки некроза яркие желтые. Кайма по периферии отчетливо выражена, приобретает буроватый оттенок. Микро. Выраженный фагоцитоз. Формирование грануляционной ткани по периферии.
10 — 24 дня Макро. Кайма по краям очагов некроза западает, выглядит как бы полупрозрачной (желатинозной), желтовато-бурой или коричневатой. К концу этого срока (± несколько дней) по периферии каймы можно заметить сероватые участки рубцовой ткани. Микро. Разрастания грануляционной ткани, накопление коллагена.
2 — 2,5 месяца Макро. Исчезновение очагов некроза, которые замещены молодой рубцовой тканью: полнокровная, сочная, эластичная. Постепенно становится более плотной, светло-серой. Микро. Соединительная ткань, уменьшение клеточности очагов.
Патогистология инфаркта миокарда
Давность 6 — 23 часа:
— миокард бледный, отечный; выбухает в зоне ОИМ; граница отчетливая (в отсутствие фиксации или фиксация в судане III, формалине или спирте); ИКМ>40.
— фуксинофилия кардиомиоцитов (окраска по Ли или Селье) — 2-4 балла.
— исчезновение поперечной исчерченности мышечного волокна — 2-4 балла.
— сегментарные контрактуры — 0-4 балла.
— первично-глыбчатый распад цитоплазмы КМЦ по периферии инфаркта — 0-4 балла.
— неравномерное полнокровие капилляров — 2-3 балла.
— лейкоцитарные стазы — 0-3 балла.
— изменение ядер в КМЦ — 2-4 балла.
— миоцитолиз (в поляризованном свете) — 2-4 балла
— некроз КМЦ с полным кариолизисом — 2-4 балла.
— нейтрофильные лейкоциты — 1-2 балла.
— диффузная лейкоцитарная инфильтрация — 0.
— лейкоцитарный вал — 0.
— пигментированные макрофаги — 0.
— лимфоциты — 0.
— фибробласты — 0.
— пролиферация кровеносных сосудов — 0.
— коллагеновые волокна — 0.
Давность 24-47 часов
— ОИМ бледно-коричневый, выбухает, граница отчетливая; ИКМ>40.
фуксинофилия кардиомиоцитов (окраска по Ли или Селье) — 2-4 балла.
— исчезновение поперечной исчерченности мышечного волокна — 4 балла.
— сегментарные контрактуры — 0-4 балла.
— первично-глыбчатый распад цитоплазмы КМЦ по периферии инфаркта — 0-4 балла.
— неравномерное полнокровие капилляров — 0 баллов.
— лейкоцитарные стазы — 0.
— изменение ядер в КМЦ — 4 балла.
— миоцитолиз (в поляризованном свете) — 4 балла.
— некроз КМЦ с полным кариолизисом — 4 балла.
— нейтрофильные лейкоциты — 3-4.
— диффузная лейкоцитарная инфильтрация — 4.
— лейкоцитарный вал — 0.
— пигментированные макрофаги — 0.
— лимфоциты — 0.
— фибробласты — 0.
— пролиферация кровеносных сосудов — 0.
— коллагеновые волокна — 0.
Давность 2-3 дня
— ОИМ желтовато-коричневый, суховатый; граница отчетливая.
фуксинофилия кардиомиоцитов (окраска по Ли или Селье) — 2-4 балла.
— исчезновение поперечной исчерченности мышечного волокна — 4 балла.
— сегментарные контрактуры — 0-4 балла.
— первично-глыбчатый распад цитоплазмы КМЦ по периферии инфаркта — 0-4 балла.
— неравномерное полнокровие капилляров — 0 баллов.
— лейкоцитарные стазы — 0.
— изменение ядер в КМЦ — 4 балла.
— миоцитолиз (в поляризованном свете) — 4 балла.
— некроз КМЦ с полным кариолизисом — 4 балла.
— нейтрофильные лейкоциты — 4.
— диффузная лейкоцитарная инфильтрация — 0.
— лейкоцитарный вал — 4.
— пигментированные макрофаги — 0.
— лимфоциты — 0.
— фибробласты — 0.
— пролиферация кровеносных сосудов — 0.
— коллагеновые волокна — 0.
Еще одна таблица, отражаюшая динамику развития инфаркта миокарда
Предложенная Беляниным В.Л. :
Морфодинамика изменений миокарда при инфаркте:
в библиотеке на форенсе
Белянинин В.Л. :
Морфодинамика изменений миокарда при инфаркте
Источник
Развитие морфологических изменений во времени при остром ИМ и последующей организации поражения представлено в таблице ниже.
Почти все трансмуральные инфаркты захватывают по меньшей мере часть левого желудочка (в т.ч. свободную стенку и межжелудочковую перегородку) и почти всю зону кровоснабжения окклюзированной артерии, оставляя лишь узкий ободок (0,1 мм) сохранного субэндокардиального миокарда, жизнеспособность которого поддерживается диффузией кислорода и питательных веществ из желудочка.
15-50% ИМ, вызванных обструкцией правой коронарной артерии, распространяются от задней части свободной стенки левого желудочка до смежной стенки правого желудочка. Изолированный инфаркт правого желудочка возникает редко (в 1-3% случаев), как и инфаркт предсердий.
Частота поражения каждой из трех основных артерий и соответствующие области повреждения миокарда, приводящего к инфаркту (при типичной правосторонней доминантной циркуляции):
• передняя нисходящая артерия (40-50%): инфаркт захватывает переднюю стенку левого желудочка поблизости от верхушки, переднюю часть межжелудочковой перегородки, верхушку по окружности;
• правая коронарная артерия (30-40%): инфаркт локализуется в нижней/задней стенке левого желудочка, задней части межжелудочковой перегородки, в некоторых случаях в нижней/задней свободной стенке правого желудочка;
• огибающая артерия (15-20%): инфаркт поражает латеральную стенку левого желудочка, за исключением области у верхушки.
Острый инфаркт миокарда, в основном в заднебоковой стенке левого желудочка,
выявленный гистохимически по отсутствию окрашивания области некроза (стрелка) хлоридом трифенилтетразолия из-за высвобождения дегидрогеназ после гибели клеток.
Обратите внимание на геморрагию из-за разрыва сердца и рубец на месте старого инфаркта (острие стрелки).
Ориентация препарата: задняя стенка сердца вверху.
Встречаются и другие локализации коронарных поражений, вызывающих инфаркт, например поражение левой основной коронарной артерии, вторичных ветвей передней нисходящей артерии или маргинальных ветвей левой огибающей артерии.
Макро- и микроскопическая картина инфаркта миокарда (ИМ) зависит от продолжительности жизни пациента после события. Области повреждения подвергаются последовательным прогрессирующим морфологическим изменениям, которые начинаются с типичного ишемического коагуляционного некроза (преобладающий механизм клеточной смерти при ИМ, хотя возможен также апоптоз) и переходят в воспаление и репарацию, протекающие очень сходно с ответом тканей на повреждение в других участках организма.
Диагностика острого инфаркта миокарда (ИМ) на ранней стадии (как прижизненная, так и посмертная) может быть затруднена, особенно если смерть наступила в первые несколько часов после появления симптомов. При макроскопическом исследовании изменения обнаруживают в случае смерти пациента через 12 час после начала ИМ, но если пациент умер через 2-3 час, то возможно определить область некроза, погрузив срез миокарда в раствор хлорида трифенилтетразолия.
Такое гистохимическое окрашивание придает красно-коричневый цвет интактному, не пораженному миокарду, где сохраняется активность дегидрогеназ (в частности, лактатдегидрогеназы). Поскольку дегидрогеназы высвобождаются из мертвых клеток через поврежденные мембраны, область инфаркта остается неокрашенной, бледной зоной. Через 12-24 час ИМ можно идентифицировать макроскопически на поперечных срезах как область синевато-коричневого цвета из-за застоя крови.

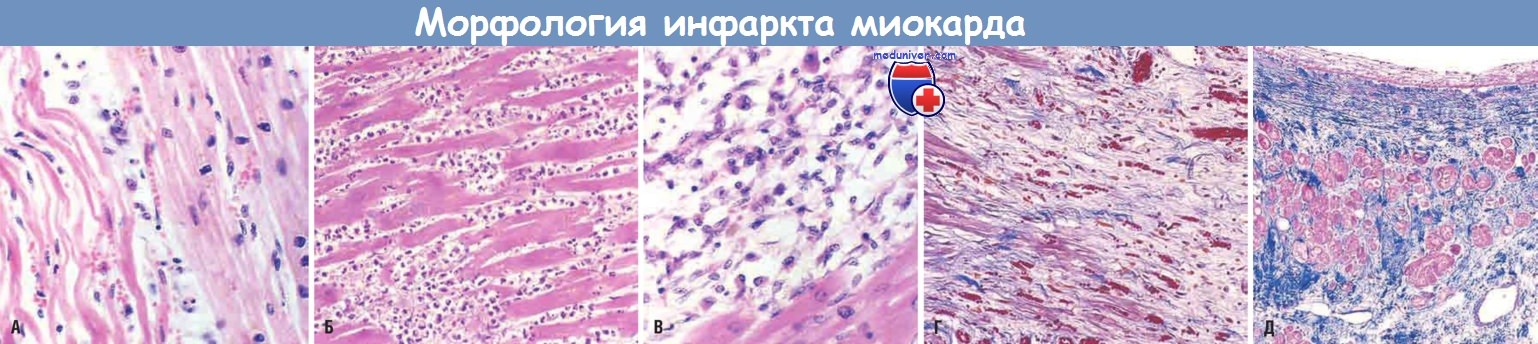
Микроскопическая картина инфаркта миокарда и стадии его репарации.
(А) Через сутки после инфаркта. Видны коагуляционный некроз и извитые кардиомиоциты (удлиненные и узкие по сравнению с расположенными справа сохранными кардиомиоцитами).
Расширенные пространства между погибшими клетками содержат отечную жидкость и нейтрофилы.
(Б) Через 3-4 сут после инфаркта. Плотный полиморфно-ядерный лейкоцитарный инфильтрат в области острого инфаркта миокарда.
(В) Через 7-10 сут после инфаркта. Почти полное удаление некротических клеток путем фагоцитоза.
(Г) Грануляционная ткань характеризуется присутствием рыхлого коллагена и обилием капилляров.
(Д) Заживший инфаркт с замещением некротических клеток плотным коллагеновым рубцом.
Видны немногочисленные оставшиеся кардиомиоциты.
После 24 час миокард в области инфаркта становится дряблым, желтовато-коричневого цвета, а зона ИМ приобретает более четкие границы. Через 10-14 сут зону ИМ окаймляет зона гиперемии из высоковаскуляризованной грануляционной ткани. На протяжении последующих недель у выжившего пациента в пораженной области формируется рубец.
Последовательность развития гистологических изменений вполне предсказуема. Типичные изменения, свойственные коагуляционному некрозу, можно увидеть при микроскопическом исследовании в первые 6-12 час после ИМ. На периферии зоны инфаркта могут присутствовать так называемые волны извитости.
Такие изменения, вероятно, обусловлены интенсивным воздействием сокращающихся жизнеспособных кардиомиоцитов на прилегающие к ним погибшие кардиомиоциты, которые растягиваются с образованием извитости. По краям инфаркта можно обнаружить сублетальные ишемические изменения — вакуольную дегенерацию, или миоцитолиз, — в виде крупных внутриклеточных вакуолей, содержащих, вероятно, воду. Некротические клетки вызывают острое воспаление, достигающее максимума за 1-3 сут.
После этого макрофаги удаляют некротические кардиомиоциты (этот процесс наиболее выражен на 3-7-е сутки), и область повреждения постепенно замещается высоковаскуляризованной грануляционной тканью (наиболее интенсивный процесс идет в течение 1-2 нед). По мере заживления грануляционная ткань замещается фиброзной. В большинстве случаев рубцевание завершается к концу 6-й недели, однако эффективность репарации зависит от размеров поражения.
В процессе заживления участвуют воспалительные клетки, мигрирующие в область повреждения через интактные кровеносные сосуды, которые часто сохраняются только по краям инфаркта. Именно поэтому репарация идет от краев инфаркта к его центру. Инфаркт в конце процесса репарации может оказаться неоднородным по структуре — заживление наиболее выражено на периферии. Как только репарация повреждения завершается, возраст рубца определить невозможно: плотный рубец спустя 8 нед после инфаркта и через 10 лет после него будет выглядеть одинаково.
Инфаркт может распространяться за пределы первоначальной границы в течение нескольких дней или недель в результате рецидивирующего некроза в прилегающих областях (расширение инфаркта). В подобных случаях присутствует центральная область, где заживление произошло раньше (т.е. оно более выражено), чем на периферии инфаркта. Этим процесс расширения инфаркта отличается от описанной ранее картины простого инфаркта, когда репарация на периферии опережает таковую в центре инфаркта.
Расширение инфаркта может произойти в результате ретроградного распространения тромба, проксимального сосудистого спазма, приводящего к недостаточному кровотоку через участок умеренного стеноза, ухудшения сократимости сердца, отложения микроэмболов, состоящих из тромбоцитов и фибрина, или аритмий, нарушающих функцию сердца.

– Рекомендуем ознакомиться со следующей статьей “Механизмы развития (патофизиология) реперфузии инфаркта миокарда”
Оглавление темы “Патогенез ишемической болезни сердца”:
- Механизмы развития (патофизиология) ишемической болезни сердца
- Механизмы развития (патофизиология) стенокардии
- Механизмы развития (патофизиология) инфаркта миокарда
- Различия трансмурального и субэндокардиального инфаркта миокарда
- Морфология инфаркта миокарда
- Механизмы развития (патофизиология) реперфузии инфаркта миокарда
- Клиника и маркеры инфаркта миокарда
- Механизмы развития (патогенез) осложнений инфаркта миокарда
- Механизмы развития (патогенез) хронической ИБС
- Механизмы развития (патогенез) внезапной сердечной смерти
Источник
