Что такое мв фракция при инфаркте миокарда
[06-023]
Креатинкиназа MB
500 руб.
Креатинкиназа МВ – это внутриклеточный фермент, который является специфичным и чувствительным индикатором повреждения миокарда.
Синонимы русские
Креатинфосфокиназа MB, КФК-МВ, КК-МВ, КК-2.
Синонимы английские
Creatinekinase MB, CK-MB, creatine phosphokinase, CPK-MB.
Метод исследования
Иммунохемилюминесцентный анализ.
Единицы измерения
Ед/л (единица на литр).
Какой биоматериал можно использовать для исследования?
Венозную кровь.
Как правильно подготовиться к исследованию?
- Не принимать пищу в течение 12 часов перед исследованием.
- Исключить физическое и эмоциональное перенапряжение за 30 минут до исследования.
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Креатинкиназа МВ (CK-MB) – это изоформа фермента креатинкиназы, участвующего в энергетическом обмене клеток.
Креатинкиназа состоит из двух субъединиц: M (от англ. muscle – “мышца”) и B (от англ. brain – “мозг”). Комбинации этих субъединиц образуют изоформы креатинкиназы CK-BB, CK-MM и CK-MB. В результате повреждения клеточной мембраны вследствие гипоксии или других причин эти внутриклеточные ферменты попадают в системный кровоток и их активность увеличивается. В то время как изоформы CK-MM и CK-BB преобладают в мышечной и нервной ткани, креатинкиназа MB почти полностью находится в сердечной мышце. В крови здорового человека она присутствует в совсем незначительных количествах. Поэтому увеличение активности креатинкиназы MB – высокоспецифичный и чувствительный индикатор повреждения миокарда.
Повреждение миокарда может возникнуть из-за воздействия разнообразных факторов, например травмы, дегидратации, инфекционного заболевания, воздействия тепла и холода, химических веществ. Однако главной его причиной является атеросклероз коронарных сосудов и ишемическая болезнь сердца (ИБС).
Ишемическая болезнь сердца имеет несколько форм. Тест на креатинкиназу MB чаще всего используют при остром инфаркте миокарда (ИМ). В крови человека, переживающего острый инфаркт миокарда, активность креатинкиназы MB может быть повышена в течение 4-8 часов после возникновения симптомов заболевания, пик приходится на 24-48-й час, а к норме показатель обычно возвращается к 3-м суткам. Это позволяет использовать креатинкиназу MB для диагностики не только первичного ИМ, но и рецидивирующего инфаркта (для сравнения: тропонин I и лактатдегидрогеназа ЛДГ нормализуются примерно к 7-м суткам). Следует отметить, что скорость изменения активности креатинкиназы MB зависит от многих причин: предшествующей патологии миокарда и обширности случившегося инфаркта, наличия или отсутствия сердечной недостаточности и др. Поэтому для наиболее точной диагностики необходимы повторные измерения активности креатинкиназы MB с интервалами 8-12 часов в течение первых 2 суток с появления симптомов заболевания. Активность креатинкиназы MB может оставаться нормальной в течение первых 4-8 часов даже при случившемся инфаркте.
Существует прямая зависимость между активностью креатинкиназы MB и обширностью инфаркта, поэтому данный показатель может быть использован при составлении прогноза заболевания.
Ишемическое повреждение миокарда, которое не приводит к развитию инфаркта (например, стабильная стенокардия), как правило, не увеличивает активность креатинкиназы MB.
В то время как ишемической болезнью сердца страдают обычно люди зрелого возраста и старше, среди молодых преобладает миокардит. Чаще всего он вызван кардиотропным вирусом Coxsackievirus (хотя обычно причину установить невозможно). Пациент с миокардитом испытывает неотчетливую загрудинную боль, повышенную утомляемость, перебои в работе сердца. Характер этих симптомов меняется в течение суток и при физических нагрузках. Однако они редко бывают сильно выраженными, и из-за этого заболевание часто остается нераспознанным. Воспаление в миокарде со временем приводит к необратимым изменениям: дилатационной кардиомиопатии и застойной сердечной недостаточности. При обширном вовлечении миокарда при миокардите отмечается повышение креатинкиназы MB. В отличие от острого инфаркта миокарда, при миокардите активность креатинкиназы MB характеризуется стойким и продолжительным повышением.
Редкий, но представляющий особую опасность синдром Рея, встречающийся чаще у детей младшего дошкольного возраста, тоже протекает с поражением сердечной мышцы. Развитию этого заболевания способствует употребление аспирина и вирусная инфекция, чаще всего это herpes zoster (ветряная оспа у детей) или грипп. При этом синдроме значительно нарушается функция печени, возникает отек головного мозга и острая энцефалопатия.
Другие заболевания миокарда, такие как сердечная недостаточность, кардиомиопатии, нарушения ритма, в большинстве случаев не приводят к существенному повышению активности креатинкиназы MB.
Некоторые вещества оказывают прямое токсическое воздействие на миокард: прием алкоголя способствует 160-кратному увеличению активности креатинкиназы MB, острое и хроническое отравление угарным газом CO – 1000-кратному.
Незначительная активность (менее чем 1 %) креатинкиназы MB наблюдается в мышечной ткани. Поэтому при экстремально высоких физических нагрузках (например, марафонском беге) или при обширной травме скелетной мускулатуры активность креатинкиназы MB может незначительно повышаться и без повреждения миокарда.
Для чего используется исследование?
- Для диагностики острого инфаркта миокарда в первые часы после появления симптомов.
- Для дифференциальной диагностики заболеваний, протекающих с болью в прекардиальной области.
- Для оценки степени повреждения миокарда и для составления прогноза заболевания, в том числе при воздействии больших доз этанола, при остром и хроническом отравлении угарным газом.
- Для диагностики рецидивирующего инфаркта.
- Чтобы оценить степень риска развития инфаркта миокарда и других коронарных нарушений у пациентов в реабилитационном периоде после обширных полостных и других хирургических операций.
- Для оценки осложнений при назначении церивастатина, флувастатина и правастатина.
Когда назначается исследование?
- При симптомах острого коронарного синдрома: интенсивной загрудинной боли длительностью более 30 минут, не устраняемой нитроглицерином, слабости, потливости, одышке при минимальной физической нагрузке.
- При симптомах острого коронарного синдрома без характерных изменений электрокардиограммы.
- При симптомах острого (и хронического) миокардита: неотчетливой загрудинной боли, повышенной утомляемости, чувстве перебоев в работе сердца.
- При контроле за функцией миокарда в раннем постинфарктном периоде.
- При оценке степени повреждения миокарда и при составлении прогноза заболевания, в том числе при воздействии больших и длительном воздействии малых доз этанола и угарного газа.
Что означают результаты?
Референсные значения: 0 – 25 Ед/л.
Причины повышения активности креатинкиназы MB:
- острый инфаркт миокарда,
- острый и хронический миокардит,
- тупая травма грудной клетки,
- значительные физические нагрузки,
- травма с повреждением мышц,
- рабдомиолиз,
- мышечная дистрофия Дюшенна,
- системные заболевания соединительной ткани (дерматомиозит, системная красная волчанка),
- синдром Рея,
- гипотиреоз,
- почечная недостаточность,
- отравление угарным газом,
- застойная сердечная недостаточность, кардиомиопатии,
- применение доксициклина.
Понижение активности креатинкиназы MB не является диагностически значимым.
Что может влиять на результат?
- Предшествующая патология миокарда, сердечная недостаточность.
- Прием препаратов, понижающих скорость клубочковой фильтрации: фуросемида, гентамицина, леводопы, метилпреднизолона.
- Ложноотрицательный результат может быть получен при проведении теста в первые 4-8 часов после появления симптомов заболевания.
Также рекомендуется
- Общий анализ крови (без лейкоцитарной формулы и СОЭ)
- Лейкоцитарная формула
- Скорость оседания эритроцитов (СОЭ)
- Тропонин I
- Креатинкиназа общая
- С-реактивный белок, количественно
Кто назначает исследование?
Кардиолог, анестезиолог-реаниматолог, терапевт, врач общей практики, педиатр, хирург.
Литература
- Herren KR, Mackway-Jones K. Emergency management of cardiac chest pain: a review. Emerg Med J. 2001 Jan;18(1):6-10.
- O’Connor RE, Brady W, Brooks SC, Diercks D, Egan J, Ghaemmaghami C, Menon V, O’Neil BJ, Travers AH, Yannopoulos D. Part 10: acute coronary syndromes: 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Circulation. 2010 Nov 2;122(18 Suppl 3): S787-817.
- Cabaniss CD. Creatine Kinase. In: Walker HK, Hall WD, Hurst JW, editors. Сlinical Methods: The History, Physical, and Laboratory Examinations. 3rd edition. Boston: Butterworths; 1990. Chapter 32.
- John A. Lott and John M. Stang. Serum Enzymes and isoenzymes in the Diagnosis and Differential Diagnosis of Myocardial Ischemia and Necrosis. CLIN. CHEM. 1980. 26/9, 1241-1250.
- Levy M, Heels-Ansdell D, Hiralal R, Bhandari M, Guyatt G, Villar JC, McQueen M, McFalls E, Filipovic M, Schünemann H, Sear J, Foex P, Lim W, Landesberg G, Godet G, Poldermans D, Bursi F, Kertai MD,
- Bhatnagar N, Devereaux PJ. Prognostic value of troponin and creatine kinase muscle and brain isoenzyme measurement afternoncardiac surgery: a systematic review and meta-analysis. Anesthesiology. 2011 Apr;114(4):796-806.
- Anthony S McLean, Stephen J Huang and Mark Salter. Bench-to-bedside review: The value of cardiac biomarkers in the intensive care patient. Critical Care 2008, 12:215.
Источник
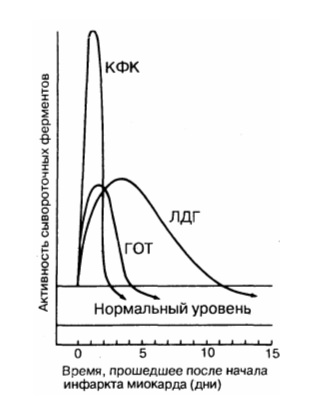
Лабораторная диагностика инфаркта миокарда. Креатинфосфокиназа (КФК) при инфаркте миокардаОбщий анализ крови. При инфаркте миокарда отмечается лейкоцитоз, который наиболее выражен через 2—4 дня от начала развития коронарной катастрофы. Количество лейкоцитов в 1 мм3 увеличивается обычно до 12 000—15 000, иногда до 20 000, к нормальному уровню возвращается через неделю от начала развития инфаркта миокарда (В. J. Gersh, I. P. Clements, 1996). Отмечается сдвиг формулы влево с увеличением количества полинуклеаров. Как отмечают авторы, речь идёт только о тех случаях, когда отсутствует другой патологический процесс, вызывающий лимфоцитопению. Определение активности креатинфосфокиназы (КФК) и её МВ-фракции в плазме крови было и остаётся надёжным методом лабораторной диагностики поражения сердечной мышцы у больных инфарктом миокарда. Некроз порядка 0,1 г миокарда можно определить, измеряя МВ-фракцию КФК в динамике (при поступлении, а затем с интервалом в 4—8 ч в течение 24 ч). Известны три изофермента креатинфосфокиназы: изофермент ММ содержится преимущественно в скелетных мышцах, ВВ (“би-би”) — в мозге и почках, MB (“эм-би”) — в сердце. Подъём в крови MB-КФК наблюдается при инфаркте раньше, чем общей КФК. Сейчас в клинике также активно изучается роль под фракций MB-КФК, в частности соотношения между МВ2 и МВР в ранней диагностике инфаркта миокарда (самые первые часы развития коронарной катастрофы). Так как концентрация кардиоспецифических тропонинов может оставаться повышенной спустя несколько суток (до 2 недель) от развития коронарной катастрофы, их определение не может полностью “вытеснить” анализ активности в крови КФК и её МВ-фракции, которые помогают определить “свежесть” инфаркта. При успешной реперфузии активность КФК нарастает быстрее с достижением раннего пика (до 24 ч от начала развития инфаркта миокарда), чем при сохраняющейся закупорке венечной артерии. Следует заметить, что динамика общей активности КФК в плазме крови не столько помогает в ранней диагностике инфаркта миокарда, сколько позволяет косвенно судить о величине поражения мышцы сердца. Напомним, что содержащийся в миокарде МВ-изофермент КФК присутствует в небольшом количестве также и в скелетных мышцах, тонком кишечнике, лёгких, диафрагме, матке и простате. Поэтому содержание в крови МВ-фракции КФК может повышаться при целом ряде состояний в отсутствие инфаркта миокарда. Например, при бронхиальной астме, гипервентиляции лёгких, тромбоэмболии гочной артерии, остром либо хроническом поражении мышечного аппарата (вклю внутримышечные инъекции, физические перегрузки, тремор при алкогольной стиненции, судороги, рабдомиолиз на фоне приёма таких гиполипидемических препаратов, как ингибиторы ГМГ-КоА-редуктазы), во время и после родов, при почечной недостаточности, гипотиреозе и других состояниях. Это может приводить к ложноположительной диагностике коронарной катастрофы. Не следует забывать и о возможном кардиогенном подъёме МВ-фракции КФК, не связанном с инфарктом миокарда. Например, при дефибрилляции, закрытой травме сердца (удар о руль при автокатастрофе), операции на сердце, миокардите, перикардите. Поэтому лабораторные данные надо всегда рассматривать с учётом клиники.
Видео урок изменений в анализе крови при инфаркте миокардаПри проблемах с просмотром скачайте видео со страницы Здесь – Также рекомендуем “Аспартатаминотрансфераза и лактатдегидрогеназа при инфаркте миокарда. Миоглобин и тропонины при коронарном синдроме” Оглавление темы “Причины и диагностика инфаркта миокарда”: |
Источник
Уровень активности МВ-фракции КФК в норме составляет 6% от общей активности КФК, или 0 – 24 МЕ/л.
МВ-фракция не считается кардиоспецифической. Скелетные мышцы содержат до 3% этой фракции. Повышение активности КФК-МВ наиболее специфично для инфаркта миокарда. При инфаркте миокарда КФК-МВ более 6% общей КФК, увеличение наблюдается уже через 4 – 8 ч после острого приступа, максимум достигается через 12 – 24 ч, на 3-й сутки активность изофермента возвращается к нормальным значениям при неосложненном течении инфаркта миокарда. При расширении зоны инфаркта активность КФК-МВ повышена дольше, что позволяет диагностировать инфаркт пролонгированного и рецидивирующего течения. Максимум активности КФК-МВ часто достигается раньше максимума активности общей КФК. Величина повышения КФК и КФК-МВ соответствует величине пораженной зоны миокарда. Если в первые часы ИМ больному начали проводить тромболитическую терапию, то пик активности КФК и КФК-МВ может появиться раньше, чем обычно, что объясняется более быстрым вымыванием фермента из пораженной зоны. Активность МВ-фракции при ИМ колеблется от 6 до 25%.
У 3% людей обнаруживаются атипичные изоферменты КФК. У этих лиц общая КФК в норме, но повышена МВ-фракция, как при ИМ. Известны 2 типа макро-КФК: тип 1 – у 2% людей, тип 2 – у 1%. Макро-КФК, тип 1 обнаруживается у женщин пожилого возраста и не связан с каким-либо заболеванием. Этот изоэнзим может обнаруживаться годами. Образуется он путем формирования комплекса КФК-МВ с иммуноглобулинами IgG, затем с IgA. Макро-КФК, тип 2 наблюдается при тяжелых заболеваниях (злокачественные опухоли, цирроз печени, тяжелая сердечная недостаточность). Если улучшается состояние больного, то активность КФК снижается. Этот тип представляет собой агрегат олигомеров митохондриальной КФК. Наличие макро-КФК можно заподозрить, если процент МВ-фракции превышает 25%. В отличие от ИМ динамическое наблюдение за КФК и МВ-фракцией показывает их незначительные изменения во времени, что абсолютно не свойственно инфаркту.
Содержание миоглобина в сыворотке в норме составляет у мужчин 22 – 66 мкг/л, у женщин – 21 – 49 мкг/л.
Миоглобин – гемсодержащий хромопротеид; представляет собой легкую цепь миозина с молекулярной массой 17,6 кДа. Является белком, транспортирующим кислород в скелетных мышцах и миокарде. Миоглобин слабо связывается с белками крови; при повреждении миокарда и скелетных мышц легко и быстро попадает в кровь и затем быстро экскретируется с мочой. Повышение уровня в крови преходящее, наблюдается уже через 2 – 3 ч после появления боли при инфаркте миокарда и сохраняется 2 – 3 сут. Повышение уровня миоглобина в первые 2 чвыявляется у 50%, к 3-му часу – у 92%, к 5-му часу – у 100% больных с ИМ. Уровень миоглобина при ИМ может повышаться в 4 – 10 раз и более. Степень повышения миоглобина в крови зависит от площади повреждения миокарда. Нормализация уровня миоглобина отмечается у больных с ИМ на 2 – 3-й сутки. При развитии осложнений ИМ (сердечная недостаточность) уровень миоглобина повышен более 3 сут. Повторные повышения уровня миоглобина в крови на фоне уже начавшейся нормализации могут свидетельствовать о расширении зоны ИМ или образовании новых некротических очагов. При ишемии миокарда, возникающей во время приступов стенокардии, без развития очаговых некротических изменений, может выявляться повышение уровня миоглобина в крови, однако степень этого повышения незначительна. У больных с ИМ наряду с миоглобинемией выявляется миоглобинурия (повышение миоглобина в моче), чего не наблюдается у больных с приступами стенокардии. Определение уровня миоглобина в крови наиболее важно для своевременного и надежного диагноза острого инфаркта миокарда. Наиболее целесообразно определять миоглобин в крови в первые сутки после приступа болей. Миоглобинемия выявляется у всех больных крупноочаговым ИМ, на ранних этапах болезни она предшествует изменениям уровня КФК. Одновременное определение КФК и миоглобина позволяет с наибольшей вероятностью установить диагноз мелко очагового инфаркта миокарда.
Активность ЛДГ-1 в норме составляет 15 – 25% общей активности ЛДГ.
Изоферменты ЛДГ содержатся в тканях в строго определенном процентном соотношении, т.е. каждая ткань, в том числе и кровь, имеет характерный, только ей свойственный спектр изоферментов ЛДГ. При ряде патологических состояний, когда в том или ином органе увеличивается проницаемость клеточных мембран и происходит повреждение тканей, изоферменты ЛДГ в избыточном количестве поступают в кровь. Поскольку активность изоферментов в тканях в несколько сот раз превышает активность их в сыворотке крови, спектр изоферментов ЛДГ в ней становится похожим на спектр изоферментов ЛДГ в пораженном органе. В норме в сыворотке крови имеется следующее соотношение изоферментов: ЛДГ1 – 15 – 25% общей активности ЛДГ, ЛДГ2 – 30 – 40%, ЛДГ3 – 20 – 25%, ЛДГ4 – 10 – 15%, ЛДГ5- 5 – 15%.
Определение активности ЛДГ1 используется в клинической практике в диагностике инфаркта миокарда.
У больных с острым инфарктом миокарда в сыворотке крови резко повышается активность ЛДГ1 и отчасти ЛДГ2. Динамика начала подъема активности ЛДГ1 совпадает с таковой для общей ЛДГ, однако продолжительность повышения активности ЛДГ1 более длительная – 10 – 12 сут.
При стенокардии активность ЛДГ1 не изменяется. Поэтому при неясной клинической симптоматике и нормальной общей активности ЛДГ повышение активности ЛДГ1 указывает на мелкие некротические очаги в миокарде.
Источник