Что такое инфаркт левого желудочка
В современной кардиологии одним из самых опасных и тяжелых состояний является инфаркт миокарда. Причем чаще всего случается поражение левого сердечного желудочка. Своевременно оказанная помощь позволяет не только спасти жизнь пациенту, но и максимально восстановить сердце. Как выглядит острый инфаркт миокарда передней стенки левого желудочка и других его зон, подробно разбираем в статье ниже.
Что такое инфаркт миокарда?
Сердце — это большой мышечный орган, создающий нормальное кровоснабжение всего организма. Благодаря постоянным ритмичным сокращениям ток крови является непрерывным и поставляет ко всем органам и системам достаточное количество кислорода и иных полезных микроэлементов. Однако часто на фоне ишемической болезни сердца (недостаточного питания кровью некоторых его отделов) происходит резкий стеноз (сокращение) коронарной артерии. А именно она питает миокард. В результате такого недополучения питания случается инфаркт миокарда, то есть остановка работы одного или нескольких его отделов. В результате окружающие миокард ткани сердца подвергаются некрозу (отмирают). По МКБ болезнь относят к разделу I21 (болезни сердечно-сосудистой системы).
Инфаркт миокарда левого желудочка
Чтобы уяснить, как выглядит инфаркт левого желудочка, желательно иметь общее представление о структуре сердца в целом. Так, сердце имеет несколько слоев тканей:
- Эндокард. Это ткани, выстилающие все отделы и полости сердца. Толщина эндокарда, состоящего из соединительной ткани и волокон, не более 0,5 мм.
- Миокард. Слой мышц, благодаря которому и происходит сокращение сердца. Основной состав миокарда — это клетки-кардиомиоциты. Они не только отвечают за сократительную способность сердца, но и с оптимальной скоростью передают биоэлектрические импульсы.
- Эпикард. Это соединительная ткань, которая плотно прилегает к миокарду.
Когда случается сердечный удар, ткани отмирают на разную глубину в зависимости от типа и стадии удара. И именно поэтому в зависимости от глубины некроза классифицируют инфаркты:
- Интрамуральный. Некроз тканей происходит только в толще миокарда.
- Трансмуральный. Некротизируются ткани на всю глубину (чаще такой инфаркт бывает крупнноочаговым).
- Субэпикардиальный. Затрагивает миокард только в области его примыкания к эпикарду.
- Субэндокардиальный. Ткани отмирают в миокарде на уровне стыка с эндокардом.
Важно: чаще всего у пациента случается именно инфаркт миокарда левого сердечного желудочка и межжелудочковой перегородки (МЖП) ввиду недостаточного их кровоснабжения по природе. Затронуты некрозом могут быть как передняя/задняя, так и нижняя/верхняя стенки.
Инфаркт передней стенки левого желудочка
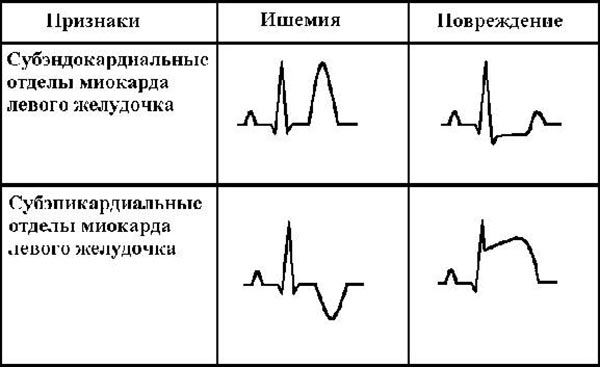
При любом типе крупноочагового инфаркта на ЭКГ (электрокардиограмме) в расшифровке будет вырисовываться зубец Q, являющийся патологическим. Поэтому часто крупноочаговые приступы носят название Q-инфаркт. Здесь стоит отметить, что Q-инфаркт миокарда передней стенки левого желудочка чаще случается на фоне произошедшей закупорки именно передней артерии, которая ответвляется от коронарной артерии слева. В основном при таком переднем или же переднебоковом ударе в электрокардиографических расшифровках будут отмечены такие изменения:
| Q-зубец | Его амплитуда равна или чуть выше колебательной линии зубца R. |
| R-зубец | Ниже или вровень со значением Q. |
| Т-зубец | Отрицателен |
| Сегмент ST | Отмечен в динамике подъема |
Инфаркт нижней стенки левого желудочка
Крупноочаговый инфаркт миокарда нижней стенки левого желудочка чаще всего происходит из-за нарушенной пропускной способности только правой коронарной артерии. Чаще всего это возникает из-за тромбирования просвета артерии. Подобный тип удара имеет очень стремительное развитие. Спустя буквально несколько часов от старта приступа все последствия будут для пациента уже крайне опасными вплоть до летального исхода. На ЭКГ также отмечаются патологический ST-сегмент и зубец Q.
Инфаркт задней стенки левого желудочка
Как правило, инфаркт миокарда задней стенки левого желудочка (ЗСЛЖ) вызывает некроз тканей в этой области сердца. Некроз наступает уже буквально через полчаса от начала приступа. В большинстве случаев поражение задней стенки левого желудочка сложнее поддается диагностике в отличие от поражения некрозом передней стенки. По статистике, более половины подобных приступов на кардиограмме не видны. Чаще всего врач-кардиолог может увидеть лишь признаки стенокардии.
Диагностика инфаркта миокарда
При диагностике инфаркта применяют несколько основных методов обследования пациента:
- Анализ крови. В ней можно выявить миоглобин (белок, который транспортирует кислород к клеткам) примерно через 5–6 часов от начала инфаркта. К тому же через 8–10 часов у пациента в крови выявляют повышенную более чем на 50 % активность креатинфосфокиназы. Она позже снижается до нормального уровня (примерно через два дня).
Важно: чтобы исключить вероятность инфаркта, активность креатинфосфокиназы отслеживают трижды через каждые 5–8 часов. И только при трех подряд отрицательных результатах диагноз «инфаркт» не подтверждается.
- Электрокардиограмма (эхокардиограмма). Этот вид обследования дает врачу полное представление о состоянии здоровья сердца пациента. В расшифровках видны все возможные патологические зубцы/сегменты и пр., возникающие на фоне сердечного удара.
- Ангиография коронарная. Подразумевает введение рентгеноконтрастного вещества в кровь и дальнейшее отслеживание работы всех сосудов и артерий сердца посредством рентгеновского аппарата. На снимке будут видны все зоны стеноза или тромбирования сосудов, что даст возможность врачу выбирать метод оперативного вмешательства (при необходимости).
Помимо перечисленных методик врач может использовать и дифференциальную диагностику. А точнее — отследить состояние пациента по таким важным признакам:
- Интенсивность и периодичность боли. При инфаркте ее не удается купировать даже нитроглицерином.
- Изменения болевых ощущений при смене положения тела.
Только комплексная и быстрая диагностика дает врачу возможность адекватно оценить состояние больного и назначить грамотную терапию.
Купирование острого приступа инфаркта миокарда
Острый приступ инфаркта должны купировать только сотрудники неотложной помощи. До их приезда можно лишь оказать пострадавшему посильную первую помощь при возникновении симптомов патологии. Сделать нужно следующее:
- Устранить причину волнения пациента.
- Усадить больного и снять все сдавливающие шею и грудь предметы одежды.
- Обеспечить приток свежего, но не холодного воздуха в помещение.
- Дать аспирин (больной должен обязательно его разжевать и запить).
- Под язык предложить таблетку нитроглицерина.
- На конечности положить теплые грелки.
- Отслеживать ЧСС и АД.

Лечение мелкоочагового и крупноочагового инфаркта
Любой инфаркт лечится только в стационаре в отделении кардиологии. Здесь по отношению к пациенту могут быть проведены все стандартные лечебные или реанимационные действия.
Реанимация
В случае потери человеком сознания или остановки его сердца медики проводят реанимационную терапию по восстановлению сердечного ритма. С этой целью используют дефибриллятор, который позволяет опять запустить главный орган человека в работу. Если удается восстановить работу сердца, после этого вводят пациенту раствор 5 % гидрокарбоната натрия в объеме 170 мл.
Важно: если дефибриллятора нет, пациенту могут ввести внутривенно хлорид калия (5–10%-ный раствор) и далее проводить непрямой массаж сердца. Также можно проводить пациенту непрямой массаж сердца на жесткой поверхности параллельно с искусственным дыханием до приезда скорой помощи. Показан и перикардиальный удар в область сердца. Часто это хорошо помогает.
Терапевтическое лечение
Как только состояние пациента стабилизируется, проводят медикаментозную терапию. Она включает в себя использование препаратов таких групп:
- Антикоагулянты. Предотвращают образование тромбов.
- Тромболитики. Позволяют успешно расщепить уже имеющиеся тромбы.
- Бета-адреноблокаторы. Делают работу сердца более экономичной на фоне его недостаточного кровоснабжения.
- Обезболивающие. Снимают болевой синдром.
- Успокоительные. Убирают чувство паники, в результате которого адреналин ухудшает работу и без того уставшего сердца.
- Стабилизаторы сердечного ритма.
Хирургическое лечение
При низкой эффективности медикаментозной терапии пациенту показано хирургическое вмешательство. Используют две методики:
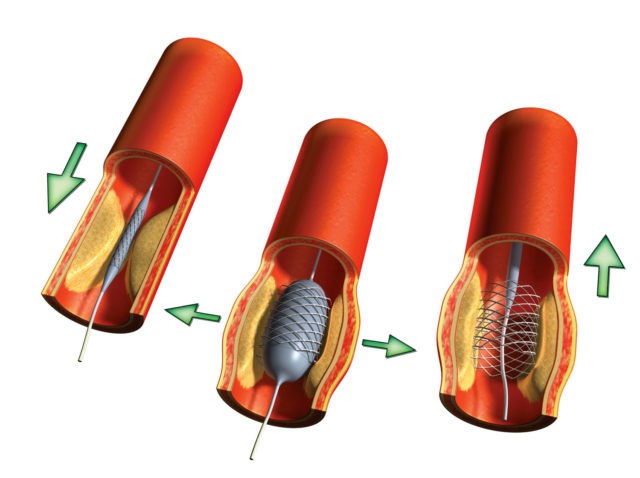
- Аортокоронарное шунтирование. Принцип операции заключается в создании новых кровоснабжающих сердце путей в обход пострадавших от стеноза или тромбирования. Часто в качестве шунтов выступают бедренная вена или грудная.
- Баллонная ангиопластика (стентирование). При такой операции врач с помощью искусственного баллона, введенного в просвет вены, раздувает пораженный сосуд и потом закрепляет результат методом установки стента (специальной сетки, удерживающей стенки сосуда в заданном положении).
Народные рецепты
После грамотно проведенной медикаментозной или хирургической терапии в период реабилитации пациент может использовать народные средства для восстановления работы сердца. Применяют такие способы:
- Отвар боярышника. Ягоды заваривают в термосе, как чай, и пьют готовый напиток в течение дня. Еще больше рецептов из боярышника мы собрали здесь.
- Земляника и шиповник. Берут по 50 граммов шиповника и листьев земляники и все это погружают в 500 мл кипяченой воды. Томят на водяной бане около 15 минут. После полного охлаждения цедят. Готовый объем средства доводят до 500 мл с помощью кипяченой воды. Пьют по 50–100 мл дважды в течение дня.
- Мед и сок моркови. Смешивают сок и мед в соотношении 1 стакан на 1 столовую ложку и пьют после приема пищи 2–3 раза в течение дня.
Важно: при язве в острой форме и при энтерите такое лечение противопоказано.
- Ежевика сизая. Из листьев растения готовят отвар. Листья в количестве 2 столовых ложек запаривают 500 мл кипятка и выдерживают не менее 2 часов. Затем все цедят и принимают в теплом виде по 0,5 стакана, предварительно смешав с медом.
Реабилитация
Реабилитационный период длится для каждого пациента с диагнозом «инфаркт» от 4 месяцев и более в зависимости от степени поражения сердца. Реабилитационные мероприятия включают в себя:
- медикаментозную терапию;
- физиотерапевтические процедуры;
- диетотерапию;
- помощь психолога;
- посильные физнагрузки.
Важно: в стационаре пребывание пациента, как правило, занимает от 1 до 3 недель. Все изменения в состоянии пациента врач записывает в историю болезни.
Прогноз
Формально каждый пациент, переживший инфаркт, является инвалидом. Поскольку, если некрозом поражен даже малейший отдел сердца, это уже нарушает процесс питания всего организма кровью и вызывает определенные осложнения. Но прогноз в любом случае будет зависеть от зоны и обширности поражения сердца некрозом, глубины очага поражения, общего физического состояния больного человека и его возраста. Также немаловажную роль при прогнозировании играют и сопутствующие хронические болезни у пациента. Чем их больше и чем они сложнее, тем большей будет вероятность рецидива и повторного уже обширного инфаркта.
Важно: при успешной реабилитации и соблюдении всех рекомендаций врача пациент вполне может продолжать вести привычный образ жизни, приспособившись к новым условиям работы своего организма.
Профилактика
С целью профилактики сердечных приступов нужно заботиться о своем здоровье постоянно и смолоду. Для этого следует:
- отказаться навсегда от табака в любой форме и от алкоголя;
- вести активный образ жизни;
- правильно питаться (с исключением из рациона жирной и жареной пищи);
- правильно организовать режим полноценного отдыха и труда;
- создавать благоприятный эмоциональный фон.
Важно осознавать, что забота о собственном здоровье только в наших руках. Поэтому всегда лучше предотвратить беду, чем потом бороться с ее страшными последствиями.
Источник
Заболевания сердечно-сосудистой системы в XXI веке занимают лидирующую позицию среди причин смерти населения. Инфаркт передней стенки левого желудочка — самый встречаемый вариант локализации повреждения. Он ежегодно инвалидизирует миллионы людей и при отсутствии своевременного лечения может закончиться летальным исходом. Но нужно ли паниковать? Обсудим этот вопрос ниже.
Причины, факторы риска и механизм развития
Для начала постараюсь вкратце изложить суть проблемы. Острый инфаркт миокарда – один из вариантов ишемической болезни сердца (ИБС). Основой патологии остается критическое несоответствие потребности сердечной мышцы в кислороде и питательных веществах. Проще говоря, отдельные участки миокарда попросту не снабжаются кровью, что ведет к гибели сначала изолированных клеток (кардиомиоцитов), а потом уже целых зон мышечной ткани.
Мои пациенты часто спрашивают меня о том, что же может такого произойти, чтоб сосуд, который питает сердце кровью, закрылся. В 70-80% случаев основой проблемы является атеросклероз. Болезнь сопровождается отложением жиров на поверхности сосудистой стенки и воспалением клеток ее внутреннего слоя. С течением времени эти элементы образуют бугорок, после чего происходит сужение просвета артерии. Результатом может стать их разрыв бляшки с образованием тромба и полной закупоркой сосуда. Острый инфаркт миокарда передней стенки левого желудочка встречается в моей практике чаще остальных форм. Это обусловлено анатомическими особенностями кровоснабжения сердца.
Согласно современным взглядам кардиологов на причины развития инфаркта миокарда, стоит выделить следующие ключевые факторы, способствующие прогрессированию патологии:
- Неправильное питание. Я имею в виду чрезмерное употребление продуктов, богатых быстрыми углеводами и жирами (фаст-фуд, различные сладости, энергетические напитки, алкоголь).
- Ожирение. Избыточная масса тела свидетельствует об активном процессе отложения жиров в стенке сосудов. Определить свой индекс массы тела можно перейдя по ссылке.
- Курение. Никотин способствует дополнительному спазму коронарных артерий.
- Гиподинамия. Чем меньше вы двигаетесь, тем выше шанс развития ожирения с дальнейшим прогрессированием атеросклероза.
- Повышенное артериальное давление (АД). Шанс развития переднего, бокового или нижнего инфаркта миокарда у гипертоников выше, чем у пациентов с нормальным АД.
- Стресс. Эмоциональное перенапряжение ведет к спазму сосудов, что на фоне наличия бляшек повышает риск их разрыва с развитием острого тромбоза и закупорки артерии.
- Возраст, пол. Мужчины после 50 занимают лидирующее место среди пациентов с инфарктами разной локализации.
Генетическая предрасположенность также играет определенную роль в развитии болезни. При наличии близких родственников, перенесших или умерших от инфаркта, стоит более внимательно относиться к факторам риска и чаще посещать врача.

Симптомы
Инфаркт передней стенки сердца (также, как и другой локализации) сопровождается возникновением характерных клинических признаков, которые позволяют сразу же заподозрить болезнь.
Типичные признаки
При беседе с пациентами, страдающими от гипертензии или других сердечных болезней, я всегда обращаю внимание на признаки, которые могут свидетельствовать о начале развития острого инфаркта передней стенки левого желудочка:
- Жгучая, давящая боль в области сердца. Многие мои пациенты описывали симптом, как «сжатие в тисках» или «слон наступил на грудь». Особенностью инфаркта является иррадиация (распространение) боли на левую руку, шею, челюсть или под лопатку.
- Длительность приступа может превышать 30 минут.
- Неэффективность применяемых таблеток. Мои пациенты всегда хранят дома антигипертензивные лекарства, «Нитроглицерин» и «Валидол». При инфаркте указанные препараты не принесут облегчения.
В большинстве мои больные четко могут указать момент возникновения боли. Приступ часто оказывается связанным со стрессовой ситуацией или чрезмерной физической нагрузкой. Однако в моей практике неоднократно были и такие пациенты, у которых инфаркт развился при отсутствии каких-либо провоцирующих факторов.
Атипичные проявления
Описанная выше клиническая картина остается классической. Она характерна преимущественно для переднего инфаркта. Тем не менее, разрыв бляшки с тромбозом может возникать и в артериях, которые снабжают кровью другие отделы сердца.
При инфаркте миокарда нижней стенки левого желудочка на первый план выходят следующие атипичные признаки:
- Тошнота, рвота. Мне один больной рассказывал, как он плотно поел и у него резко начал нарастать дискомфорт в животе. До момента обращения за помощью он выпил 4 таблетки препаратов для улучшения пищеварения. Бригада «скорой помощи» диагностировала нижний инфаркт.
- Изолированная одышка с тенденцией к нарастанию интенсивности симптома. В данном случае речь идет об астматической «маске» болезни.
- Слабость с эпизодами головокружения. Сознание пациенты теряют крайне редко.
- Безболевая форма ишемии. Относительно редкий вариант развития болезни. Пациент может отмечать исключительно слабость и желание отдохнуть.
Я всегда говорю своим больным, что при возникновении хотя бы одного из описанных выше симптомов стоит обратиться к специалисту. Пропустить инфаркт, который развивается в нижней стенке левого желудочка, довольно просто. Однако лечить его после потери драгоценного времени нелегко.
Диагностика
Нижний, задний или передний инфаркт миокарда диагностируется одинаково. Сначала я всегда собираю анамнез болезни и оцениваю жалобы пациента. Чаще всего одной боли в груди достаточно для возникновения соответствующих подозрений.
Для подтверждения догадки я пользуюсь вспомогательными инструментальными и лабораторными обследованиями.
Инструментальные методы
Основа диагностики любого инфаркта миокарда – это ЭКГ. Переоценить значение электрокардиограммы при ИБС невозможно. Методика позволяет на бумаге или экране увидеть малейшие отклонения в электрической функции сердца, которые всегда возникают при нарушении снабжения отдельных участков миокарда кровью.
Возможные изменения на пленке:
- элевация (подъем) или депрессия (проседание) сегмента ST относительно изолинии;
- инверсия (смена полярности на противоположную) зубца T;
- формирование глубокого и широкого (патологического) зубца Q.
Существуют косвенные признаки на ЭКГ, которые могут указывать на передний инфаркт или поражения другой стенки левого желудочка.
Для уточнения локализации и степени повреждения сердечной мышцы я всегда дополнительно назначаю следующие исследования:
- Ангиография коронарных сосудов. После введения в венечные артерии контраста я на экране монитора вижу место закупорки, что позволяет быстро провести восстановление проходимости сосуда методом стентирования.
- Эхокардиография (Эхо-КГ). Ультразвуковое исследование сердца позволяет увидеть снижение или полное отсутствие сокращений пораженного участка миокарда (гипо- или акинезия).
В 98% случаев описанных выше инструментальных методик хватает для постановки окончательного диагноза.
Лабораторные методы
Лабораторные тесты являются отличными помощниками на раннем этапе верификации заболевания. Наиболее достоверным остается анализ крови на тропонин I. Последний являет собой белок, содержащийся в кардиомиоцитах. При гибели клеток миокарда тропонин попадет в кровь, где его можно зафиксировать. Подробнее о том, как его делают, читайте в статье по ссылке.
Дополнительные лабораторные тесты:
- Общий анализ крови. При инфаркте может возрастать количество лейкоцитов, увеличиваться скорость осаждения эритроцитов (СОЭ).
- Биохимический анализ крови. Может возрастать количество C-реактивного пептида, АсАТ, АлАТ.
- Коагулограмма. Анализ демонстрирует функцию свертываемости крови. У инфарктных больных она часто выражена слишком сильно.
Среди лабораторных тестов я, как и превалирующее большинство кардиологов, в первую очередь делаю анализ на тропонин. Другие тесты носят второстепенный характер.
Последствия и возможные осложнения
Прогноз для больного с инфарктом всегда зависит от своевременного обращения к врачу. При оказании квалифицированной помощи пациенту в течение первых 2 часов после начала приступа вполне вероятно предотвращение развитие некроза сердечной мышцы. Подобный прогноз доступен благодаря проведению быстрого тромболизиса и стентирования. Однако люди нередко терпят боль, надеются, что «само пройдет», тем самым теряя драгоценные минуты и увеличивая площадь поражения.
Наиболее частые осложнения болезни, с которыми я часто встречаюсь:
- Ухудшение сократительной функции сердца с развитием недостаточности.
- Различного рода нарушения ритма и проводимости.
- Хроническая аневризма сердца. Из-за истончения пораженного миокарда в стенке формируется выпячивание, в котором могут образовываться тромбы.
Наиболее тяжелым последствием инфаркта остается летальный исход. Однако при условии адекватной терапии и удачного стечения обстоятельств больные могут прекрасно жить десятилетиями даже после перенесенного сердечного удара. О том, какие медикаменты и как долго нужно принимать после выписки с больницы, можно прочесть тут.
Совет специалиста
Мои советы больным достаточно просты:
- бросить курить;
- меньше нервничать по пустякам;
- рационализировать питание: отказываться от любимых блюд не нужно, главное – умеренность;
- регулярно проходить профилактические медицинские осмотры;
- больше двигаться и заниматься посильной физкультурой.
Полностью обезопасить себя от инфаркта практически невозможно. Однако благодаря базовым моментам, указанным выше, можно не только улучшить самочувствие, но и предотвратить прогрессирование более двух десятков внутренних болезней.
Клинический случай
К нам в клинику поступил мужчина 49 лет с выраженной давящей болью за грудиной, которая отдавала в левую руку. Пациент связывает симптомы со стрессом из-за ссоры с женой. От момента появления признака до обращения за помощью прошло 2 часа. На кардиограмме элевация сегмента ST в V1-V4 и формирование патологического зубца Q в I, aVL, V1-V4. При проведении прикроватного Эхо-КГ зон гипокинезии не выявлено. Анализ на тропонин положительный. АД – 130/90 мм рт. ст.
Больной направлен на ургентную коронарную ангиографию. Была обнаружена тотальная окклюзия передней нисходящей ветви левой коронарной артерии. Проведено стентирование с постановкой металлического стента. В итоге установлен диагноз: передне-перегородочный инфаркт миокарда. На третьи сутки после стентирования и приема соответствующей медикаментозной терапии пациент отмечает практически полную нормализацию состояния.
Источник
