Что дает капельница при инсульте
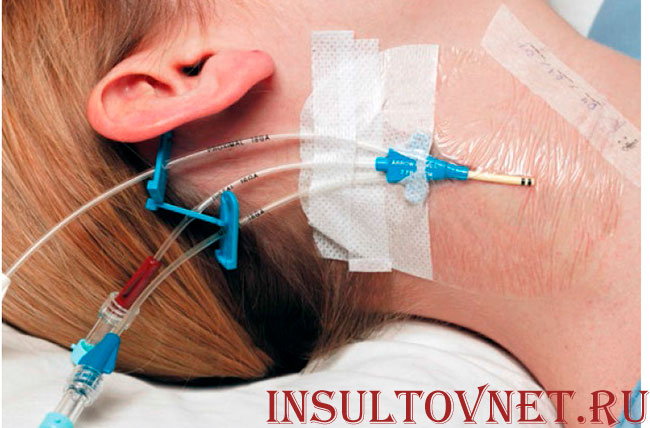
Инсульт способен оборвать жизнь как пожилых людей, так и молодых. Часто хватает только одного приступа, чтобы оставить человека инвалидом навсегда.
Если у пострадавшего наблюдаются признаки ОНМК (острое нарушение мозгового кровообращения или инсульт) нужно оказать быструю и грамотную помощь. Есть препараты для профилактики, купирования симптомов, лечения и реабилитации опасного заболевания.
Применяются также капельницы после инсульта, которые являются хорошим средством поставить человека на ноги.
Эффективность медикаментозной терапии
Лучше предотвратить возникновение ОНМК, чем справляться с его плачевными последствиями. Повышенное артериальное давление является одной из причин геморрагического инсульта, чтобы снизить его принимают гипотензивные медикаменты. Делать это нужно под наблюдением врачей, соблюдается схема приема иначе не избежать побочных реакций. Другой распространенной причиной ОНМК есть атеросклероз сосудов. Для профилактики сужения артерий, нужно заниматься спортом, правильно питаться, уровень холестерина в крови не должен быть завышенным.

Для предотвращения ишемического инсульта принимают тромболитики, например, Варфарин. Такие медикаменты делают кровь менее густой, они разжижают ее и, соответственно, тромбы, способные закупорить сосуды, не будут образовываться. В этих целях часто принимают также Аспирин.
Для непосредственного лечения инсульта геморрагического типа реаниматологи использовать осмотические диуретики, чтобы избавиться от отека головного мозга. Применяют также Ноотропные препараты, которые улучшают кровоснабжение клеток мозга и снижают их потребность в кислороде. Эти медикаменты уменьшают смертность от инсульта на 40%.
Остановить кровотечение, чтобы при этом не образовывались тромбы, помогают гемостатики (Аминокапроновая кислота). Они полезны при различных внутренних кровотечениях не только в головном мозге, но и в других частях организма.
Нормальное состояние поддержат Кровезаменители, их прием также необходим. Нельзя допустить чрезмерного выведения из организма нужных ему веществ из-за приема диуретиков, для этого и необходимы кровезаменители (препарат Реополиглюкин).
Чтобы нормализировать состояние пациента при ишемическом инсульте, используют диуретики в острой фазе недуга, например, Фурасемид. Необходимыми являются также Кровезаменители и ноотропные медикаменты (Пирацетам). Еще понадобятся тромболитики (Гепарин), с их помощью удается привести в норму кровообращение и избавиться от тромба, который занял собой просвет сосуда в мозге. Тромболитики не применяют ни в коем случае при геморрагическом инсульте, так как эти препараты только усилят выброс крови в ткани мозга из-за ее разрежения.
После того как при ишемическом инсульте врачи улучшат кровообращение им нужно наладить работу клеток мозга. Для этого используются медикаменты, оказывающие влияние на тканевый обмен (Рибоксин). Несмотря на мощь ишемической атаки многочисленные нейроны удается сохранить благодаря таким медикаментам.
В период восстановления пациенты применяют те же препараты, что и во время лечения.
В реабилитационный период основу оздоровления составляют ноотропные медикаменты, чтобы восстановить интеллектуальные способности больного. Отменно действует, подобно атомной бомбе на мозговую функцию Omega-3, вещество, выделяемое из рыбьего жира в чистом виде. Благодаря применению Omega-3 в комплексе с другими препаратами удается добиться хороших результатов.

Расстройства кровообращения головного мозга, причем острые являются неврологическим осложнением при ХПН. Люди, страдающие от хронического гломерулонефрита, умирали от геморрагического ОНМК в 16,3% случаев. Озлокачествление гипертонии, как правило, приводило к инсультам. Реногенный церебральный инсульт при болезнях почек не всегда заканчивался фатально для пациентов, но случаи летального исхода тоже были. Если получалось успешно компенсировать почечную функцию, врачам удавалось добиться благоприятного погноза после ОНМК.
Какие капельницы ставят при инсульте
Это заболевание относится к тяжелым недугам, и многие люди считают, что капельницы являются лучшим методом введения медикаментов больному, если его лечат в стационаре. Отчасти это правда. Но для внутривенного введения медицинских препаратов существуют противопоказания не только показания. Еще важны протоколы, а также схемы лечения, утвержденные Министерством Здравоохранения.
При инсульте пациенту все назначения делает врач, именно он определяет эффективные схемы лекарственной терапии и пути введения медикаментов пациенту. Самым действенным является комплексное лечение. Нередко применяют капельницы. При инсультах больные нуждаются в таких препаратах:
- Тромболитики (стрептокиназа, альтеплаза) необходимы для удаления тромба в сосуде при ишемическом инсульте.
- Нейропротекторы нужны для защиты мозга от повреждения. Их вводят с помощью капельниц в течении 3-6 часов после приступа (Пирацетам, Актовегин, Церебролизин, Милдронат).
- Антикоагулянты будут препятствовать образованию сгустков крови.
- Тромболитики, а также антикоагулянты нужны, чтобы уменьшить свертываемость крови, применяются при инфаркте мозга, потому что главная причина удара – тромбоз сосудов мозга.
- Метаболические препараты необходимы, чтобы оптимизировать обмен веществ в ГМ.
- Медикаменты, применяемые для экстренной помощи. К ним относятся препараты для снижения высокого АД при ОНМК. Введение их с помощью капельниц является оптимальным вариантом, так как лучшего результата удастся добиться, если лекарство доставляется в организм постепенно.

После инсульта больной нуждается в восстанавливающей терапии. Если имеются индивидуальные показания, ему назначают капельницы. Применяется Пирацетам, Винпоцетин и Пентоксифилинн, Актовегин. Человеку, пораженному геморрагическим инсультом, помогают капельницы с хлоридом натрия. Состав препарата напоминает плазму крови. Отечность ГМ снижается благодаря NaCl.
Для больных, перенесших инфаркт мозга, возможно применение магнезии.
Во время проведения клинических испытаний на 13 больных, которые в первые часы после удара получили магнезию было замечено, что magnesium sulfate благотворно сказался на состоянии людей, доля пациентов с хорошим неврологическим исходом была увеличена. Магнезию специалисты использовали для лечения 60 больных, перенесших ишемический инсульт, и препарат доказал свою безопасность, а также исключил возможность тяжелой инвалидизации и летального исхода.
Лекарственные препараты
Людям, пережившим инсульт, назначают медикаменты, которые влияют на гемодинамические показатели, а также препараты, оказывающие воздействие на мозговой метаболизм. Используются ноотропные медикаменты, их название говорит само за себя “noos”- мышление; “tropos” – направление. Это вещества, способные оказывать позитивное влияние на высшие интегративные функции головного мозга. Это происходит, потому что имеется прямое воздействие на метаболизм клеток ГМ. Нервная система укрепляется, вредным факторам она становится менее подверженной. Благодаря Ноотропным медикаментам удается ГМ следующих результатов:
- Обмен нуклеиновых кислот в нейронах улучшается.
- Синтез фосфолипидов и белков в нейронах (и клетках крови эритроцитах тоже) увеличивается. Благодаря этому структуры мембран нормализируются.
- Глюкоза легче и быстрее проникает через гематоэнцефалический барьер. Это важно для повышения ее утилизации клетками разных отделов спинного и головного мозга.
- Происходит ингибирование лизосомальных ферментов.
- Устраняются вредные свободные радикалы.
- Усиливается церебральная холинергическая проводимость.
- Интегративная деятельность головного мозга улучшается.
- Происходит ингибирование агрегации активированных тромбоцитов.
- Блокирование чрезмерной нейрональной активности.
- Если присутствует гипоксия, то клетки мозга будут меньше нуждаться в кислороде и их гибель замедлится.

Если больного сразил ОНМК, врачам нужно максимально быстро выяснить причину этого. Критичным периодом являются первые 2-3 часа. В это время нужно использовать медикаменты, которые устранят причину патологии. Нормальное кровообращение в таком важном органе, как головной мозг, должно быть налажено. Если имеет место ишемический инсульт, то применяют Актовегин, благодаря этому снижается вероятность парализации пациента. Когда кровообращение налажено, медики приступают к стабилизации состояния. Для каждого лечение подбирается индивидуально.
Во время реабилитационного периода после инсульта применяется озонотерапия. Этот метод позволяет сделать выше эффективность восстановительных действий.
Озонотерапия оказывает: бактерицидное, обезболивающее, противовоспалительное, сосудорасширяющее, оксигенирующее, тромболитическое, укрепляет иммунную защиту организма.
Когда инсульт только развивается, и больному оказывают первую помощь до приезда скорой, возможно применение глицина – таблеток немного желтого, почти белого цвета. Допускается дать больному не одну, а несколько штук. Глицин поспособствует сохранению клеток мозга, защитит их от повреждения.
Места постановки венозных катетеров
Разные по локализации и калибру сосуды подходят для того, чтобы ставить капельницу. Используют периферический венозный доступ, применяются сосуды помельче. Вены предплечья являются наиболее привычным местом, чтобы капать препараты. Теоретически катетер можно поставить на любую периферическую вену, расположенную на поверхности. Конкретно это вены нижних конечностей, вены нижней части голени, тыльной стороне стопы. Вены кисти также допустимо использовать. Если невозможно закапывать медикаменты в предплечье подойдет другая подходящая периферическая вена. Особых различий в этих сосудах нет, и на эффективность лекарства не скажется то, какой именно используется. Но постановка катетера в вены стопы и кисти будет, безусловно, более болезненной по сравнению с веной предплечья.

Чтобы поставить капельницу, может быть использован центральный венозный доступ. Если ОНМК является обширным, то применяется именно он. Часто это происходит в реанимации. Центральный катетер ставят в подключичную, яремную, бедренную вену. Именно эти сосуды являются крупными и центральными. Такие доступы применяют, когда есть строгие показания. Больному требуется объемная инфузионная терапия, либо если периферические сосуды использовать нет возможности.
Когда для постановки катетера выбрана центральная вена, то обязательны особые стерильные условия. Применение антисептических средств также необходимо. Еще понадобится местная анестезия, потому что без нее пациент не выдержит боли постановки. Подходит:
- боковая поверхность шеи;
- бедренная вена – область паховой складки;
- подключичная вена.
Если рассматривать, сколько раз можно ставить капельницы в течение года, то значение имеет, какой применяется препарат для лечения, его состав.
Способ введения медикамента не всегда оказывает влияние на результат. Необязательно использовать именно капельницы, чтобы добиться хороших показателей.
Заключение
Медикаментозные средства часто вводятся внутривенным путем. Так делают в том числе, когда человека сразил инсульт. Еще распространенными являются пероральный и внутримышечный пути. Есть плюсы и минусы в применении капельниц.

Плюсы внутривенного метода:
- Скорая доставка лекарств. Это очень важно, когда временить нельзя, нужно ввести препараты в организм немедленно. Если медикаменты вводятся через рот, то необходимо время для их попадания в кровь. Когда требуется неотложный эффект, прероральный метод не подходит.
- Если человека сразил ОНМК, то глотательная функция может быть нарушена либо больной вообще без сознания. Тогда капельницы – единственный выход.
- При внутривенном введении концентрация активного вещества препарата в крови будет максимально высокой по сравнению с прероральным методом.
- Капельницы позволяют вводить необходимое вещество в кровь медленно, насколько это нужно. Возможно разведение лекарства физиологическим раствором.
- Некоторые медикаменты вводятся только внутривенно.
- Благодаря внутривенному методу при необходимости, можно поставить в организм большие количества лекарств.
Минусы внутривенного метода:
- постановка катетеров является болезненной процедурой;
- при длительном использовании катетеров есть риск развития флебитов;
- если у человека обнаружилась аллергия на лекарство отменить его поступление уже нельзя (при прероральном методе можно промыть желудок или избавиться от аллергена с помощью адсорбента);
- воздушная эмболия может стать осложнением;
- возможна экстравазация, то есть попадание препарата в мягкие ткани и как результат их воспаление.
Капельницы не всегда незаменимы для больных после инсульта. В восстановительный период от них можно отказаться и принимать препараты в таблетированной форме или вводить медикаменты внутримышечно.
[adsp-pro-1]
[adsp-pro-2]
Инсульт
Источник
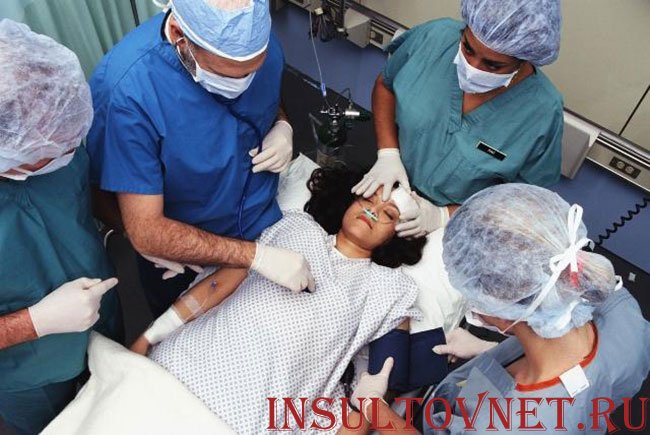
Лечение инсульта любой разновидности и локализации, как правило, комплексное и многоступенчатое. На разных этапах патологического процесса пациента показаны разные лекарственные препараты и дифференцированные пути их введения.
Существует распространенное мнение, что капельницы – это оптимальный способ введения лекарственных препаратов в стационаре, особенно после инсульта. Отчасти это действительно так. Однако, как и для любой медицинской манипуляции, для внутривенного капельного введения лекарств существуют показания и противопоказания. А также утвержденные Министерством Здравоохранения схемы и протоколы лечения. В статье попробуем подробно разобрать, что собой представляет внутривенное капельное введение препаратов, и когда оно необходимо при инсульте.
Плюсы и минусы внутривенного введения лекарств
Внутривенный путь введения лекарств используется наиболее широко наряду с внутримышечным и пероральным (т. е. прием через рот). Этот способ доставки действительно очень удобен, особенно в условиях стационара у тяжелобольных, в частности, после инсульта.
Преимущества
- Быстрая доставка медикаментов. Особенно это важно в экстренных ситуациях, когда важно немедленное попадание лекарств в организм. При попадании в желудок таблеток или любой другой лекарственной формы для перорального приема, необходимо время для всасывания и попадания в кровоток. Только после этого лекарства с током крови разносятся по всему организму, оказывая необходимый эффект. В неотложной медицине такое недопустимо. Капельницы и внутривенные болюсные введения обеспечивают немедленное попадание необходимых веществ в кровоток.
- Возможность более медленного введения. Некоторые лекарства не рекомендуется или вовсе запрещено вводить быстро. Капельницы позволяют развести определенную дозировку лекарства в физиологическом растворе натрия хлорида или любой другой инфузионной среде и медленно вводить в течение нескольких часов.
- Часто после инсульта пациенты находятся без сознания или не могут глотать. Для них внутривенный капельный путь введения является практически единственным способом получать лечение.
- БОльшая биодоступность. Лекарства, всасываясь в кишечнике, всегда попадают в печень и подвергаются там метаболическим процессам. Это происходит потому, что вся оттекающая от кишечника кровь сначала проходит через печеночный барьер для обезвреживания. Таким образом, снижается концентрация активного вещества в плазме крови, чего не происходит при внутривенном введении.

- Необходимость введения больших объемов растворов. Например, во время нейрохирургических операций после внутримозговых кровоизлияний или при проведении интенсивной терапии после инсульта.
- Существуют препараты, которые можно вводить только внутривенно. Так предусмотрено производителем и особенностями химического строения лекарства.
Недостатки
- При возникновении острой аллергической реакции или побочного эффекта препарата, «отменить» введение уже никак невозможно. Для сравнения – при попадании лекарства в желудочно-кишечный тракт есть возможность промыть желудок или дать пациенту адсорбент.
- При длительно стоянии и недостаточном уходе периферические и центральные венозные катетеры могут стать воротами инфекции, вызывать воспаления вен (флебиты). Такие осложнения значительно отягощают восстановительный период после инсульта.
- Вероятность экстравазации -попадания инфузионных растворов мимо катетера в мягкие ткани. Длительная незамеченная экстравазация часто вызывает воспалительные реакции и даже изъязвления кожи.
- Потенциальное осложнение – воздушная эмболия – попадание в крупную вену большого количества воздуха из линии.
- Постановка внутривенных катетеров является умеренно болезненной неприятной для пациента процедурой.
Теперь становится понятным, какие плюсы и минусы есть у внутривенного способа введения лекарств. Постановка внутривенного катетера – это инвазивная процедура с потенциальными рисками, которая должна выполняться медперсоналом в чистых перчатках с соблюдением всех правил асептики.
Пациенты должны понимать, что капельницы не всегда необходимы, особенно в позднем восстановительном периоде после инсульта. При стабилизации состояния они легко могут быть заменены внутримышечным введением или таблетированными формами препаратов.
Места постановки венозных катетеров
Делать капельницы можно в различные по калибру и локализации вены. Среди них:
- Периферический венозный доступ. Используются более мелкие вены. Чаще всего это привычные нам вены предплечья. Однако теоретически постановка катетера возможна в любую поверхностно расположенную периферическую вену. Какие же это доступы? Могут использоваться вены кисти, нижних конечностей, в частности, тыльной поверхности стопы и нижней части голени. При невозможности использования классического доступа на предплечье медсестра или врач может принять решение о работе с любой другой периферической веной. Различий между ними глобально нет, за исключением умеренной болезненности при постановке катетера в вены кисти и стопы.

- Центральный венозный доступ. Часто применяется после обширного инсульта, особенно в отделениях интенсивной терапии и реанимации. Особый центральный катетер устанавливается в вены более крупного калибра, например, подключичную, бедренную или яремную. Эти доступы ставят исключительно по строгим показаниям: тяжелое состояние пациента, необходимость в длительной и объемной инфузионной терапии, невозможность постановки периферической вены. Введение катетера в центральную вену осуществляет только врач в асептических условиях с использованием стерильного материала. Производится оно под местной анестезией ввиду болезненности при постановке. Места постановки: бедренная вена – в области паховой складки, подключичная – в области ключицы, яремная – на боковой поверхности шеи.
Особенности при инсультах
Схемы лекарственной терапии и пути введения препаратов после инсульта определяет только врач. Однако, с учетом того, что нарушения кровообращения головного мозга – это тяжелая патология, требующая комплексного лечения многими группами препаратов, внутривенное капельное введение приходится делать очень часто. Какие же лекарства чаще всего вводят при инсультах? Вот основные группы:
- Тромболитики и антикоагулянты – лекарства для уменьшения свертываемости крови. Необходимы при ишемических инсультах, так как основная их причина – тромбозы мозговых сосудов. Тромболитики (стрептокиназа, альтеплаза) применяются в остром периоде для растворения имеющихся тромбов. Антикоагулянты необходимы для предупреждения образования новых тромбов.
- Нейропротекторы – используются для защиты головного мозга от ишемии и повреждения. Оптимальное начало таких капельниц – первые 3-6 часов после катастрофы. Примеры – «Пирацетам», «Актовегин», «Церебролизин», «Милдронат».
- Метаболические препараты – для оптимизации обмена веществ в головном мозге. Примеры – «Кавинтон», «Трентал».
- Лекарства для экстренной помощи, например, для снижения чрезмерно высокого артериального давления при инсульте. Делать это нужно постепенно, поэтому оптимально использование внутривенного капельного введения.
Использование капельниц в современной медицине происходит постоянно. Однако нужно помнить, что делать их нужно только по показаниям, которые определяет лечащий врач.
Загрузка…
Источник
