Чем отличается микроинфаркт от обширного инфаркта

Для микроинфаркта характерно мелкоочаговое поражение миокарда сердца или головного мозга. При обычном же инфаркте возникают крупные очаги, то есть разница заключается только в размере пораженных тканей. Многие люди даже не подозревают о том, что перенесли микроинфаркт, так как он проявляется слабой симптоматикой.
Общая характеристика
Микроинфаркты возникают по причине нарушенного кровоснабжения сердца или головного мозга, соответственно, существует микроинфаркт головного мозга или микроинфаркт миокарда. В результате ослабленного кровообращения происходит кислородное голодание, что еще больше поражает кровеносные сосуды. Это приводит не только к недостатку питания, но и отравлению метаболитными веществами, на фоне чего изменяется и структура кровяной жидкости. Несмотря на то, что повреждаются только небольшие участки миокарда или головного мозга, во многих случаях (до 40%) происходит смерть.
Классификация микроинфарктов, в зависимости от стадии развития:
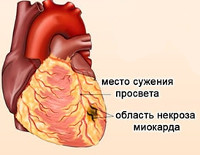
- Первая стадия относится к острейшему периоду, при котором отмечается сужение просвета в стенках кровеносных сосудов почти на 70%. Чаще всего носит название ишемии. Продолжительность развития длительная.
- Вторая стадия характеризуется острым периодом, при котором происходит некробиоз, то есть отмирание тканей в сердце или головном мозге. Продолжается от 4 до 8 часов.
- Третья стадия – подострая. Из-за некроза погибает целый участок. Для этого периода характерно наличие явной симптоматики: боль и высокая температура тела.
- Четвертая стадия: происходит рубцевание тканей, то есть на месте отмерших клеток образуется соединительная ткань, которая приводит к грубому рубцу. Длительность – до 2 месяцев.

Основные формы микроинфаркта:
- Астматическая форма характеризуется симптоматикой, которая свойственна болезням дыхательной системы. Именно это не дает возможности своевременно её диагностировать. Главный признак – сильная одышка и удушье.
- Гастралгическая или абдоминальная форма. Признаки схожи с симптомами желудочных болезней – боль отдает в область органов ЖКТ, больного тошнит. Кроме того, может возникнуть рвота и расстройство стула. Это тоже не дает возможности определить микроинфаркт в начале развития.
- Аритмическая форма считается наиболее явной, так как присутствуют все признаки заболеваний сердца.
- Церебральная – поражается головной мозг, в результате чего и признаки соответствующие: головная боль, расстройство рефлексов.
- Атипичная форма – причина ее возникновения неизвестна, симптомы проявляются самые разнообразные. Главный признак – боль в области грудины.
Причины
Основной причиной возникновения микроинфаркта является нарушенное кровоснабжение. К этому может привести:
- атеросклероз;
- тромбоз в коронарных сосудах;
- гиперхолестеринемия;
- патологические нарушения в сосудах, расположенных непосредственно в пораженных органах;
- стенокардия, тахикардия, аритмия;
- артериальная гипертония;
- сахарный диабет;
- некоторые заболевания сердца и головного мозга;
- высокая степень агрегации и адгезии тромбоцитарных звеньев кровяной жидкости.
Факторы, влияющие на развитие микроинфаркта:
- Табакокурение и злоупотребление алкогольными напитками, неправильный рацион питания. В этих случаях поражаются коронарные сосуды, в которых откладываются токсические и холестериновые продукты, которые, скапливаясь, сужают просвет.
- Умственные и физические перегрузки. Когда такое происходит, то сердце и головной мозг расходуют больше энергии, следовательно, и потреблять кислород нужно в больших количествах. Если его не хватает, это отражается на кровеносной системе.
- Стрессовые ситуации, переживания, волнения, страхи, испуги. Все эти факторы приводят к спазмам в здоровых коронарных артериях.
Чаще всего от микроинфаркта страдают мужчины. Причины две: они чаще злоупотребляют спиртными напитками и курением; у женщин есть гормоны, которые выставляют защитный барьер.
Симптомы микроинфаркта
Первичные признаки микроинфаркта довольно скудные. Особенно их невозможно заметить людям, у которых уже есть какие-либо патологии сердца.

Клиническая картина имеет ряд особенностей:
- Болевой синдром. Он в каждом отдельном случае носит различный характер, может быть режущим, острым, ноющим, давящим, жгучим. Основное место локализации боли – область сердца, грудины, лопаток. Она может иррадиировать в желудок, легкие, шею, верхние конечности, челюсти.
- Сильное холодное потоотделение.
- Ослабленность, плохое самочувствие.
- Средневысокие показатели температуры тела, не более 38 градусов.
- Головокружение и учащение сердечного ритма.
- Ощущение страха и тревоги за собственную жизнь.
Если принять нитроглицериновую таблетку под язык, то симптоматика не исчезнет. Поэтому такое действие тоже относится к симптому.
Диагностика
Диагностика начинается со сбора анамнеза. Далее назначаются такие методы исследования:
- сбор анализов крови на общие и биохимические показатели;
- кардиограмма плюс суточный мониторинг;
- эхокардиография;
- ультразвуковое исследование сердца или магнитно-резонансная томография головного мозга;
- калиевая проба.
Лечение
Первая помощь
Если вы заподозрили у себя микроинфаркт, необходимо срочно принять горизонтальное положение, открыть все форточки, чтобы комната быстро наполнилась свежим воздухом. Далее надо выпить таблетку «Аспирина», но желательно не глотать её целиком, а разжевать. Так она подействует быстрей. Обязательно измерьте артериальное давление. Если оно повышено, нужно положить под язык «Нитроглицерин», если понижено – использовать данный препарат нельзя. Вызовите скорую помощь.
Медикаментозная терапия
При микроинфаркте больной госпитализируется. Врач назначает ряд препаратов:
- Фибринолитическое средство – «Тенектеплаза». Это инъекционный раствор, который вводится медленно внутривенно. Дозировку подбирает кардиолог, так как она зависит от веса человека. Средство восстанавливает нарушенное кровообращение в пораженном органе (сердце, головной мозг).
- Гепариновые препараты предупреждают образование тромбов, что может быть спровоцировано микроинфарктом. Так же используется инъекционный раствор.
- Для восстановления сердечного ритма назначается «Пропранолол».
- Статиновая группа назначается для устранения атеросклероза и выведения холестерина из организма. Это препараты «Липтонорм», «Симвастатин», «Крестор».
- Группа b-блокаторов снижает артериальное давление, устраняет тахикардические приступы. Существует три поколения препаратов, среди которых самыми эффективными считаются «Соталекс», «Анаприлин», «Целипрес», «Беталок», «Рекардиум», «Атенобене», «Глукомол», «Небилет».
- Для купирования боли применяются нитросредства: «Нитроглицерин», «Изокет», «Эфокс», «Кардикс-моно», «Оликард».
- Антиагрегантные препараты разжижают кровяную жидкость, восстанавливают свертываемость, предупреждают образование тромбов: «Аспирин», «Кардиомагнил», «Докси-хем».
- Обязательны ингибиторы АПФ – они понижают давление, поддерживают кровеносную систему: «Эналаприл», «Рамиприл», «Беназеприл», «Каптоприл», «Периндоприл».
- Если поражена сердечная мышца, используются блокаторы рецепторов ангиотензина: «Лозартан», «Волсартан», «Олмесартан».

Дополнительно применяются диуретики и другие группы медикаментов, в зависимости от степени поражения, причины и течения болезни. Дозировки и продолжительность курсов приема каждого препарата определяет врач.
Хирургическое вмешательство
Хирургия применяется в том случае, если медикаментозная терапия не дает нужного результата. Операция позволит избежать рецидивов.
Проводится два вида хирургического вмешательства:
- стентирование: в пораженный сосуд устанавливается своеобразное кольцо, которое не дает возможности перекрыть просвет;
- шунтирование: устанавливается вспомогательный путь для кровотока, а пораженный перекрывается путем прижигания.
Физиотерапия
После того, как пациент начнет вставать и ходить, его направляют на физиотерапевтические процедуры (электрофорез и прочее).
Реабилитационные мероприятия
Реабилитация начинается еще в стационаре. Изначально пациент начинает движения руками, глазами и верхней частью тела в лежачем положении, так как показан постельный режим. Примерно через 5-8 суток больному можно не спеша вставать и передвигаться.
После того, как человек будет выписан из клиники, ему стоит отправиться в специализированное лечебно-оздоровительное учреждение для дальнейшего восстановления.
Реабилитация включает в себя такие мероприятия:
- Лечебная физкультура под строгим наблюдением инструктора. Нагрузки изначально минимальные, но со временем они постепенно увеличиваются. Для каждого пациента разрабатывается индивидуальный комплекс. После окончания реабилитации в условиях санатория больному придется делать такую же гимнастику и дома на протяжении длительного периода времени. Очень хорошо помогает плавание, массаж и велотренажер.
- Больной должен соблюдать диету, которую назначит врач после выписки из стационара. В основном это диабетический стол №10.
- Человек должен полностью исключить употребление алкогольных напитков и бросить курить.
- Ежедневно придется совершать пешие прогулки на свежем воздухе. Каждый день инструктор будет добавлять по несколько метров. В итоге человек сможет легко проходить 2 и более километров.
- В реабилитационный период медикаментозная терапия не отменяется. К сожалению, еще достаточно долго больной будет вынужден принимать лекарства, зато это обеспечит полноценное выздоровление. В основном это статиновые и тромболитические препараты.
Прогноз
Если говорить о прогнозе, то он во многом зависит от своевременности обращения в клинику, адекватности лечения и отношения пациента к собственному здоровью. Немаловажным фактором является строгое выполнение всех реабилитационных мероприятий. В таком случае исход может быть благоприятным.
Если же микроинфаркт был, но человек перенес его на ногах, то сердечная ткань вряд ли восстановится полноценно. Тогда придется столкнуться с осложнениями и повторными инфарктами, что чревато смертью.
Более подробно узнать о том, что представляет собой микроинфаркт, вы можете из нашего видео:
Микроинфаркт является заболеванием, при котором возможен как летальный исход, так и достаточно благоприятный прогноз. Многое зависит только от того, насколько ответственно каждый человек относится к собственному здоровью. Обращайте особое внимание на изменения в самочувствии и при подозрении на микроинфаркт сразу же вызывайте скорую помощь.
Источник

Микроинфаркт — это патологическое состояние, характеризующееся развитием в сердечной мышце небольших очагов некроза вследствие существенного уменьшения объема регионального коронарного кровотока. Пациенты жалуются на боль в области сердца, слабость, головокружение, одышку и лихорадку. Состояние может осложниться кардиальной недостаточностью, нарушениями ритма, тромбоэмболией или перикардитом. Клиническая картина часто отсутствует или выражена минимально. Диагностика включает в себя лабораторные методы, ЭКГ, ЭхоКГ и коронароангиографию. Лечение комплексное, осуществляются консервативные мероприятия, по показаниям применяются инвазивные методы.
Общие сведения
Микроинфаркт в клинической практике обычно называют «мелкоочаговый инфаркт миокарда» или «не Q-инфаркт». Частота встречаемости патологии за последнее время значительно выросла и составляет до 50-70% от всех некротических повреждений сердечной мышцы. Это повышение объясняется улучшением качества диагностики, особенно вследствие повсеместного распространения измерения уровня биохимических маркеров распада кардиомиоцитов, а также повышением общей осведомленности населения о ранних тревожных симптомах. Перечисленные факторы позволяют своевременно диагностировать патологию, начать соответствующую терапию при малой площади поражения. Средний возраст пациентов — 65 лет, доля мужчин составляет 60%.
Причины микроинфаркта
Обычно этиология мелко- и крупноочаговых повреждений сходна. В отличие от последних, при некрозе без образования зубца Q происходит лишь частичная окклюзия просвета сосуда либо закупорка мелкой артерии с достаточной компенсацией в виде активации коллатерального кровотока. Одни и те же патологические процессы могут привести к поражениям различной площади. Велика роль предрасполагающих факторов: наличие у пациента вредных привычек и хронического стресса, гипертония, неполноценное питание, погрешности в диете, алиментарное ожирение, сопровождаемое гиперхолестеринемией, гиподинамия. Непосредственными причинами мелкоочаговых инфарктов в современной кардиологии считаются:
- Атеросклеротическое поражение коронарных сосудов. Атеросклероз является основной причиной микроинфарктов, на долю которой приходится до 97% наблюдений. Нарушения обмена белка и липидов ведут к увеличению уровня холестерина, способного откладываться на стенках сосудов, особенно мелких коронарных. Окклюзия артерии провоцирует существенное ограничение притока крови, уменьшение снабжения тканей кислородом и питательными веществами. При критически низких значениях наступает гибель клеток, формируется очаг некроза.
- Осложнения других заболеваний. Микроинфаркт вследствие других патологий развивается у 1-3% больных, носит синдромальный характер. К омертвлению миокарда чаще всего приводят системные нозологии (васкулиты, болезнь Такаясу, системная красная волчанка), нарушения метаболизма с поражением интимы сосудов (амилоидоз, мукополисахаридоз), эмболии коронарных артерий на фоне инфекционных процессов, дефектов свертывающей или клапанной систем.
Патогенез
Как некроз сердечной мышцы, микроинфаркт, прежде всего, связан с нарушением коронарного кровообращения вследствие атеротромбоза. Он начинается с повреждения холестериновой бляшки, которое может быть вызвано, например, резким скачком артериального давления. Развитие местной воспалительной реакции потенцирует привлечение лейкоцитов в зону поражения. Они, в свою очередь, начинают вырабатывать специфические биологически активные вещества — медиаторы, обладающие свойством активировать свертывающую и угнетать противосвертывающую систему крови.
При повреждении интимы сосуда обнажаются коллагеновые волокна, что стимулирует переход тромбоцитов в активную форму. В результате адгезии и агрегации клетки оседают на стенке артерии с образованием тромба. Обычно этот процесс сопровождается спазмом гладкой мускулатуры сосуда. Возникает окклюзия просвета с существенным ухудшением кровоснабжения миокарда. Однако при микроинфаркте ишемия не достигает критических значений, некроз имеет небольшую площадь, не является трансмуральным и не затрагивает проводящую систему сердца.
Классификация
Понятие микроинфаркт входит в общую номенклатуру инфаркта сердечной мышцы, является его отдельной разновидностью. Ему соответствует характеристика «мелкоочаговый», однако при морфологическом исследовании размер некроза без образования патологического Q-зубца может быть сопоставимым с теми случаями, когда этот элемент ЭКГ наблюдался. Поэтому более важным признаком является наличие либо отсутствие нарушений нормального движения сигнала по проводящей системе сердца. В настоящее время используется классификация патологии, в основе которой лежат причины и механизмы ее возникновения. Выделяют пять типов микроинфаркта:
- Первый тип. Спонтанный, связанный с ишемией на фоне нарушения нормальной циркуляции крови по коронарным сосудам малого диаметра. Преимущественной причиной является образование атеросклеротической бляшки с дальнейшими процессами ее деградации.
- Второй тип. Инфаркт, связанный с вторичными причинами ишемии миокарда. Провоцирующими факторами становятся повышение потребности кардиомиоцитов в кислороде, коронароспазм, анемия, аритмия, чрезмерно низкое или высокое артериальное давление.
- Третий тип. Внезапная сердечная смерть с подтвержденными признаками дефицита кровообращения в кардиальной мышце. Часто сочетается с блокадой левой ножки пучка Гиса.
- Четвертый тип. Микроинфаркт развивается после проведения чрескожного коронарного вмешательства, причина – тромбоз коронарного стента.
- Пятый тип. Некроз миокарда является последствием аортокоронарного шунтирования.
Симптомы микроинфаркта
Заболевание имеет слабовыраженные клинические проявления вплоть до их полного отсутствия. Возможна ситуация, когда пациент узнает о том, что перенес микроинфаркт, только на ежегодном плановом осмотре. Симптомы крайне неспецифичны, патология иногда протекает под маской обычного ОРВИ. Больной ощущает слабость, непродолжительную субфебрильную лихорадку, головокружение, одышку и боль за грудиной. Приступ продолжается от 30 минут до 2 часов. При улучшении состояния пациент, как правило, не обращается за медицинской помощью, болезнь остается нераспознанной.
При атипичном течении процесса, характерном для молодых людей, формируются особые клинические формы с существенным преобладанием тех или иных явлений. Например, при астматическом варианте микроинфаркта затруднено дыхание, невозможен полный вдох и выдох; при церебральном — часто возникают синкопальные состояния. При поражении участков миокарда, расположенных близко к диафрагме, к клинике микроинфаркта добавляются абдоминальные боли, тошнота и рвота.
Возможно появление дополнительных признаков, связанных с общими нарушениями деятельности кровеносной системы: похолодание, отечность конечностей, частые головные боли, повышенное потоотделение, редкие колющие боли в кардиальной области, посинение носогубного треугольника. Пожилые люди и пациенты, страдающие сахарным диабетом, из-за особенностей физиологии и патофизиологии имеют более высокий болевой порог. У этих категорий больных микроинфаркт практически всегда протекает бессимптомно.
Осложнения
Чаще всего после перенесенной патологии наблюдается формирование кардиальной недостаточности с застойными явлениями по обоим кругам кровообращения вплоть до развития сердечной астмы. При распространении повреждения на основные пути проводящей системы могут наблюдаться различные по характеру нарушения ритма и проводимости. К другим осложнениям относят тромбоэмболии, перикардиты и повторные инфаркты.
Диагностика
Главными задачами врача-кардиолога на этапе обследования пациента являются установление того факта, что предъявляемые жалобы развиваются именно вследствие ишемических процессов в миокарде, оценка риска развития осложнений и неблагоприятных исходов. При физикальном обследовании микроинфаркт часто никак себя не проявляет либо выявляются только неспецифические признаки, поэтому на первое место выходят дополнительные методы диагностики. К ним относятся:
- Электрокардиография. Всем больным с подозрением на инфаркт миокарда в первую очередь проводится ЭКГ в 12 отведениях. Признаками нарушения нормального кровоснабжения сердца считают депрессию или элевацию сегмента ST, инверсию и увеличение амплитуды зубца Т, появление ранее недиагностированных неполных блокад ножек пучка Гиса. Нормальная исходная запись не исключает наличие некроза, но позволяет отнести пациента к группе низкого риска.
- Лабораторные исследования. Производится определение уровня маркеров гибели кардиомиоцитов — сердечных тропонинов (I или Т), КФК и МВ-КФК. Превышение допустимых пределов в совокупности с наличием ангинозного приступа является достаточным основанием для постановки диагноза. При незначительной площади повреждения маркеры могут быть в норме, поэтому дополнительно определяется концентрация медиаторов воспаления — С-реактивного белка, интерлейкинов 1 и 6, миелопероксидазы.
- Эхокардиография. Особенно значимый метод исследования при микроинфарктах без существенных признаков ишемии на ЭКГ. С помощью УЗИ можно визуализировать участки миокарда с нарушением местной сократимости. В пользу повреждения сердечной мышцы говорит сниженная систолическая функция желудочков. Используя ЭхоКГ, можно выявить сопутствующую патологию, провести дифференциальную диагностику с пороками сердца и аневризмой аорты.
- Коронароангиография. Золотой стандарт диагностики микроинфаркта, назначается как для подтверждения диагноза, так и для определения дальнейшей тактики терапии. В ходе коронарографии оценивается состояние коронарных сосудов, наличие и степень сужения их просвета, присутствие тромбов в кровотоке. Рентгенологическая методика также используется при решении вопроса о необходимости инвазивного вмешательства.
Дифференциальная диагностика состояния может вызывать затруднения, особенно при отсутствии специфических методов исследования и стертой клинической картине. Чаще всего различение проводится с другими сердечно-сосудистыми заболеваниями (расслаивающаяся аневризма аорты, тромбоэмболия легочной артерии, миокардит) и плевритом. При атипичных формах с наличием абдоминальных симптомов важно дифференцировать некроз кардиальной мышцы от язвенной болезни желудка, кишечной колики, холецистита и панкреатита.
Лечение микроинфаркта
Принципы лечения мелкоочаговых процессов в целом сходны с таковыми при более обширных инфарктах миокарда. Главными целями являются восстановление или максимально возможное улучшение коронарного кровотока, улучшение качества жизни пациента и профилактика осложнений. При любом обоснованном подозрении на некроз кардиомиоцитов необходима госпитализация, строгий постельный режим, ингаляции кислорода и постоянный ЭКГ-контроль. Варианты возможной терапии:
- Медикаментозное лечение. Основным направлением в рамках консервативного воздействия является применение антитромботических препаратов (аспирин, клопидогрел, тиклопидин), блокаторов гликопротеиновых рецепторов тромбоцитов и антикоагулянтов (гепарин). Эти средства помогают улучшить прогноз, предупредить расширение зоны некроза. Для снятия ангинозного приступа назначаются нитраты, бета-адреноблокаторы и наркотические анальгетики. При дисфункции левого желудочка и артериальной гипертензии используются ингибиторы АПФ, статины для коррекции уровня холестерина, липопротеинов низкой и очень низкой плотности.
- Инвазивные методы. При существенной окклюзии венечного сосуда, высоком риске осложнений, неэффективности медикаментозного лечения показано хирургическое вмешательство. Возможно проведение транслюминальной баллонной коронарной ангиопластики со стентированием. Методика помогает восстановить объем кровотока, однако процедура чревата повреждением липидной бляшки. В перечень возможных манипуляций входит коронарное шунтирование, особенно при поражении ветвей левой коронарной артерии.
После выписки больной должен придерживаться назначаемой ему комплексной терапии, направленной на профилактику прогрессирования коронарного атеросклероза и ишемических явлений. Используются дезагреганты, ингибиторы АПФ и гиполипидемические средства, при необходимости – антиангинальные препараты. Из-за приема достаточно больших доз медикаментов, угнетающих активность тромбоцитов, осуществляется профилактика геморрагических осложнений.
Прогноз и профилактика
При своевременном оказании необходимого объема медицинской помощи прогноз благоприятный. Частота развития серьезных осложнений у пациентов при госпитализации по поводу микроинфаркта составляет не более 5%, после выписки из больницы — 15%. Профилактика заключается в регулярном прохождении осмотров, посещении кардиолога со снятием ЭКГ, особенно лицами старшего возраста. Важными моментами являются отказ от курения, рациональное питание с уменьшенным количеством насыщенных жиров, достаточный уровень физической активности, контроль артериального давления и уровня липидов крови.
Источник