Целевой уровень лпнп при инфаркте миокарда

В обзоре приводится анализ основных характеристик, клинической эффективности и безопасности фиксированных комбинаций современных липидснижающих препаратов, показаны перспективы комбинированной терапии с использованием эзетимиба
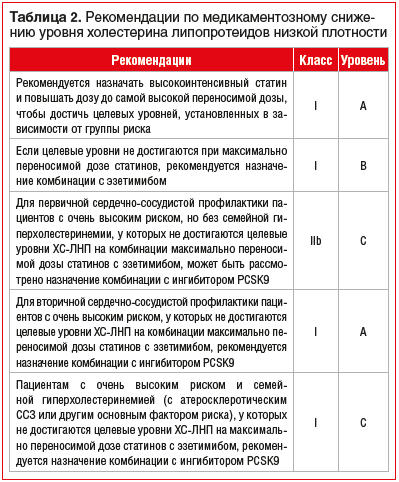
Целевые уровни ХС-ЛНП в современных рекомендациях
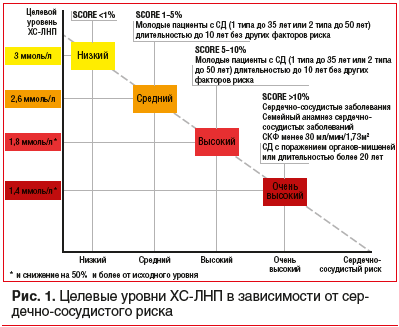
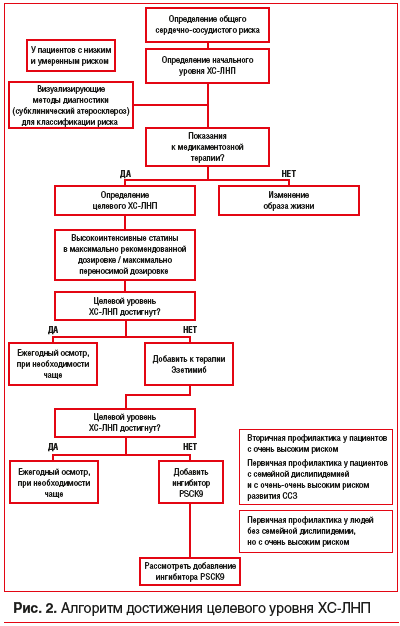
Сердечно-сосудистые заболевания (ССЗ) занимают первое место среди причин заболеваемости и смертности во всем мире [1]. Снижение уровня холестерина липопротеинов низкой плотности (ХС-ЛНП) с использованием ингибиторов ГМГ-КоА-редуктазы — краеугольный камень первичной и вторичной профилактики неблагоприятных сердечно-сосудистых исходов [2–8]. Согласно рекомендациям Европейского общества кардиологов 2019 г. пациентам с дислипидемией рекомендуется назначать высокоинтенсивный статин (например, аторвастатин или розувастатин), обеспечивающий необходимое снижение уровня ХС-ЛНП, и повышать дозу до максимальной переносимой, чтобы достичь целевых уровней ХС-ЛНП, установленных в зависимости от группы риска (табл. 1, 2). Целевые уровни ХС-ЛНП в зависимости от сердечно-сосудистого риска и алгоритм их достижения представлены на рисунках 1 и 2. У части пациентов, несмотря на использование высоких доз даже высокоинтенсивных статинов, не удается достичь целевых уровней ХС-ЛНП на фоне монотерапии. Даже при доказанности тезиса «чем ниже уровень ХС-ЛНП, тем ниже риск сердечно-сосудистой заболеваемости и смертности», несмотря на наличие четких клинических рекомендаций, показатели достижения целевого ХС-ЛНП среди пациентов, принимающих статины, составляют 33,7%, при этом у тех, кто получает статины для вторичной профилактики, — 58% [10], и им требуется комбинированная терапия с применением эзетимиба [11–15]. Прием фиксированной комбинации статина и эзетимиба повышает эффективность каждого препарата из пары (за счет синергического эффекта), увеличивает приверженность терапии и в некоторых случаях может быть более выгодным для пациента в экономическом отношении [16]. Целью данного обзора является анализ основных характеристик, клинической эффективности и безопасности фиксированных комбинаций современных липидснижающих препаратов для повышения возможности достижения целевого уровня ХС-ЛНП в соответствии с современными рекомендациями.

Симвастатин и эзетимиб
Первой фиксированной комбинацией статина и эзетимиба стала комбинация на основе симвастатина. Симвастатин 10–40 мг/сут снижает уровень ХС-ЛНП на 18–41% меньше, чем аторвастатин или розувастатин [17], что ограничивает его использование в случаях, когда требуется достижение современных целевых значений ХС-ЛНП. Биодоступность симвастатина составляет около 5%, время полувыведения — примерно 1–3 ч [18]. В целом препарат хорошо переносится, повышение уровня печеночных трансаминаз встречается у 1% пациентов [19].
Эзетимиб снижает уровень ХС-ЛНП, блокируя всасывание холестерина в тонком кишечнике и усиливая выделение холестерина с желчью. Множество исследований неоднократно демонстрировали синергический эффект назначения препаратов из класса статинов и эзетимиба [22–24].
Эффективность терапии эзетимибом и симвастатином была показана в рандомизированном двойном слепом плацебо-контролируемом исследовании IMProved Reduction of Outcomes: Vytorin Efficacy International Trial (IMPROVE-IT). Дизайн исследования был основан на сравнении монотерапии симвастатином (40 мг) и комбинированной терапии симвастатином и эзетимибом (40+10 мг) у пациентов после перенесенного инфаркта миокарда. В группе комбинированной терапии достигнутый уровень ХС-ЛНП был достоверно ниже (53,7 мг/дл против 69,5 мг/дл в группе монотерапии). Также было продемонстрировано уменьшение числа инфарктов и инсультов в группе комбинированной терапии (р<0,05) [25]. Интересны также результаты исследования 2017 г., которые показали, что протективный эффект комбинированной терапии был выше в группе с СКФ менее 45 мл/мин/1,73м2 [26].
Одновременный прием симвастатина и эзетимиба не увеличивал риск развития побочных эффектов статинов — миопатии и повышения уровня печеночных трансаминаз [27]. Более того, было показано, что комбинированный прием не увеличивает риск развития сахарного диабета 2 типа, что иногда наблюдается при терапии статинами в высоких дозах [28, 29].
Аторвастатин и эзетимиб
Аторвастатин в дозе 10–80 мг/сут снижает уровень ХС-ЛНП на 37–51%, уменьшает риск развития сердечно-сосудистых и цереброваскулярных осложнений, продемонстрировал свою эффективность при проведении как первичной, так и вторичной профилактики в серии клинических исследований и метаанализов [30].
Метаанализ, включивший 17 исследований, показал, что комбинированная терапия аторвастатином и эзетимибом снижает уровень ХС-ЛНП и триглицеридов и повышает уровень ХС-ЛВП (р<0,05) [31]. Комбинированная терапия продемонстрировала уменьшение атеросклероза коронарных артерий, по данным внутрисосудистого ультразвука, в сравнении с монотерапией аторвастатином [32]. Исследования показали сопоставимую частоту нежелательных реакций при комбинированной терапии аторвастатином и эзетимибом и монотерапии аторвастатином или эзетимибом, с единичными случаями повышения уровня печеночных трансаминаз, развитием миопатии или раздражением кишечника [33].
Розувастатин и эзетимиб
Розувастатин в дозе 5–40 мг/сут снижает уровень ХС-ЛНП на 46–55%, среднее снижение уровня холестерина и ХС-ЛНП — выше, чем у других препаратов из этой группы в эквивалентной дозировке. Биодоступность розувастатина составляет 20% (сопоставима с биодоступностью аторвастатина), время полувыведения — 19 ч. Большая часть препарата выделяется с желчью (72%), оставшаяся часть — с мочой. Препарат не метаболизируется системой цитохромов печени, в связи с этим практически не взаимодействует с другими препаратами. Такие побочные эффекты, как миопатия и рабдомиолиз встречаются редко (менее 0,1% и менее 0,01% соответственно) [19].
Эффективность и безопасность розувастатина были продемонстрированы в исследовании The Justification for the Use of statins in Prevention: an International Trial Evaluating Rosuvastatin (JUPITER) trial [33]. Назначение розувастатина снижало риск развития инфаркта, инсульта, уменьшало необходимость в реваскуляризации и госпитализации по поводу нестабильной стенокардии, а также риск смерти от всех причин на 44% по сравнению с плацебо (р<0,00001). Результаты исследования HOPE-3 (Heart Outcomes Prevention Evaluation 3) показали, что терапия розувастатином в сравнении с плацебо снижала риск развития сердечно-сосудистых осложнений у пациентов из группы со средним риском, в то время как только антигипертензивная терапия (кандесартаном) в сравнении с плацебо не приводила к снижению риска [35]. По сравнению с симвастатином и аторвастатином использование розувастатина уже в дозе 10 мг превосходит симвастатин в максимальной дозе 40 мг и эквивалентно применению аторвастатина 40 мг по способности снижать уровень ХС-ЛНП [1].
Эффективность комбинации розувастатина c эзетимибом была продемонстрирована в исследовании, включавшем 469 пациентов с высоким риском ССЗ, которые в течение 6 нед. получали либо монотерапию розувастатином (40 мг), либо комбинированную терапию розувастатином и эзетимибом (40+10 мг). Комбинированная терапия показала снижение уровня ХС-ЛНП на дополнительные 12% в сравнении с монотерапией (-69,8% против -57,1%). Более того, пациенты в группе комбинированной терапии чаще достигали целевого уровня ХС-ЛНП. Так, например, в группе с очень высоким риском 79,6% участников достигли целевых цифр (ХС-ЛНП менее 70 мг/дл), в то время как в группе монотерапии это удалось только в 35% случаев [36].
Безопасность и эффективность приема комбинированного препарата (эзетимиб 10 мг и розувастатин в дозе 5, 10 или 20 мг) были продемонстрированы в исследовании The Multiceneter Randomized Study of Rosuvastatin and Ezetimibe (MRS-ROSE). В ходе исследования сравнивалась эффективность комбинированного препарата с эффективностью монотерапии розувастатином в течение 8 нед. В зависимости от дозы розувастатина в комбинированном препарате уровень ХС-ЛНП снижался на 56–63%, что превышало эффективность монотерапии розувастатином в той же дозировке. Кроме того, у пациентов с сахарным диабетом или метаболическим синдромом отмечалось более значимое снижение уровня ХС-ЛНП, триглицеридов и общего холестерина среди получавших терапию комбинированным препаратом [37].
Исследование The Ildong Rosuvastatin & Ezetimibe for Hypercholestelomia (I-ROSETTE) показало, что безопасность и переносимость комбинированной терапии были сопоставимы с таковыми при монотерапии розувастатином [38].
Более высокая эффективность и благоприятный профиль безопасности комбинированной терапии розувастатином и эзетимибом по сравнению с увеличением дозы розувастатина были показаны в многоцентровом рандомизированном двойном слепом исследовании, проведенном в странах Северной и Южной Америки и Европы. 440 участников исследования были разделены на 2 параллельные группы (в зависимости от дозировки розувастатина), каждая из которых, в свою очередь, также разделялась на 2 группы: прием комбинированного препарата или увеличение дозы розувастатина (с 5 до 10 мг или с 10 до 20 мг, а в комбинированной терапии доза статина оставалась прежней). Целевого уровня ХС-ЛНП от 70 до 100 мг/дл достигли 59,4% пациентов, получавших комбинированную терапию, и только 30,9% при увеличении дозы розувастатина [39].
В январе 2019 г. в России зарегистрирован первый препарат фиксированной комбинации розувастатина и эзетимиба Розулип® Плюс. Препарат Розулип® Плюс показан в дополнение к диете пациентам с первичной гиперхолестеринемией (за исключением гетерозиготной семейной гиперхолестеринемии). Розулип® Плюс назначается в качестве заместительной терапии пациентам, липидный профиль которых адекватно контролировался одновременным применением отдельных препаратов розувастатина и эзетимиба в дозах, эквивалентных соответствующим дозам в фиксированной комбинации.
Перспективы комбинированной терапии с использованием эзетимиба
Бемпедоевая кислота — это липидснижающий препарат нового поколения, который способен снизить уровень ХС-ЛНП на 40%. Бемпедоевая кислота — это пролекарство, которое в печени превращается в бемпедоевый ацетил-коэнзим А, являющийся ингибитором фермента АТФ-цитрат липазы. В соответствии со своим механизмом действия этот препарат не только снижает уровень ХС-ЛНП, но и блокирует синтез жирных кислот [40–42].
Кoмбинация бемпедоевой кислоты (120 или 180 мг/сут) и эзетимиба (10 мг/сут) у пациентов с непереносимостью статинов и у тех, кто мог получать терапию статинами, привела к снижению уровня ХС-ЛНП на 43,1% и 47,7% соответственно в зависимости от дозировки препарата. Монотерапия бемпедоевой кислотой снижает уровень ХС-ЛНП на 27,5% и 30,1% (соответственно указанной дозе) и хорошо переносится [43]. В клиническом исследовании III фазы добавление этого препарата к терапии статинами и эзетимибом у пациентов с высоким и очень высоким риском развития ССЗ снижало уровень ХС-ЛНП на 28%, а риск развития ССЗ — на 33% [44]. Комбинация бемпедоевой кислоты и эзетимиба продолжает исследоваться как перспективная комбинация.
Заключение
Эзетимиб часто используется в качестве второго препарата для достижения целевого уровня ХС-ЛНП. Убедительно доказано, что комбинация статинов и эзетимиба эффективна и безопасна. В свете обновленных рекомендаций Европейского общества кардиологов 2019 г. комбинированная терапия розувастатином и эзетимибом привлекает особое внимание ввиду снижения рекомендуемых целевых значений ХС-ЛНП у пациентов с очень высоким риском менее 1,4 ммоль/л и снижения уровня ХС-ЛНП на 50% и более. Исследования продемонстрировали, что комбинация высокоинтенсивного статина (такого, как розувастатин) и эзетимиба снижает уровень ЛНП в среднем на 65% от исходного [9]. Достижение целевых значений ЛНП снизит риск развития сердечно-сосудистых осложнений, а видимый результат увеличит приверженность пациента терапии.
Препараты нового поколения на основе бемпедоевой кислоты демонстрируют многообещающие результаты по снижению уровня ХС-ЛНП как в монотерапии, так и в комбинации с другими препаратами (например, с эзетимибом) и интересны с точки зрения расширения возможностей достижения целевого ХС-ЛНП у пациентов, которые не могут принимать статины по разным причинам. Фиксированные комбинации липидснижающих препаратов позволяют уменьшить частоту нежелательных побочных реакций (например, уже доказано, что при совместном приеме эзетимиба со статинами снижается риск развития сахарного диабета), за счет синергического эффекта отмечается более значимое снижение уровня ХС-ЛНП и риска развития сердечно-сосудистых осложнений, более того, значительно повышается приверженность длительной липидснижающей терапии.
Источник

назад
- 1. возраст пациента
- 2. длительность течения сахарного диабета
- 3. наличие сахарного диабета у родственников
- 4. характер сахароснижающей терапии
- 1. глюкокортикостероиды
- 2. ингаляционные β2 агонисты
- 3. периферические вазодилататоры
- 4. защищенные пенициллины
- 1. 140/90
- 2. 130/80
- 3. 125/80
- 4. 130/85
- 1. фолиевую кислоту
- 2. витамин В12
- 3. микроэлементы
- 4. витамин С
- 1. более строго придерживаться здорового образа жизни
- 2. регулярно измерять АД
- 3. резко ограничить употребление поваренной соли
- 4. принимать сартаны в малых дозах с подросткового возраста
- 1. ниже 140
- 2. ниже 130
- 3. 120
- 4. ниже 120
- 1. ниже 130
- 2. ниже 140
- 3. 120
- 4. ниже 120
- 1. метформин
- 2. натеглинид
- 3. глибенкламид
- 4. акарбозу
- 1. амиодарон
- 2. хинидин
- 3. дигоксин
- 4. лаппаконитина гидробромид (аллапинин)
- 1. цитологического исследования отделяемого
- 2. маммографии
- 3. дуктографии
- 4. ультразвукового исследованиямолочных желез
- 1. рентгенографию легких
- 2. пункцию легочной ткани
- 3. пункцию плевральной полости
- 4. биопсию легких
- 1. ХС ЛНП ≤2,0 ммоль/л
- 2. общий холестерин ≤5,0 ммоль/л
- 3. ХС ЛВП ≤1,0 ммоль/л
- 4. ХС ЛВП ≥1,0 ммоль/л
- 1. антагонисты кальция
- 2. пролонгированные нитраты
- 3. бета-адреноблокаторы
- 4. фибринолизин
- 1. 500-1000
- 2. 1100-1500
- 3. 300-500
- 4. 100-300
- 1. 2,0–3,0
- 2. 1,5–2,5
- 3. 2,5–3,5
- 4. 3,0–4,0
- 1. 2,0–3,0
- 2. 1,5–2,0
- 3. 2,5–3,5
- 4. 3,0–4,0
- 1. кавернозным туберкулѐзом лѐгких
- 2. хроническим бронхитом
- 3. синдромом Хаммена—Рича
- 4. бронхиальной астмой
- 1. определение группы диспансерного наблюдения граждан с выявленными хроническими
неинфекционными заболеваниями и иными заболеваниями (состояниями), а также граждан с
высоким и очень высоким суммарным сердечно-сосудистым риском - 2. передача граждан с выявленными хроническими неинфекционными заболеваниями и иными
заболеваниями (состояниями), а также граждан с высоким и очень высоким суммарным
сердечно-сосудистым риском под наблюдение соответствующего узкого специалиста - 3. направление граждан с выявленными хроническими неинфекционными заболеваниями и
иными заболеваниями (состояниями), а также граждан с высоким и очень высоким суммарным
сердечно-сосудистым риском на санаторно-курортное лечение - 4. направление граждан с впервые выявленными хроническими неинфекционными
заболеваниями и иными заболеваниями (состояниями), а также граждан с высоким и очень
высоким суммарным сердечно-сосудистым риском в стационар
- 1. возраст и наличие макрососудистых осложнений сахарного диабета
- 2. гликемия натощак
- 3. постпрандиальная гликемия
- 4. масса тела пациента
- 1. тонкоигольную пункционную биопсию
- 2. сканирование щитовидной железы
- 3. исследование уровня антител к тиреоглобулину
- 4. компьютерную томографию щитовидной железы
- 1. 130/80
- 2. 140/90
- 3. 140/80
- 4. 120/80
- 1. антидепрессанты
- 2. местноанестезирующие препараты
- 3. противовоспалительные препараты
- 4. слабительные средства
- 1. бета-адреноблокаторов
- 2. ингибиторов АПФ
- 3. комбинированных препаратов типа капозида
- 4. тиазидных мочегонных
- 1. хлеб, поваренную соль
- 2. растительное масло, маргарин
- 3. сахар, крупы
- 4. конфеты, торты
- 1. амоксиклав
- 2. пенициллин
- 3. сульфодимезин
- 4. эритромицин
- 1. нестероидными противовоспалительными средствами
- 2. хондропротекторами
- 3. кортикостероидами
- 4. иммобилизацией пораженных суставов
- 1. позвоночника
- 2. голеностопных суставов
- 3. тазобедренных суставов
- 4. кистей рук
- 1. УЗИ почек и сердца
- 2. урографии
- 3. анализа мочи по Зимницкому
- 4. ангиографии почек
- 1. менее 140/90 мм рт. ст.
- 2. менее 120/70 мм рт. ст.
- 3. менее 130/80 мм рт. ст.
- 4. менее 150/90 мм рт. ст.
- 1. менее 1.8 ммоль/л
- 2. менее 2.5 ммоль/л
- 3. менее 3.5 ммоль/л
- 4. менее 1.2 ммоль/л
- 1. идиопатической тромбоцитопенической пурпуре
- 2. миелодиспластическом синдроме
- 3. болезни Маркиафава
- 4. начальной стадии эритремии
- 1. трансфузии донорской свежезамороженной плазмы
- 2. трансфузии тромбоцитов
- 3. анаболические гормоны парентерально (ретаболил)
- 4. аскорбиновую кислоту в больших дозах
Источник
Академик Ивашкин В.Т.: – Я с удовольствием предоставляю возможность сделать сообщение, как всегда, очень интересное, Сергею Руджеровичу Гиляревскому. «Гиполипидемическая терапия у больных с острым инфарктом миокарда». Пожалуйста, Сергей Руджерович.
Профессор Гиляревский С.Р.: – Глубокоуважаемые коллеги, когда мы говорим о лечении больных с острым инфарктом миокарда, мы все чаще и чаще говорим о применении инвазивных методов лечения, это, в первую очередь, чрескожное вмешательство на коронарных артериях, и реже вспоминаем об эффективной лекарственной терапии. Конечно, чрескожные вмешательства существенно изменили результаты лечения больных с инфарктом миокарда, но нужно помнить, что этот метод, к сожалению, имеет определенные временные ограничения. Результаты недавно выполненного исследования свидетельствуют о том, что надежды на то, что, скажем, применение внутриаортальной баллонной контрпульсации принципиально изменит прогноз больных с кардиогенным шоком, тоже не подтвердились. И поэтому, естественно, не надо забывать об эффективной лекарственной терапии, которая, в первую очередь, включает применение бета-адреноблокаторов, ингибиторов ангиотензинпревращающего фермента, естественно, эффективных антиагрегантов и статинов.
Что касается первых упомянутых мной классов препаратов, то, в общем, тактика использования этих средств определена и хорошо известна. А вот по поводу использования статинов у больных с острым инфарктом миокарда, имеются довольно разные мнения, начиная от необходимости применения очень высоких доз с первых часов развития инфаркта миокарда до отрицания какого либо эффекта применения статинов у больных в остром или подостром периоде инфаркта миокарда. И вот в связи с этим мне хотелось бы ответить на эти вопросы.
Итак, когда мы говорим о больных с ишемической болезнью сердца, о больных с инфарктом миокарда, то, в соответствии с современными рекомендациями, эти больные относятся к больным с очень высоким риском развития осложнений сердечно-сосудистых заболеваний, и этим определяется выбор режима применения статинов и те целевые уровни холестерина липопротеинов низкой плотности, к которым мы должны стремиться. На сегодняшний день у больных с высоким и очень высоким риском этот целевой уровень холестерина липопротеинов низкой плотности составляет менее 1,8 ммоль/л. Обратимся к клиническим рекомендациям по лечению больных с острым коронарным синдромом, больных с инфарктом миокарда без подъема сегмента ST и больных с инфарктом миокарда с подъемом сегмента ST. Имеются американские рекомендации, имеются европейские рекомендации, кстати, на европейском конгрессе в Мюнхене в конце августа этого года был доложен новый вариант рекомендаций по лечению больных с подъемом сегмента ST. В общем, если суммировать мнения всех этих рекомендаций по поводу применения статинов, то его можно свести вот к таким рекомендациям: прием статинов для снижения концентрации холестерина липопротеинов низкой плотности менее 1,8 ммоль/л рекомендовано начинать в ранние сроки после госпитализации и стараться выбирать режим терапии таким образом, чтобы как можно быстрее снизить концентрацию до целевого уровня.
Однако существуют и оппоненты, которые говорят, что нет данных о том, что применение статинов снижает смертность больных с острым инфарктом миокарда непосредственно в ранние сроки инфаркта. Действительно, если мы обратимся к результатам мета-анализа клинических испытаний применения статинов в ранние сроки инфаркта миокарда, то результаты этого мета-анализа свидетельствуют о том, что действительно, в течение первого месяца после начала приема статинов у больных с острым коронарным синдромом не снижается общая смертность и частота развития осложнений сердечно-сосудистых заболеваний. Более того, хотя мы видим, что имеется тенденция к положительному эффекту, но и к четвертому месяцу статистическая значимость эффекта статинов не достигается. А вот через шесть месяцев, то есть после четырех месяцев терапии, мы видим статистически значимое снижение частоты развития неблагоприятных исходов у тех больных, которые начали прием статинов в ранние сроки развития инфаркта миокарда. Поэтому очевидно, что терапию статинами необходимо начинать как можно раньше, считается, что в течение первых суток врач должен оценить уровень холестерина липопротеинов низкой плотности и других липидов у больных с острым коронарным синдромом для того, чтобы выбрать режим терапии таким образом, чтобы достичь как можно раньше целевого уровня холестерина липопротеинов низкой плотности. Имеются данные о том, что у больных, которые начали прием высоких доз статинов, интенсивные режимы применения статинов в ранние сроки инфаркта миокарда, отмечалось влияние на общую смертность. В то время как, скажем, у больных со стабильным течением ишемической болезни сердца данные о снижении общей смертности на сегодняшний день отсутствуют.
Итак, когда мы говорим о применении статинов у больных с острым инфарктом миокарда, наша задача заключается в том, чтобы выбрать статин таким образом, чтобы он как можно быстрее и безопасно снижал уровень холестерина липопротеинов низкой плотности до целевых уровней. Наиболее доказанный при остром коронарном синдроме статин – это аторвастатин, хотя в общем, исследований не так много, это единственное крупное исследование PROVE-IT, в ходе которого было показано, что 80 мг аторвастатина, начатое в ранние сроки после острого коронарного синдрома, приводит в течение двух лет к снижению риска развития неблагоприятных исходов на 16%. Однако, на сегодняшний день использование дозы 80 мг аторвастатина не приемлемо для всех больных и для всех врачей именно из-за возможности развития побочных эффектов. И в связи с этим представляют интерес результаты исследования LUNAR, в ходе которого непосредственно сравнивались эффекты аторвастатина 80 мг как эталонного препарата, розувастатина 40 мг и розувастатина 20 мг. Розувастатин – это более мощный статин, поэтому его можно использовать в меньших дозах и предполагать меньшую частоту развития неблагоприятных исходов. Вот результаты этого исследования. На фоне применения розувастатина 20 мг через 12 недель концентрация холестерина липопротеинов низкой плотности статистически значимо не отличалась от уровня, который достигался при использовании аторвастатина 80 мг, а применение розувастатина в дозе 40 мг приводило к статистически значимому более выраженному снижению концентрации холестерина липопротеинов низкой плотности. Кроме того, при использовании розувастатина отмечалось статистически значимое увеличение концентрации холестерина липопротеинов высокой плотности, что не отмечалось при использовании высокой дозы аторвастатина.
Таким образом, очевидно, что эти данные говорят о том, что применяя розувастатин у больных с острым коронарным синдромом, мы можем достичь быстрого снижения холестерина липопротеинов низкой плотности при использовании меньших доз. Следует отметить, что частота стойкого прекращения приема исследуемого препарата в этом исследовании была меньше у больных, которые получали розувастатин по сравнению с больными, которые получали высокую дозу аторвастатина. То есть переносимость препарата розувастатина была лучше, чем аторвастатина в высокой дозе. Таким образом, результаты этого исследования свидетельствуют о том, что использование розувастатина позволяет быстрее и безопаснее достичь тех целей, которые мы ставим при использовании статинов у больных с острым коронарным синдромом.
Следует отметить, что применение аторвастатина в дозе 80 мг и розувастатина в дозе 40 мг примерно одинаково предотвращало прогрессирование атеросклероза у больных со стабильным течением ишемической болезни сердца в исследовании SATURN, хотя в общем-то, и в этом исследовании применение розувастатина в дозе 40 мг, как и в исследовании LUNAR приводило к более выраженному снижению холестерина липопротеинов низкой плотности. Но это различие в уровнях холестерина сопровождалось небольшим, статистически незначимым, но все-таки преимуществом розувастатина в уменьшении объема атеросклеротической бляшки.
Таким образом, на сегодняшний день в целом при лечении больных с ишемической болезнью сердца мы можем достичь невероятно важной задачи – уменьшить объем атеросклеротической бляшки, и для этого нам нужно достигать снижения холестерина липопротеинов низкой плотности менее 1,8. Таким образом, в целом, при лечении больных с ишемической болезнью сердца, не только с острым коронарным синдромом, цели стали более жесткими. И конечно, это предъявляет требования к препарату, то есть препарат должен быть более мощным для того, чтобы при использовании меньших доз, что всегда более безопасно, можно было достичь этих целей.
Что касается повышения холестерина липопротеинов высокой плотности, традиционно считается, что вот эти дополнительные эффекты, в том числе, розувастатина, очень важны, но отношение к уровню холестерина липопротеинов высокой плотности у всех больных, и у больных с острым коронарным синдромом, тоже стали подвергаться сомнениям. Не так давно было выполнено исследование AIM-HIGH. В ходе выполнения этого исследования хотели проверить гипотезу, что у больных с высоким риском развития осложнений сердечно-сосудистых заболеваний, в том числе, у больных с ишемической болезнью сердца, добавление никотиновой кислоты к применению статинов, и у больных, у которых уже достигнут низкий холестерин липопротеинов низкой плотности, приведет к дополнительным клиническим преимуществам. Вот такие больные включались в это исследование, больные с ишемической болезнью сердца и больные с сосудисто-мозговым заболеванием, и с заболеванием периферических артерий, у которых уже был достигнут относительно невысокий уровень холестерина липопротеинов низкой плотности. Вот такая схема исследования – добавление никотиновой кислоты к cимвастатину или добавление плацебо. И, как мы видим, те показатели, на которые ориентировались, – это смертность от осложнения ишемической болезни сердца, развитие инфаркта миокарда и ряд других показателей. Несмотря на то, что в ходе выполнения этого исследования в группе добавления никотиновой кислоты отмечалось статистически значимое повышение холестерина липопротеинов высокой плотности, это не приводило к изменению основного показателя. В связи с этим на сегодняшний день, когда мы говорим о лечении больных с ишемической болезнью сердца, лечении больных с острым коронарным синдромом, все-таки главный показатель, на который мы должны ориентироваться, – это холестерин липопротеинов низкой плотности. И у этих больных он должен быть менее 1,8 ммоль/л. И очевидно, что при использовании розувастатина мы можем сделать это быстрее и используя меньшие дозы.
Работая в отделении неотложной кардиологии и смотря много больных с острым инфарктом миокарда, больных с острым коронарным синдромом все-таки невольно задаешь себе вопрос: «А если бы эти люди знали о том, что первичная профилактика позволяла бы избежать вот этой госпитализации и развития тяжелого, часто инвалидизирующего заболевания?» И поэтому, говоря об остром коронарном синдроме, приходится думать и о первичной профилактике, о том, с какого возраста надо стремиться к снижению уровня холестерина липопротеинов низкой плотности. Ответ на этот вопрос был дан в ходе выполнения исследований JUPITER, где исследовались здоровые люди среднего возраста с нормальным уровнем холестерина липопротеинов низкой плотности, но имеющие чуть-чуть более высокий риск развития осложнений сердечно-сосудистых заболеваний, чем истинно низкий риск в связи с тем, что у этих людей был повышен уровень C-реактивного белка. Им назначали розувастатин в дозе 20 мг или назначали плацебо, наблюдали в течение примерно двух лет, и отмечалось существенное снижение холестерина липопротеинов низкой плотности примерно до такого же уровня, вы видите, 1,4 ммоль/л, которого мы должны достигать у больных с ишемической болезнью сердца, у больных с острым коронарным синдромом. И вот такое снижение холестерина липопротеинов низкой плотности приводило к статистически значимому снижению относительного риска развития тяжелых осложнений на 44%, риска смерти – на 20%. Конечно, это относительный риск, но, тем не менее, его снижение достигало статистической значимости, достаточно посмотреть, насколько это было статистически значимо, насколько это было неслучайно. Так что такая возможность на сегодняшний день несомненно имеется. И результаты мета-анализа, который включал данные о 170 участниках, в том числе, и больных с разными сердечно-сосудистыми заболеваниями, свидетельствуют о том, что независимо от того, с какого уровня холестерина липопротеинов низкой плотности мы начинаем его снижение, и независимо у кого – у больных с высоким риском или не очень высоким риском, средним риском при снижении холестерина липопротеинов низкой плотности на 1 ммоль/л происходит снижение относительного риска развития осложнений на 22%. Это очень важно, но мы, к сожалению, не всегда используем возможности лекарственной терапии.
На этом слайде видны результаты исследований, в которых было показано, что если больной после острого коронарного синдрома принимает четыре класса препаратов, которые я упоминал, включая и статины, то риск смерти у него в течение года в 5-6 раз меньше, чем у человека, который принимает только препарат одного класса. К сожалению, результаты исследования PURE, которые были доложены не так давно профессором Юсуфом, свидетельствуют о том, что во всех странах, даже в странах с высоким доходом населения, частота применения для вторичной профилактики у больных с ишемической болезнью сердца трех препаратов и более очень невелика, и особенно это касается стран со средним или низким доходом населения, где, мы видим, менее 20% людей с ишемической болезнью сердца принимают три или более препарата. И после установления диагноза ишемической болезни сердца довольно быстро происходит снижение частоты приема тех препаратов, которые мы прописываем, в том числе, и статинов. И одна из причин этого – ограниченные финансы. Поэтому в этой ситуации мы конечно должны использовать более мощные статины, а поскольку, как мы видим, результаты сравнительных исследований свидетельствовали о том, что при использовании более мощного статина, розувастатина, по сравнению с аторвастатином или симвастатином, применяя меньшие дозы, мы можем в большей степени снижать уровень холестерина липопротеинов низкой плотности.
И конечно на сегодняшний день появление дженериков, аналогов оригинальных статинов, позволяет существенно снизить стоимость, и, в общем-то, эти препараты существенно могут не отличаться по эффективности. Мы провели такую небольшую оценку эффекта розувастатина (мертенила) в дозе 20 мг у больных с острым коронарным синдромом, назначая в первые и вторые сутки после развития острого коронарного синдрома и оценивая в течение двух недель (а это средний срок пребывания больного в стационаре с острым коронарным синдромом) уровень холестерина липопротеинов низкой плотности. Мы получили, что в
