Боли при лакунарном инсульте
Острое нарушение мозгового кровообращения имеет множество разновидностей. Большая часть несет потенциальную опасность для здоровья и жизни пациентов.
Речь идет не об одном заболевании, а о большой группе. В то же время, большая часть острых вариантов цереброваскулярной недостаточности потенциально летальна.
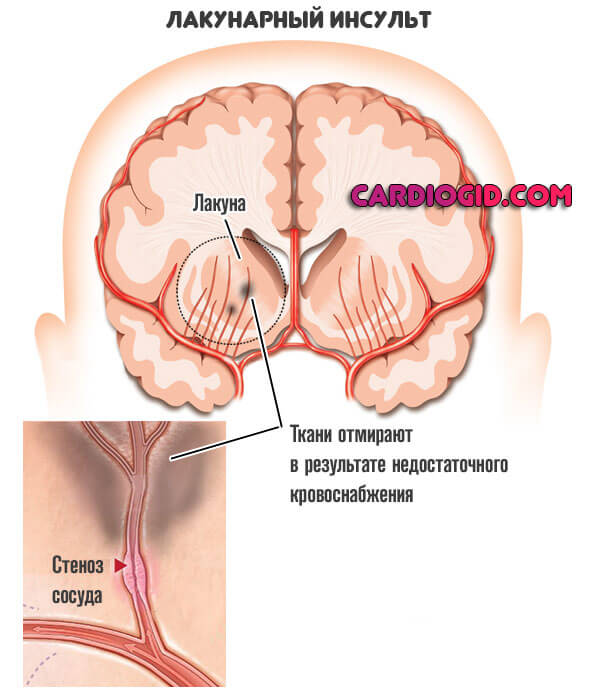
Лакунарный инсульт — это выраженное нарушение питания церебральных структур на уровне особых углублений и белом веществе головного мозга.
В отличие от прочих разновидностей патологического процесса как таковые нарушения общемозгового характера отсутствуют. Нет ни головной боли, ни тошноты, ни тем более рвоты. Потому как очаги мелкие, редко достигают в диаметре свыше сантиметра, хотя и описаны такие случаи.
Момент возникновения инсульта также не поддается описанию. Симптоматика нарастает постепенно, точно сказать, когда развилось нарушение, не получится. Часто оно формируется в ночное время суток и пациент уже просыпается в таком состоянии.
Терапия срочная, необходима госпитализация в неврологический стационар. Лакунарный инфаркт — заболевание двойственное.
При общем мягком течении процесса велика вероятность становления проблем в будущем. Осложнения включают в себя аневризмы глубоких артерий головного мозга и возможные геморрагические явления (кровотечения) в будущем.
Механизм развития и причины
В основе развития заболевания лежит стабильный выраженный рост артериального давления.
Согласно статистическим данным, профильным исследованиям, патологический процесс формируется только у пациентов с гипертонической болезнью.
В течение становления рассматриваемого инсульта, происходит нарушение движения крови по особым сосудам, локализованным в углублениях в белом веществе головного мозга. Они называются лакунами.
Далее процесс течет по классической схеме: острая ишемия (недостаток питания) и отмирание участков церебральных тканей.

В то же время, размеры очагов минимальны. Однако одиночные формы встречаются крайне редко. Чаще имеется сочетанный процесс. Отсюда вялая клиническая картина, минимальная симптоматика, преимущественно неврологического местного характера. Общемозговых признаков нет.
Причины типичны для всех форм инсульта с незначительными поправками:
- Артериальная гипертензия. В этом случае играет наибольшую роль. Выступает ключевым фактором развития лакунарного инсульта. Отличительная особенность рассматриваемого вида процесса — отсутствие четкой корреляции между возрастом и рисками.
Внимание:
Описаны многочисленные случаи становления патологии у молодых людей задолго до наступления 30 лет.
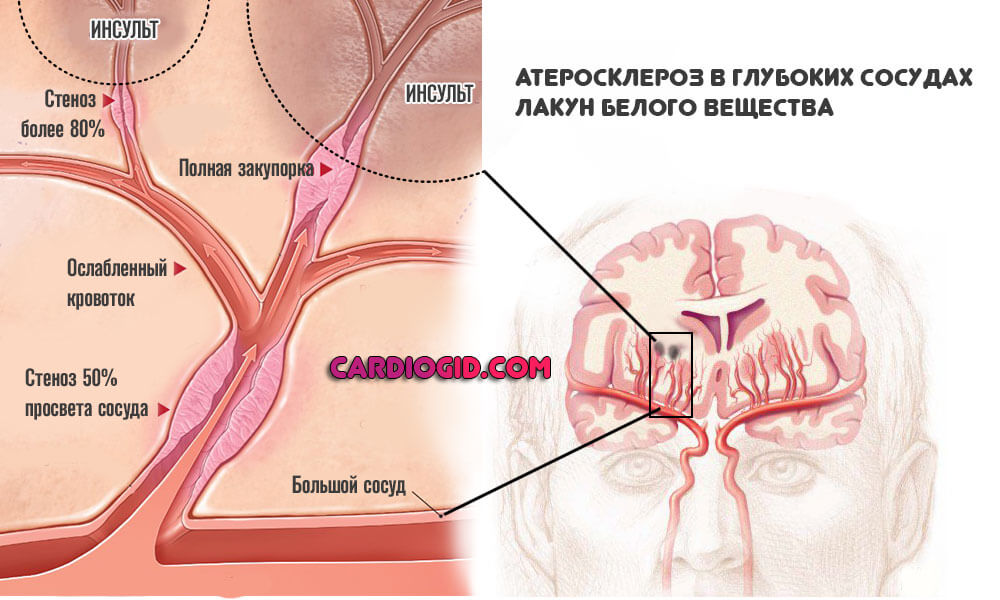
- Атеросклероз. В глубоких сосудах лакун белого вещества холестериновые бляшки не откладываются. Это еще одна особенность именно данной формы патологии. Однако артерии могут стенозироваться, сузиться.
Подобный процесс наблюдается у пациентов с большим стажем курения, лиц, злоупотребляющих алкогольными напитками, наркоманов. Стеноз трудно устраним собственными силами, требуется медицинская помощь.
- Сахарный диабет. Строго говоря, сам по себе не провоцирует лакунарный инсульт и даже не участвует в механизме его формирования прямым образом. Оказывает косвенное влияние. Потому как на фоне течения развивается вторичный атеросклероз.
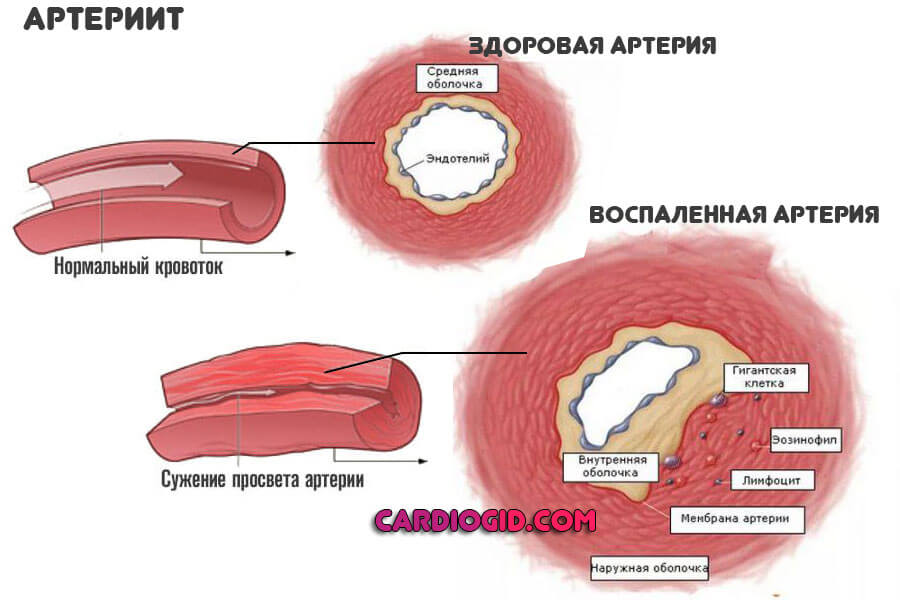
- Артериит. Воспаление стенки сосуда. Может быть инфекционным или же аутоиммунным (много реже). Само по себе заболевание нечасто встречается. Вне качественного лечения артерии заращиваются, просвет суживается.
После перенесенного лакунарного инсульта восстановление мозговой трофики идет долго. В отличие от прочих локализаций, в данной формирование побочной кровеносной сети происходит медленно. Потом воспаления лечатся срочно, возможны рецидивы и смерть пациента.
- Генетические отклонения, врожденные аномалии сосудов. Поскольку речь о лакунарных структурах, на МРТ или КТ их не видно. Обнаружить аномалию практически невозможно.
- Тромбоз. Образование кровяных сгустков. Они закупоривают артерии, нарушают трофику (питание), приводят к гибели нервных скоплений.
Факторы используются специалистами для обнаружения этиологии процесса и назначения лечения, которое может повлиять на первопричину.
Клиническая картина
Лакунарный ишемический инсульт имеет массу вариантов течения.
Ключевая особенность патологического процесса заключается в крайне скудной симптоматике, которая обуславливается точечным поражением отдельных церебральных структур.
Всего выделяется более 10 типов или синдромов или комплексов. Чаще встречаются такие (по мере возрастания: от самого редкого до наиболее распространенного).
- Большая часть прочих случаев приходится на классическую моторную разновидность. Лакунарный инсульт головного мозга сопровождается параличом конечностей и всей половины тела, противоположной локализации поражения.
Страдают также и мимические мускулы. Прочих неврологических явлений нет. Это единственный симптом.
Возможны парезы — нарушения чувствительности при почти полностью сохранной двигательной активности.
- Чувственный вариант. Пациент утрачивает способность тактильно распознавать предметы, явления, внешние стимулы. Болевые, температурные реакции и прочие раздражители не воспринимаются.
Это временно, продолжается оно от нескольких суток до пары месяцев. В рамках реабилитации чувствительность полностью восстанавливается. Встречается подобная форма у 25% пациентов.
- Гипотонический тип. Наблюдается в 10-15% клинических ситуаций. Сопровождается падением мышечной силы.
Мускулы становятся дряблыми, плохо сокращаются, что делает передвижение и физическую активность если не невозможной, то затруднительной.
С одной стороны вероятен парез или паралич. Координация несущественно отклоняется от нормы, что проявляется в ходе специальных тестов и стандартных неврологических исследований.
- Нарушения координации и частичные параличи. Отклонение проявляется несколькими путями. Наблюдается неловкость в руках, невозможность выполнять мелкие точные движения.
Нередка речевая дисфункция: структура высказываний правильная и логичная, однако возможна заторможенность или же нечеткость артикуляции. Из-за недостаточной чувствительности и управляемости мимическими мышцами, языком.
Описаны случаи паралича шеи, потому пациент не в силах держать голову, руки и ноги с одной стороны. Встречаемость дизартрической формы — 10% и менее.
Еще реже встречаются другие признаки лакунарного инсульта головного мозга:
- Паркинсонический. Если страдает экстрапирамидная система. Возникают типичные симптомы, основной из которых — мышечная ригидность. Мускулы в гипертонусе, спазмированы, но слабы. При этом пациент не способен нормально передвигаться, быстро утомляется.
- Недержание мочи, императивные позывы опорожнить полый орган. Также единственный симптом патологического процесса в котором заподозрить признак инсульта сложно даже квалифицированным врачам.
- Дискинетическая форма. Сопровождается мышечной слабостью при сохранности чувствительности и моторной активности. Больные вынуждены ходить мелкими приставными шагами, чтобы не упасть. Движения руками вялые, неточные, человек не может удержать предмет на весу.
Основные симптомы определяются нарушением моторного компонента. При этом речь и работа органов чувств не страдает, интеллектуально-мнестическая составляющая тоже.
Клиническая картина развивается постепенно, в течение нескольких часов, реже двух суток.
Точный момент не понятен. Часто в ночное время, пациент уже просыпается с признаками острого нарушения церебрального кровотока.
Общая тяжесть отклонений незначительна, если сравнивать состояние с прочими формами инсульта.
Диагностика
Лакунарный инфаркт головного мозга подтверждается в стационаре, в амбулаторных условиях сделать что-либо невозможно, состояние сложное для оценки. Профильный специалист — невролог.
Стандартная схема пациентов следующая:
- Устный опрос. При сохранности речи. Если наблюдаются нарушения, нужно поговорить с родственниками. Типичные жалобы фиксируются, объективизация симптомов позволяет составить полную клиническую картину и сопоставить ее с известными выкладками. Выдвинуть гипотезы.
- Сбор анамнеза. Играет не меньшую роль. Необходим для быстрой оценки вероятной этиологии процесса. Всегда у пациентов имеет место артериальная гипертензия.
- Измерение давления и частоты сердечных сокращений. Первый показатель стабильно изменен в большую сторону, второй может быть в норме. Зависит от состояния кардиальных структур.
- Энцефалография. Используется для исследования мозговой активности в различных участках. При лакунарном инсульте сигналы от очага ослабевают, но незначительно. Врач должен обратить внимание на любые отклонения, и не принять их за погрешность.
- МРТ-диагностика. Большого смысла не имеет даже с контрастным усилением гадолинием. Однако при достаточном размере пораженной области обнаруживается очаг гипоинтенсивного сигнала, что может расцениваться как верифицирующий (подтверждающий) признак. Примерно в 60% случаев томография не дает никакого результата.
- Допплерография сосудов головного мозга, дуплексное сканирование. Для выявления скорости и качества кровотока.
По мере необходимости назначаются дополнительные исследования. На усмотрение специалиста.
Лечение
Терапия строго в стационарных условиях. По крайней мере, в первые несколько дней. До стойкой коррекции состояния. Назначаются препараты ряда фармацевтических групп:
- Тромболитики. В первые 4-8 часов от начала патологического процесса. Фибринолизин или стрептокиназа. Растворяет сформировавшиеся кровеносные сгустки. Не позволяет прогрессировать гемодинамическим нарушениям.
- Антиагрегантные медикаменты. Предотвращают дальнейшее развитие тромбов. Аспирин-Кардио или Гепарин, возможны прочие наименования.
- Диуретики быстрого действия. Например, Фуросемид или осмотические мочегонные — Маннитол в ограниченных количествах. Лекарства предотвращают отек головного мозга и возможные летальные последствия на фоне этого неотложного состояния. Для длительного использования не подходят, оказывают негативное влияние на сердце и сосуды.
- Цереброваскулярные медикаменты. Нормализуют питание головного мозга. Пирацетам или Актовегин. Курс терапии этими средствами продолжают и после окончания острого периода.
- Ангиопротекторы. Укрепляют стенки сосудов, увеличивают их эластичность. Наименования подбираются специалистом.
Также используются такие медикаменты:
- Противогипертензивные. Снижают артериальное давление. Ингибиторы АПФ, антагонисты кальция, бета-блокаторы. Медикаменты центрального действия. Назначаются строго врачом, обычно к работе привлекается кардиолог для определения наиболее безопасного сочетания. Резистентные формы гипертензии не купируются монотерапевтическими методами. Нужна группа препаратов.
- Седативные средства. Легкие, можно использовать транквилизаторы для уменьшения тревожности.
Одних таблеток будет мало. Требуется коррекция рациона (лечебный стол №10), по возможности рекомендуется проконсультироваться с диетологом, отказ от курения, алкоголя, тем более психоактивных веществ, наркотиков.
Физическая активность приводится в норму, она должна быть адекватной уровню развития человека, значительно ниже потенциального предела. Показан сон не менее 7 часов за ночь, избегание стрессов, освоение методик релаксации.
Реабилитационный период составляет 2-3 месяца. Это рекордно короткое время для инсульта. Позитивная черта — возможность полного восстановления без неврологического дефицита даже в наиболее сложных клинических случаях.
Составные компоненты этого ответственного периода:
- Применение медикаментов. Используется триада групп препаратов: цереброваскулярные для стабилизации церебрального кровотока, противогипертензивные, в рамках снижения артериального давления, ангиопротекторы, чтобы укрепить сосуды.
- Лечебная физкультура. Пациенты с перенесенным лакунарным инсультом редко находятся в столь тяжелом положении, что не могут двигаться. Рекомендуются активные упражнения, пассивные применяются в первые дни, чтобы нормализовать трофику в парализованных конечностях. В этом случае движения совершает помощник.
- Массаж. В рамках нормализации трофики рук и ног, восстановления периферического кровотока.
Постепенно пациент должен начинать ходить сам, сначала с помощью медицинского персонала, затем без нее.
Госпитальный период продолжается порядка 1-2 недель. Возможно направление в центр реабилитации, это еще 2-3 недели. Затем с понятными рекомендациями человек отправляется восстанавливаться дома.
При грамотном и ответственном подходе, соблюдении советов специалиста, есть все шансы на полную компенсацию нарушения.
Прогноз
Инсульт лакунарного типа считается единственным исключением (если не брать в расчет транзиторную ишемическую атаку), редко приводящим к летальному исходу и инвалидности пациента.
Есть шансы полностью восстановиться. Особенно, если имеются благоприятные факторы. Это: молодой возраст, отсутствие соматических патологий, эндокринных, сердечнососудистых в анамнезе, артериальная гипертензия не стойкого характера, хорошо реагирующая на лечение.
Дополнительно — положительный ответ на медикаментозную терапию, минимальный неврологический дефицит.
Общая выживаемость составляет 90% и более. Летальность не превышает 5-8%. Большинство случаев сопряжено с несвоевременным обращением в стационар.
Согласно исследованиям, коррекция должна начаться в первые 6, максимум 8 часов. Затем риски выше на 10-20%.
Патология коварна не своими симптомами и текущими опасностями, а вероятным результатом в среднесрочной и длительной перспективе.
Возможные последствия
Осложнения в момент начала самого патологического процесса почти не развиваются, что с одной стороны облегчает состояние больного и ход лечения, с другой — может направить неопытного специалиста на ложный путь.
Наиболее очевидное последствие лакунарного инсульта — стойкий неврологический дефицит уже после реабилитации. Обычно не когнитивного, а моторного характера: двигательные дисфункции. Но это сравнительно редкое явление.
Подспудно развиваются сосудистые проблемы. Артерии нечасто деструктурируются. Чаще некоторый кровоток сохраняется. Давление растет, стенка истончается, ослабевает.
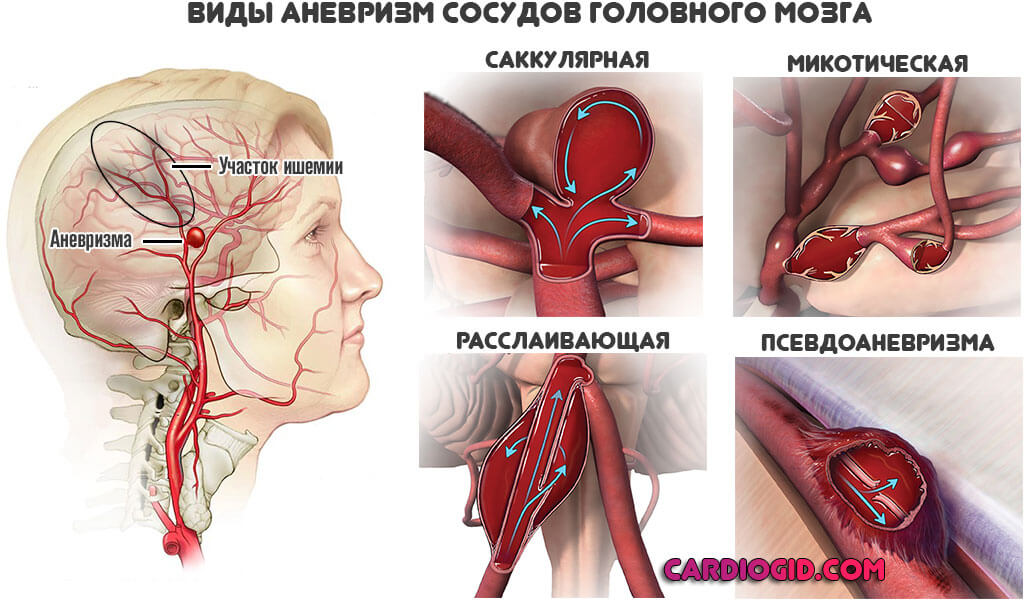
Развиваются аневризмы — выпячивание мешкообразного характера. Редко одиночные, чаще в процесс вовлекается сразу группа сосудов. В определенный момент происходит разрыв и истечение крови в мозговое пространство.
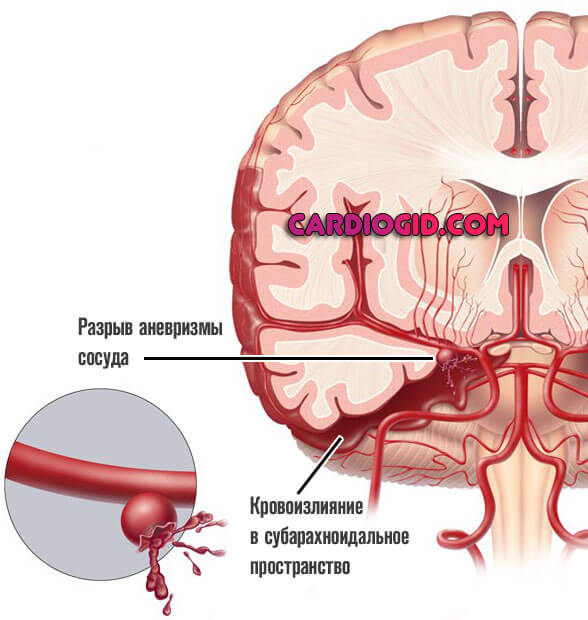
Заканчивается это уже геморрагическим лакунарным инсультом, который протекает в разы тяжелее и приводит к тяжелой инвалидности и дефектам. Превенция опасных для жизни и здоровья осложнений входит в состав лечения.
Аневризмы лакунарных сосудов определить крайне трудно, но в один момент они не формируются. Требуется время. Потому врачи назначают церебропротекторы, препараты для повышения эластичности сосудов, противогипертензивные. Это, в том числе, мера по предотвращению неочевидных итогов.
Инсульт в лакунах головного мозга — редкая и сравнительно легкая форма цереброваскулярной недостаточности. Терапия проводится в стационаре. Риски все равно присутствуют, но перспективы полного излечения почти максимальны.
Источник
Прежде чем рассматривать что такое «лакунарный инсульт», необходимо дать определение (разъяснение) понятию «инсульт», являющегося носителем различных его (т.е., инсульта) характеристик.
Инсульт – это клинический синдром, который проявляется острым нарушением локальных функций мозга, продолжающееся более 24 часов, или приводящее к смерти (в том числе и досуточной); может быть вызван либо спонтанным (! нетравматическим) кровоизлиянием в вещество мозга или под мозговые оболочки (первичный геморрагический инсульт или субарахноидальное кровоизлияние соответственно), либо недостаточностью кровообращения в определенной зоне мозга в результате снижения мозгового кровотока, тромбоза или эмболии, связанных с заболеваниями сердца, сосудов или крови (ишемический инсульт, или инфаркт мозга). Это определение объединяет инсульт в результате инфаркта мозга, первичного геморрагического инсульта, внутрижелудочкового кровоизлияния и большинства случаев субарахноидального кровоизлияния (САК).
(!) Обратите внимание: «инсульт» это – «не очаг» ишемии/некроза или кровоизлияния, имеющий отношение к головному (и спинному) мозгу и выявляемый с помощью методов нейровизуализации (КТ, МРТ), а это – «клиническая картина» (клинический синдром). Например, формирование участка инфаркта в отделе головного мозга, который не имеет важного значения для осуществления высших психических функций, чувствительности, движения и др. протекает асимптомно (без клинических проявлений), поэтому выявление такого «инфаркта» с помощью КТ/МРТ – не позволяет выставлять диагноз «инсульт».
В понятие инсульта не входят травматические субдуральное, эпидуральное и внутримозговое кровоизлияния, а также инфаркт мозга вследствие травмы, инфекции или опухоли. Диагноз инсульта не ставится больным с инфарктом сетчатки, несмотря на то, что в основе инфаркта мозга и сетчатки часто лежат сходные причины, и эти состояния характеризуются сходным прогнозом в отношении повторных нарушений мозгового кровообращения. Также в данное определение не входят пациенты с САК, у которых сохранено сознание, отмечается головная боль, но нет неврологического дефицита (ригидность мышц присутствует не всегда и может наблюдаться в течение первых нескольких часов).
«Инсульт» означает «удар», это – сокращение от старого названия «апоплексический удар». Слово «апоплексия» заимствовано во французском и латинском языках из греческого языка и означает внезапную утрату движений или чувствительности, как после удара молнией. Слово «апоплексия» происходит от apoplessein («обездвиженный ударом»); от plessein («удараять») и apo (что означает «от» и в данном случае подразумевает «полностью»).
Лакунарный инсульт – это инсульт, причиной которого является инфаркт, трансформирующийся в последующем в небольшую полость – лакуну, что и определило название инсульта и патологического процесса лежащего в его основе. Таким образом, лакунарный инсульт – это один из видов ишемических нарушений мозгового кровообращения при (как правило) артериальной гипертензии (АГ), имеющий определенную клиническую и морфологическую картину, характеризующуюся развитием небольших очагов некроза с образованием «полостей-лакун» в глубинных отделах головного мозга из-за поражения перфорирующих артерий, вследствие чего классические лакунарные инсульты, возникающие при АГ, никогда не поражают кору больших полушарий мозга (иногда причиной лакунарного инсульта и образования лакун может быть не только «ишемия-некроз», но и небольшое кровоизлияние в этих же областях). Величина лакунарного инфаркта мозга – от 0,1 см и менее до 1,5-2,0 см (определяется по максимальной зоне инфаркта). Некоторые лакунарные инфаркты выявляются только при гистологическом исследовании. Лакуны диаметром более 2,0 см встречаются крайне редко и называются гигантскими.
Термин «лакуна» обязан своим происхождением французскому врачу и исследователю Decambre, впервые в 1838 году применившему его при описании небольших полостей в веществе головного мозга, образовавшихся вследствие резорбции размягчений. Лишь спустя более 60 лет, в 1901 – 1902 гг., известные неврологи Маrie и Ferrаnd описали морфологию лакун и отдельные клинические проявления лакунарных поражений мозга. Еще через 60 лет, в 60–х –80–х годах ХХ века появились работы C. Fisher (1982, 1986), в которых впервые была сделана попытка связать воедино клинику, морфологию, диагностику и лечение лакунарного инсульта, а сами лакунарные инсульты стали рассматриваться как особый вид ишемических повреждений мозга при АГ.
Еще раз стоит отметить (поскольку это важно для понимания сути все проблемы), что классические лакунарные инфаркты (ЛИ) возникающие при АГ, редко поражают кору больших полушарий мозга, что объясняется нарушением кровотока исключительно в бассейне пенетрирующих, перфорантных, внутримозговых артерий диаметром от 40 до 900 мк. ЛИ является самой частой патологоанатомической находкой, выявляемой при аутопсии у лиц пожилого и старческого возраста, страдающих артериальной гипертензией. Среди всех случаев инсульта при артериальной гипертензии свыше 15 % приходится на лакунарные [инсульты] (Мякотных В.С., Боровкова Т.А., 2004). Разумеется, нельзя полностью отвергать и иной механизм образования лакун в веществе головного мозга, например, атеросклеротический или сочетанный, при котором приблизительно равноценное патогенетическое значение имеют как АГ, так и атеросклероз (у данного конкретного больного).
Для развития ЛИ имеют значение анатомические особенности строения пенетрирующих (перфорантных, внутримозговых) артерий – они имеют мало коллатералей (Верещагин Н.В. и др., 1997). Морфологическими изменениями, возникающими в указанных выше артериях при АГ являются: плазморрагии, фибриноидный некроз, гиалиноз, отложение липидов, замещение стенок артерий соединительной тканью. Данные изменения строго локальны, имеют сегментарный (до 10 мм) характер. В целом описываемая патологоанатомическая картина получила название сегментарной артериальной дезорганизации или сегментарной фибриноидной дегенерации; возможно развитие микроаневризм, которые, как было отмечено выше, могут приводить не к ишемии, а к небольшому кровоизлиянию в вещество головного мозга. Внутримозговые артерии относятся к сосудам мелкого калибра, поэтому не попадают под определение классических мишеней атеросклероза – артерий крупного и среднего калибра, из-за чего отдельные авторы разделяют лакунарный инсульт на «атеросклеротические» и «гипертонические» как по морфологической картине, так и патогенетическому механизму развития (Верещагин Н.В. и др., 1997); но, по мнению В. С. Мякотных и Т. А. Боровковой (2006), механизм образования лакун в веществе головного мозга у пожилых и престарелых лиц носит сочетанный характер, с приблизительным равноценным патогенетическим значением АГ и атеросклероза. Возможно, речь идет не столько об атеросклеротическом, сколько об артериосклеротическом процессе, который в принципе сопоставим с патологическими изменениями стенки сосуда, характерными для АГ, тем более, что в последние годы в литературе появляются сообщения о возможности развития атеросклеротического процесса в артериях малого диаметра, с повышением частоты атеросклеротического стеноза сосудов в возрасте старше 60 лет (Сергиенко В.Б. и др., 1999; Armentano R. et al., 1995).
На основании выявляемых на секции и при гистологическом исследовании морфологических особенностей лакунарного инсульта, в том числе топографических взаимоотношений между пораженным сосудом (интрацеребральной артерией) и непосредственно очагом лакунарного инсульта выделено четыре варианта морфологической картины лакунарного инсульта (Верещагин Н.В. и др., 1997):
1. облитерированные и склерозированные артерии с некротизированными стенками вплотную примыкают к инфаркту, но в нем самом не обнаруживаются;
2. характерна своеобразная ампутация артерии в пределах инфаркта, развившегося в ее бассейне;
3. организующиеся и организованные инфаркты располагаются на некотором расстоянии от измененных артерий, то есть в бассейне их ветвей;
4. организованные и организующиеся инфаркты возникают в бассейне ветвей артерий, утративших миоциты средней оболочки на предыдущих стадиях АГ.
Лакунарный инсульт, имеющий в своей основе ЛИ, клинически проявляется лакунарным синдромом (ЛС). При этом для лакунарного инсульта, как правило, характера клиническая диссоциация, которая проявляется* наличием выраженного и/или распространенного неврологического [не-коркового и не-альтернирующего] двигательного и/или чувствительного дефекта (дефицита) на фоне отсутствия общемозговой симптоматики (т.е. на фоне резко выраженного неврологического дефицита отсутствует клинически значимое нарушение уровня сознания и нарушение витальных функций). Считается, что имеющаяся у лакунарного инсульта характерная клиническая картина, складывающаяся из общих клинических признаков и лакунарных синдромов, позволяет ставить его (лакунарного инсульта) диагноз прижизненно (Верещагин Н.В. и др. 1997; Мякотных В.С., Боровкова Т.А., 2006). Рассмотрим характерные для лакунарного инсульта общеклинические признаки и лакунарные синдромы.
Общие клинические признаки лакунарного инсульта:
1. обязательное присутствие артериальной гипертензии в анамнезе; частое развитие во сне (ночью) при наличии предшествующей головной боли и повышенного АД вечером;
2. в период развития инфаркта АД умеренно повышено или в пределах нормы, головная боль отсутствует или незначительна, а уровень бодрствования не снижается; отсутствуют менингеальные симптомы и нарушения высших корковых функций (даже при клинически отчетливом правостороннем гемипарезе);
3. очаговая неврологическая симптоматика нарастает в течение нескольких часов или дней, возможно интермиттирующее или ступенеобразное развитие заболевания;
4. характерно хорошее восстановление двигательных функций, чаще в течение от нескольких дней до 6 месяцев, но в этот период возможно развитие повторных лакунарных инсультов;
5. ангиография не выявляет патологии;
6. при проведении КТ, МРТ определяется средний объем очага пониженной плотности – 1,7 мм, лучшая визуализация очага – к 7-му дню заболевания, но очень часто КТ и МРТ вообще не выявляет отчетливых признаков патологии из–за малых размеров очагов ЛИ.
ОБРАТИТЕ ВНИМАНИЕ!
из статьи (лекции) «Церебральная спорадическая неамилоидная микроангиопатия: патогенез, диагностика и особенности лечебной тактики» Кулеш А.А., Дробаха В.Е., Шестаков В.В.; ФГБОУ ВО «Пермский государственный медицинский университет им. акад. Е.А. Вагнера» МЗ РФ, Пермь (журнал «Неврология, нейропсихиатрия, психосоматика» №4, 2018):
« … Установление диагноза лакунарный инфаркт у пациентов без идентифицированного при ДВИ МРТ (диффузионно-взвешенная МРТ) клинически актуального очага является сомнительным, как и верификация данного типа инсульта лишь на основании наличия «лакунарного синдрома» (ввиду того, что у 16 – 23% пациентов имеются клинико-нейровизуализационные диссоциации) [Potter G, Doubal F, Jackson C, et al. Associations of clinical stroke misclassification (clinical-imaging dissociation) in acute ischemic stroke. Cerebrovasc Dis. 2010;29(4): 395-402. doi: 10.1159/000286342. Epub 2010 Feb 19]. При этом у значительной части пациентов с ЛИ наблюдается регресс симптомов в течение нескольких минут или часов при наличии ДВИ-позитивного очага. К данной категории пациентов предлагается применять термин «транзиторные симптомы, связанные с инфарктом» (transient symptoms associated with infarction) [ Molad J, Ben-Assayag E, Korczyn AD, et al. Clinical and radiological determinants of transient symptoms associated with infarction (TSI). J Neurol Sci. 2018 Jul 15;390:195-199. doi: 10.1016/j.jns.2018.04.038. Epub 2018 Apr 24]» статью).
Известны следующие лакунарные синдромы:
1. изолированный двигательный гемипарез (примерно в 50% случаев) – односторонняя слабость, охватывающая два или три отдела (лицо, руку и ногу); часто имеются объективные но не субъективные чувствительные нарушения; имеется пирамидное / кортикоспинальное распределение пареза (то есть в основном в мышцах, противодействующих силе тяжести, – в мышцах осуществляющих приведение и наружную ротацию плеча, разгибание в локтевом суставе, супинацию, разгибание кисти и ее пальцев, сгибание и приведение бедра, сгибание в коленном суставе, тыльное разгибание стопы и ее пальцев);
2. изолированная гемианестезия (примерно в 5% случаев) – объективные симптомы нарушения чувствительности с субъективными признаками или без них, с вовлечением всех видов чувствительности (тактильной, болевой, температурной, мышечно-суставной или проприоцепции) или же без нарушения проприоцепции, в лице и руке, в руке и ноге или лице, руке и ноге (то есть с таким же распределением, как при изолированном двигательном гемипарезе);
3. гемипарез + гемианестезия (примерно в 35% случаев) – сочетание пареза и утраты чувствительности в лице и руке, руке и ноге или лице, руке и ноге без каких-либо других нарушений;
4. атактический гемипарез (примерно в 10% случаев) – сочетание пареза с пирамидным / кортикоспинальным распределением и мозжечковой атаксией с вовлечением руки и/или ноги на одной стороне тела;
5. возможно развитие ЛС в виде: «синдрома дизартрии и неловкой руки» (вариант атактического гемипареза); «изолированного центрального паралича мышц лица» и «гемихори – гемибаллизма».
* Обратите внимание (запомните): ни один из лакунарных синдромов не включает: нарушения сознания, дефекта полей зрения, острого нарушения корковых функций (афазии, нарушения зрительно-пространственного восприятия или преимущественного выпадения глубокой чувствительности); ничего, что позволило бы заподозрить поражение ствола мозга (диплопии, альтернирующих чувствительных и двигательных нарушений)
(!) C прогностической точки зрения особый интерес представляют «немые» ЛИ, поскольку множественные ЛИ в таких случаях, не проявляясь грубоорганической неврологической симптоматикой, могут служить причиной выраженных когнитивных нарушений и деменции. Поэтому изучение вопроса патогенеза «немых» ЛИ имеет большое значение.
Таким образом, диагностика лакунарного инсульта основана на сопоставлении достаточно выраженной неврологической симптоматики (ЛС) при сохранении сознания и высших корковых функций, а также на отсутствии при этом отчетливых изменений при проведении КТ, МРТ мозга и на выявлении существующей в течение нескольких лет АГ. Следует помнить, что в подавляющем большинстве случаев с помощью МРТ не удается вообще выявить наличие ЛИ, так как основная масса подобного рода поражений имеет размеры, не превышающие 1,0 мм в диаметре, что редко поддается отчетливой нейровизуализации; поэтому как раз отсутствие изменений на томограммах при наличии клинической картины ишемического инсульта у человека, страдающего АГ, должно наводить врача на мысль о развитии лакунарного инсульта. Также для лакунарного инсульта характерна неизменность уровня таких ферментов ликвора, как ангиотензинпревращающего, креатининкиназа, лактатдегидрогеназа, тогда как примерно в 80% случаев корковых инфарктов наблюдается повышение уровня хотя бы одного фермента.
Топический диагноз при лакунарном инсульте (или в каких отделах головного мозга локализуются очаги, вызывающие ЛС):
1. изолированный двигательный гемипарез – очаг расположен там, где двигательные пути идут компактно, отдельно от других путей: во внутренней капсуле или мосту, иногда в лучистом венце или ножке мозга, редко в пирамиде продолговатого мозга;
2. изолированная гемианестезия – очаг обычно находится в таламусе, но, возможно, и в стволе мозга;
3. гемипарез + гемианестезия – очаг обычно находится в таламусе или во внутренней капсуле, но может располагаться в лучистом венце или в мосту; по сравнению с другими лакунарными синдромами, инсульт с двигательными и чувствительными нарушениями чаще развивается при обширном корковом или подкорковом инфаркте;
4. атактический гемипарез – очаг обычно находится в мосту, внутренней капсуле или ножке мозга; дизартрия в сочетании с центральным парезом лицевой мускулатуры или без него также может представлять собой лакунарный синдром, при котором очаг локализуется там же, где и очаг, вызывающий атактический гемипарез, однако возможны и др. локализации;
5. синдрома дизартрии и неловкой руки – очаги: верхняя часть основания моста, внутренняя капсула – семиовальный центр; изолированного центрального паралича мышц лица – очаги: лучистый венец, внутренняя капсула; гемихорея / гемибаллизм – очаги: чечевицеобразное ядро, хвостатое ядро.
читайте также пособие для врачей «Лакунарные инфаркты головного мозга: клиника, диагностика, вторичная профилактика» утверждено к печати решением Ученого Совета СПб НИПНИ им. В.М. Бехтерева Протокол №10 от 20.10.2010 (Санкт-Петербург 2011) [читать]
и статью «Хорея вследствие лакунарного инфаркта» Вахнина Н.В., Цой А.Э., Воскресенская О.Н., Дамулин И.В.; ГБОУ ВПО Первый МГМУ им. И.М. Сеченова, кафедра нервных болезней и нейрохирургии, Клиника нервных болезней им. А.Я. Кожевникова (Неврологический журнал, 2015, т. 20, № 4) [читать]
читайте также статью: Болезнь мелких сосудов (БМС) (на laesus-de-liro.livejournal.com) [читать]
Источник
