Боль за грудиной при стенокардии и инфаркта миокарда


Стенокардия — это патологическое состояние, возникающее, когда у человека нарушается кровообращение в коронарных артериях. Ток крови затрудняется, если внутри сердечных сосудов образуются атеросклеротические бляшки. При развитии хронической коронарной недостаточности больной начинает испытывать симптомы, главный из которых – болевые приступы. Процесс развивается с постепенным нарастанием. Боли при стенокардии имеют выраженные признаки – сжимающий, сдавливающий характер. В большинстве случаев интенсивность зависит от тяжести предшествующей ее появлению физической нагрузки.
Почему возникает боль при стенокардии, провоцирующие факторы
Характерные боли при приступе стенокардии не случайны. При нарушении коронарного кровотока из-за появления наростов холестерина внутри сосудов, сужения внутреннего пространства артерий и спазмов в них, сердце человека начинает испытывать кислородное голодание. Снижение поступающего объема кислорода вызывает запуск опасных процессов в тканях миокарда, которые начинают разрушать сердечные клетки:
- нарушение процесса окисления;
- накопление токсических продуктов обмена.
Степень выраженности боли при стенокардии напрямую зависит от масштаба перекрытия сосуда, протяжённости участков сосудов, подверженных стенозу.
Провоцируют недостаточное поступление кислорода в миокард и вызывают приступы стенокардии, ишемической болезни сердца некоторые заболевания:
- инфекционной болезни и их осложнения;
- тяжёлые аллергические реакции;
- желчекаменная болезнь;
- ревматизм;
- диафрагмальная грыжа;
- артериальная гипертония;
- сахарный диабет;
- патологии крови, при которых наблюдается образование тромбов;
- ожирение.
8 (495) 320-21-03
Круглосуточно без выходных
Провоцирующими факторами для появления боли при стенокардии является особый образ жизни человека, в случаях, если он регулярно позволяет себе:
- неправильное питание, то есть преобладание в рационе продуктов с высоким содержанием холестерина, соли, консервантов;
- увлечение вредными привычками – курением и регулярным употреблением алкоголя;
- недостаточную физическую активность;
- длительное, несогласованное со специалистами лечение лекарственными препаратами (например, прием гормональных контрацептивов).
Наследственная предрасположенность, достижение возраста старше 40 лет, подверженность стрессам усиливают опасность развития стенокардии.
Какой характер имеет боль при стенокардии, её локализация
Боли при стенокардии имеют особые характерные признаки. Пациент при описании своего состояния обычно обращает внимание на следующие особенности:
- внезапный характер появления болевых приступов, которые сопровождают физическую или эмоциональную нагрузку;
- внезапное затруднение дыхания;
- боль описывается как сдавливающая, сжимающая;
- возникает чувство, что в грудной клетке находится посторонний предмет, который оказывает давление на сердце;
- в области груди ощущается признаки онемения тканей;
- появление боли жгучего характера.
Боли в сердце при стенокардии обычно имеют определенную локализацию. Средняя, верхняя часть грудины – в эти места указывает пациент в большинстве случаев. Но симптомы могут проявляться в любой части грудной клетки, при сильных приступах боль ощущается на обширных участках тела — руки, шея, живот, спина.
Боль в груди при стенокардии имеет отличительную особенность – она может возникать в других частях тела. Это явление имеет название – иррадиация. Характерными являются ощущения в левой стороне тела:
- плечо;
- шея;
- нижняя челюсть (иногда наблюдается зубная боль);
- плечо;
- лопатка;
- рука (обычно локоть, иногда кисть);
- редко живот или поясница.
Определить, что у больного начался приступ боли при стенокардии, помогают некоторых характерные жесты:
- человек прикладывает к груди кулак и удерживает его некоторое время — это движение сопровождает начало болевого проявления;
- накладывание ладони (или двух сложенных, с перекрещением пальцев) к месту возникновения болезненных ощущений, затем руки совершают поглаживающие движения вверх или вниз.
Часто приступ имеет нарастающий характер. При нем человек испытывает панику, которая усиливает ощущение страха перед смертью. Она сопровождается сильным переживанием, что усугубляет симптомы:
- больной утрачивает способность двигаться;
- его пробивает пот, часто холодный;
- ритм сердца учащается;
- наблюдается сухость во рту;
- головокружение;
- резкое изменение артериального давления.
8 (495) 320-21-03
Круглосуточно без выходных
Когда развивается стенокардия, боль за грудиной и другие проявления у большинства людей сохраняется от нескольких секунд до 15-20 минут (в сложных случаях симптомы сохраняются до 45 минут). Приступ прекращается сразу после принятия спокойного положения или в результате приема лекарственных препаратов.
Диагностика
Заподозрить развитие стенокардии у больного позволяют выраженные симптомы. При опросе пациента врач обращает внимание на особенности болевых проявлений, оценивает их:
- предпосылки для возникновения;
- характер;
- места локализации и иррадиацию;
- продолжительность проявления симптомов;
- факторы, способствующие прекращению приступа.
Для подтверждения диагноза врач обязан исключить возможное развитие патологий, имеющих похожие появления. Для этого больной может получить направление на консультацию к врачам узкой специализации (по показаниям). Назначаются дополнительные инструментальные и лабораторные исследования:
- анализы крови на биохимию и общий;
- электрокардиограмма (в идеале оценивается разница показателей, полученных у больного в спокойном состоянии и во время приступа стенокардии);
- суточный ЭКГ-мониторинг;
- эхокардиограмма;
- велгоэргометрия;
- нагрузочные тесты;
- ультразвуковое исследование сердца и сосудов;
- коронарография.
Экстренная помощь
Когда у больного имеются признаки стенокардии, купирование боли очень важно. В случае приступа рекомендуется незамедлительно вызвать бригаду скорой помощи. Медики не только проводят экстренную терапию, но и оценивают состояние пациента. Затяжные, выраженные боли при стенокардии могут быть признаком инфаркта миокарда, который требует экстренной госпитализации в отделение реанимации кардиологического профиля.
Чем снять боль при стенокардии в домашних условиях или до приезда неотложки больной должен знать еще до начала приступа. Для снятия симптомов болезни подойдет нитроглицерин. Этот доступный препарат должен всегда находиться в аптечке, даже если члены семьи не испытывали ранее нарушения сердечной деятельности.
Одна таблетка нитроглицерина кладётся больному под язык, до её полного рассасывания. В большинстве случаев болевые появления смягчаются, а затем полностью пропадают через несколько минут после приема лекарственного средства. Для некоторых пациентов одной таблетки недостаточно. В таких ситуациях разрешено повторно принять нитроглицерин.
Лекарство обладает не только лечебным эффектом, но и побочными действиями. После экстренного лечения больной может жаловаться на появившуюся головную боль и возникновение чувства распирания в верхней части туловища. Чтобы избавиться от побочных эффектов, следует принять половину таблетки валидола.
Если самостоятельное лечение не дало результатов, а характерная боль за грудиной сохранилась, в обязательном порядке следует обратиться за квалифицированной помощью медиков. Вызов скорой помощи во многих случаях является не только условием для сохранения здоровья, но и жизни пациента.
Лечение боли при стенокардии
Возникающие боли при стенокардии требуют внимания и качественного лечения. Когда заболевание прогрессирует, у больного увеличивается риск возникновения инфаркта миокарда, который приводит к утрате трудоспособности, а в 15% — к летальному исходу.
Главный подход к лечению стенокардии – поддержка артериального давления больного в рамках, не выходящих за пограничные показатели – 140/90 мм рт.ст., антиишемическая терапия. При отсутствии противопоказаний больному назначают медикаментозное лечение:
- ингибиторы ангиотензин-превращающего фермента (Каптоприл, Лизиноприл);
- бета-адреноблокаторы (Соталол, Карведилол, Практолол);
- статины (Симвастатин, Ловастатин, Аторвастатин);
- антитромбоцитарные препараты (Аспирин, Тиклопидин);
- антагонисты кальция (Верапамил, Дилтиазем, Циннаризин);
- нитраты (Нитроглицерин).
Если просвет коронарных артерий значительно сужен, пациенту назначают малоинвазивное хирургическое вмешательство — коронарную (балонную) ангиопластику. Операция может быть выполнена традиционным способом – больному проводится аортокоронарное шунтирование.
Профилактика
Медикаментозное и хирургическое лечение стенокардии не будет иметь выраженный результат, если больной не будет выполнять профилактические мероприятия, к которым относятся:
- постоянный мониторинг и фиксирование показателей артериального давления;
- контроль над массой тела, профилактика ожирения;
- переход на здоровый рацион питания;
- отказ от курения, употребления спиртных напитков;
- достаточная физическая активность.
Возникновение боли в области сердца нельзя игнорировать. Болевые проявления, характерные для стенокардии, требуют диагностики, так как они могут указывать на развитие недостаточности коронарных артерий, а значит, патологических процессов в тканях сердечного миокарда. Своевременна диагностика и лечение – обязательное условие для охранения качества жизни больного.
8 (495) 320-21-03
Круглосуточно без выходных
Источник
Боли в груди при инфаркте миокарда. Характеристика болей при инфаркте миокарда.Следующие признаки позволяют ставить этот диагноз. – Повышение температуры до 38°, реже до 39°, наступает по затихании первоначального шока, следовательно, на 2-й день и держится в зависимости от обширности инфаркта от нескольких дней до 1— 2 недель. – Лейкоцитоз, появляющийся в первые часы, через день—два снова нормализуется. – Шум трения перикарда имеет очень большое диагностическое значение.
– Повышение РОЭ наблюдается только во второй фазе инфаркта миокарда, т. е. через 1—2 дня. При совершенно свежем инфаркте РОЭ нормальна. С-реактивный белок (этот белок, реагируя in vitro с С-полисахаридом пневмококков, дает осадок) обнаруживается как при инфаркте миокарда, так и при остром суставном ревматизме. Диагностического значения почти не имеет. – Активность сывороточной трансаминазы (нормально 4—40 единиц) повышается при инфаркте миокарда через 6—12 часов от начала закупорки коронарных сосудов (в 2—15 раз выше нормы; достигает наибольшей величины через 24—48 часов, снижается до нормы через 4—7 дней). Повышенная активность наблюдается также при поражениях печени, гангрене мышц, после операций, при дерматомиозите (Mason и Wroblewski). – Изменения ЭКГ. При инфаркте надо различать ранние и поздние изменения; первые появляются только через несколько часов после инфаркта, так что совершенно свежий инфаркт (до 24 часов) иногда на ЭКГ еще не отражается и, следовательно, отрицательная ЭКГ не исключает очень свежего инфаркта. Но также и более старые небольшие инфаркты в так называемых немых зонах не отражаются на ЭКГ. Таким образом, динамика электрокардиографической картины, т. е. изучение серийных записей ЭКГ, более важно при диагностике инфаркта миокарда, чем разовый снимок. Различают несколько форм инфарктов. Обе классические формы — обширные инфаркты передней и задней стенки — дают в ранних стадиях в отведениях с конечностей противоположную картину. При инфаркте передней стенки сердца в первой стадии сегмент S — Т приподнят в I отведении и в меньшей степени также и во II отведении, в III же отведении сильно снижен. В грудных отведениях (V1 —V6) исчезает зубец R и одновременно повышается сегмент S — T. В более поздних стадиях (через несколько часов или дней) в тех отведениях, в которых в острой стадии был повышен сегмент S — Т, образуется зубец Q, повышенный сегмент S — Т медленно снижается, но зубец Т с удлинением интервала Q — Т становится все более отрицательным. Отрицательный зубец Т может сохраняться месяцами или постоянно. Изменение комплекса QRS в грудных отведениях (отсутствует R) обратно, можно сказать, уже не развивается. Грудные отведения имеют особое значение, так как отведения с конечностей могут иногда оставаться «немыми», и диагноз тогда надо ставить по изменениям в грудных отведениях. Видео урок причин боли в груди у мужчин и женщинПри проблемах с просмотром скачайте видео со страницы Здесь – Также рекомендуем “Виды инфаркта миокарда. Диагностика боли при инфаркте миокарда.” Оглавление темы “Диагностика болей в грудной клетке.”: |
Источник
Стенокардия – форма ИБС, характеризующаяся приступообразными болями в области сердца, вследствие острой недостаточности кровоснабжения миокарда. Различают стенокардию напряжения, возникающую при физических или эмоциональных нагрузках, и стенокардию покоя, возникающую вне физического усилия, чаще по ночам. Кроме болей за грудиной проявляется ощущением удушья, бледностью кожных покровов, колебаниями частоты пульса, ощущениями перебоев в работе сердца. Может вызывать развитие сердечной недостаточности и инфаркта миокарда.
Общие сведения
Стенокардия – форма ИБС, характеризующаяся приступообразными болями в области сердца, вследствие острой недостаточности кровоснабжения миокарда. Различают стенокардию напряжения, возникающую при физических или эмоциональных нагрузках, и стенокардию покоя, возникающую вне физического усилия, чаще по ночам. Кроме болей за грудиной проявляется ощущением удушья, бледностью кожных покровов, колебаниями частоты пульса, ощущениями перебоев в работе сердца. Может вызывать развитие сердечной недостаточности и инфаркта миокарда.
Как проявление ишемической болезни стенокардия встречается почти у 50% пациентов, являясь самой частой формой ИБС. Распространенность стенокардии выше среди мужчин – 5-20% (против 1-15% среди женщин), с возрастом ее частота резко возрастает. Стенокардия, ввиду специфической симптоматики, также известна как «грудная жаба» или коронарная болезнь сердца.
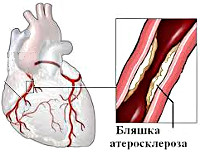
Развитие стенокардии провоцируется острой недостаточностью коронарного кровотока, вследствие которой развивается дисбаланс между потребностью кардиомиоцитов в поступлении кислорода и ее удовлетворением. Нарушение перфузии сердечной мышцы приводит к ее ишемии. В результате ишемии нарушаются окислительные процессы в миокарде: происходит избыточное накопление недоокисленных метаболитов (молочной, угольной, пировиноградной, фосфорной и других кислот), нарушается ионное равновесие, уменьшается синтез АТФ. Эти процессы вызывают сначала диастолическую, а затем и систолическую дисфункцию миокарда, электрофизиологические нарушения (изменения сегмента ST и зубца Т на ЭКГ) и, в конечном итоге, развитие болевой реакции. Последовательность происходящих в миокарде изменений носит название «ишемического каскада», в основе которого лежит нарушение перфузии и изменение метаболизма в сердечной мышце, а заключительным этапом является развитие стенокардии.
Кислородная недостаточность особенно остро ощущается миокардом во время эмоционального или физического напряжения: по этой причине приступы стенокардии чаще случаются при усиленной работе сердца (во время физической активности, стресса). В отличие от острого инфаркта миокарда, при котором в сердечной мышце развиваются необратимые изменения, при стенокардии расстройство коронарного кровообращения носит преходящий характер. Однако если гипоксия миокарда превышает порог его выживаемости, то стенокардия может перерасти в инфаркт миокарда.
Стенокардия
Причины стенокардии
Ведущей причиной стенокардии, как и ишемической болезни сердца, является вызванное атеросклерозом сужение коронарных сосудов. Приступы стенокардии развиваются при сужении просвета коронарных артерий на 50-70%. Чем выраженнее атеросклеротический стеноз, тем тяжелее протекает стенокардия. Степень тяжести стенокардии также зависит от протяженности и локализации стеноза, от количества пораженных артерий. Патогенез стенокардии часто носит смешанный характер, и наряду с атеросклеротической обструкцией могут иметь место процессы тромбообразования и спазма коронарных артерий.
Иногда стенокардия развивается только в результате ангиоспазма без атеросклерозирования артерий. При ряде патологий желудочно-кишечного тракта (диафрагмальной грыже, желчнокаменной болезни и др.), а также инфекционно-аллергических заболеваниях, сифилитических и ревматоидных поражениях сосудов (аортит, периартериит, васкулит, эндартериит) может развиваться рефлекторный кардиоспазм, вызванный нарушением высшей нервной регуляции венечных артерий сердца – так называемая, рефлекторная стенокардия.
Факторы риска
На развитие, прогрессирование и проявление стенокардии влияют модифицируемые (устранимые) и немодифицируемые (неустранимые) факторы риска.
К немодифицируемым факторам риска стенокардии относятся пол, возраст и наследственность. Уже отмечалось, что мужчины наиболее подвержены риску возникновения стенокардии. Эта тенденция преобладает до 50-55 лет, т. е. до наступления менопаузальных изменений в женском организме, когда снижается выработка эстрогенов – женских половых гормонов, «защищающих» сердце и коронарные сосуды. После 55 лет стенокардия встречается у лиц обоего пола приблизительно с равной частотой. Часто стенокардия наблюдается у прямых родственников пациентов, страдающих ИБС или перенесших инфаркт миокарда.
На модифицируемые факторы риска стенокардии человек имеет возможность повлиять или исключить их из своей жизни. Нередко эти факторы тесно взаимосвязаны, и уменьшение негативного влияния одного устраняет другой. Так, уменьшение жиров в потребляемой пище ведет к снижению холестерина, массы тела и артериального давления. В число устранимых факторов риска стенокардии входят:
- Гиперлипидемия. У 96% пациентов со стенокардией обнаруживается повышение холестерина и др. липидных фракций, обладающих атерогенным действием (триглицеридов, липопротеинов низкой плотности), что ведет к отложению холестерина в артериях, питающих миокард. Повышение липидного спектра, в свою очередь, усиливает процессы тромбообразования в сосудах.
- Ожирение. Обычно возникает у лиц, употребляющих высококалорийную пищу с чрезмерным содержанием животных жиров, холестерина и углеводов. Пациентам со стенокардией необходимо ограничение холестерина в питании до 300 мг, поваренной соли – до 5 г, увеличение употребления пищевой клетчатки – более 30 г.
- Гиподинамия. Недостаточная физическая активность предрасполагает к развитию ожирения и нарушению липидного обмена. Воздействие сразу нескольких факторов одновременно (гиперхолестеринемия, ожирение, гиподинамия) играет решающую роль в возникновении стенокардии и ее прогрессировании.
- Курение. Курение сигарет повышает в крови концентрацию карбоксигемоглобина – соединения угарного газа и гемоглобина, вызывающего кислородное голодание клеток, в первую очередь кардиомиоцитов, спазм артерий, повышение АД. При наличии атеросклероза курение способствует раннему проявлению стенокардии и повышает риск развития острого инфаркта миокарда.
- Артериальная гипертония. Часто сопровождает течение ИБС и способствует прогрессированию стенокардии. При артериальной гипертензии из-за повышения систолического АД возрастает напряжение миокарда и увеличивается его потребность в получении кислорода.
- Анемия и интоксикации. Эти состояния сопровождаются снижением доставки кислорода к сердечной мышце и провоцируют приступы стенокардии, как на фоне коронарного атеросклероза, так и при его отсутствии.
- Сахарный диабет. При наличии сахарного диабета риск ИБС и стенокардии повышается в 2 раза. Диабетики с 10-летним стажем заболевания страдают выраженным атеросклерозом и имеют худший прогноз в случае развития стенокардии и инфаркта миокарда.
- Увеличение относительной вязкости крови. Способствует процессам тромбообразования в месте развития атеросклеротической бляшки, повышает риск атеротромбоза коронарных артерий и развития опасных осложнений ИБС и стенокардии.
- Психоэмоциональный стресс. Сердце при стрессе работает в условиях повышенной нагрузки: развивается ангиоспазм, возрастает АД, ухудшается снабжение миокарда кислородом и питательными веществами. Поэтому стресс является мощным фактором, провоцирующим стенокардию, инфаркт миокарда, внезапную коронарную смерть.
В число факторов риска стенокардии также включают иммунные реакции, дисфункцию эндотелия, повышенную частоту сердечных сокращений, преждевременную менопаузу и прием гормональных контрацептивов у женщин и др.
Сочетание 2-х и более факторов, даже выраженных умеренно, увеличивает суммарный риск развития стенокардии. Наличие факторов риска должно учитываться при определении лечебной тактики и вторичной профилактики стенокардии.
Классификация
По международной классификации, принятой ВОЗ (1979 г.) и Всесоюзным кардиологическим научным центром (ВКНЦ) АМН СССР (1984 г.), выделяют следующие виды стенокардии:
Стенокардию напряжения – протекает в виде преходящих приступов загрудинных болей, вызываемых эмоциональными или физическими нагрузками, повышающими метаболические потребности миокарда (тахикардия, повышение АД). Обычно боли исчезают в покое или купируются приемом нитроглицерина. Стенокардия напряжения включает:
Впервые возникшую стенокардию – продолжительностью до 1 мес. от первого проявления. Может иметь различное течение и прогноз: регрессировать, перейти в стабильную или прогрессирующую стенокардию.
Стабильную стенокардию – продолжительностью свыше 1 мес. По способности пациента переносить физические нагрузки подразделяется на функциональные классы:
- I класс – хорошая переносимость обычных физических нагрузок; развитие приступов стенокардии вызывается чрезмерными нагрузками, выполняемыми длительно и интенсивно;
- II класс – обычная физическая активность несколько ограничена; возникновение приступов стенокардии провоцируется ходьбой по ровной местности более чем на 500 м, подъемом по лестнице более чем на 1 этаж. На развитие приступа стенокардии оказывают влияние холодная погода, ветер, эмоциональное возбуждение, первые часы после сна.
- III класс – обычная физическая активность резко ограничена; приступы стенокардии вызываются ходьбой в привычном темпе по ровной местности на 100-200 м, подъемом по лестнице на 1 этаж.
- IV класс – стенокардия развивается при минимальной физической нагрузке, ходьбе менее чем на 100 м, среди сна, в покое.
Прогрессирующую (нестабильную) стенокардию – увеличение тяжести, продолжительности и частоты приступов в ответ на привычную для пациента нагрузку.
Спонтанную (особую, вазоспастическую) стенокардию – обусловленную внезапным спазмом коронарных артерий. Приступы стенокардии развиваются только в покое, в ночные часы или рано утром. Спонтанная стенокардия, сопровождающаяся подъемом сегмента ST, называется вариантной, или стенокардией Принцметала.
Прогрессирующая, а также некоторые варианты спонтанной и впервые возникшей стенокардии объединяются в понятие «нестабильная стенокардия».
Симптомы стенокардии
Типичным признаком стенокардии являются боли за грудиной, реже левее грудины (в проекции сердца). Болевые ощущения могут быть сжимающими, давящими, жгущими, иногда – режущими, тянущими, сверлящими. Болевая интенсивность может быть от терпимой до весьма выраженной, заставляющей пациентов стонать и кричать, испытывать страх близкой смерти.
Боли иррадиируют преимущественно в левую руку и плечо, нижнюю челюсть, под левую лопатку, в эпигастральную область; в атипичных случаях – в правую половину туловища, ноги. Иррадиация боли при стенокардии обусловлена ее распространением от сердца к VII шейному и I—V грудными сегментам спинного мозга и далее по центробежным нервам к иннервируемым зонам.
Боль при стенокардии чаще возникает в момент ходьбы, подъема по лестнице, усилия, стресса, может возникать в ночные часы. Приступ боли продолжается от 1 до 15-20 минут. Факторами, облегчающими приступ стенокардии, являются прием нитроглицерина, положение стоя или сидя.
Во время приступа пациент испытывает нехватку воздуха, старается остановиться и замереть, прижимает руку к груди, бледнеет; лицо принимает страдальческое выражение, верхние конечности холодеют и немеют. Вначале пульс учащается, затем урежается, возможно развитие аритмии, чаще экстрасистолии, повышение АД. Затянувшийся приступ стенокардии может перерасти в инфаркт миокарда. Отдаленными осложнениями стенокардии служат кардиосклероз и хроническая сердечная недостаточность.
Диагностика
При распознавании стенокардии учитывают жалобы пациента, характер, локализацию, иррадиацию, продолжительность болей, условия их возникновения и факторы купирования приступа. Лабораторная диагностика включает исследование в крови общего холестерина, АСТ и АЛТ, липопротеидов высокой и низкой плотности, триглицеридов, лактатдегидрогеназы, креатинкиназы, глюкозы, коагулограммы и электролитов крови. Особую диагностическую значимость имеет определение кардиальных тропонинов I и Т – маркеров, свидетельствующих о повреждении миокарда. Выявление этих миокардиальных белков говорит о произошедшем микроинфаркте или инфаркте миокарда и позволяет предупредить развитие постинфарктной стенокардии.
ЭКГ, снятая на высоте приступа стенокардии, выявляет снижение ST-интервала, наличие отрицательного зубца Т в грудных отведениях, нарушения проводимости и ритма. Суточное ЭКГ-мониторирование позволяет зафиксировать ишемические изменения или их отсутствие при каждом приступе стенокардии, ЧСС, аритмии. Возрастающая перед приступом частота сердечных сокращений позволяет думать о стенокардии напряжения, нормальная ЧСС – о спонтанной стенокардии. ЭхоКГ при стенокардии выявляет локальные ишемические изменения и нарушения сократимости миокарда.
Велгоэргометрия (ВЭМ) является пробой, показывающей, какую максимальную нагрузку может перенести пациент без угрозы развития ишемии. Нагрузка задается с помощью велотренажера до достижения субмаксимальной ЧСС с одновременной записью ЭКГ. При отрицательной пробе субмаксимальная ЧСС достигается за 10-12 мин. в отсутствие клинических и ЭКГ-проявлений ишемии. Положительной считается проба, сопровождающаяся в момент нагрузки приступом стенокардии или смещением ST-сегмента на 1 и более миллиметр. Выявление стенокардии также возможно путем индуцирования контролируемой преходящей ишемии миокарда с помощью функциональных (чрезпищеводная стимуляция предсердий) или фармакологических (изопротереноловой, пробы с дипиридамолом) нагрузочных тестов.
Сцинтиграфия миокарда проводится с целью визуализации перфузии сердечной мышцы и выявления в ней очаговых изменений. Радиоактивный препарат таллий активно поглощается жизнеспособными кардиомиоцитами, а при стенокардии, сопровождающейся коронаросклерозом, выявляются очаговые зоны нарушения перфузии миокарда. Диагностическая коронарография проводится для оценки локализации, степени и распространенности поражения артерий сердца, что позволяет определиться в выборе способа лечения (консервативного или хирургического).
Лечение стенокардии
Направлено на купирование, а также предупреждение приступов и осложнений стенокардии. Препаратом первой помощи при приступе стенокардии служит нитроглицерин (на кусочке сахара держать во рту до полного рассасывания). Облегчение боли обычно наступает через 1-2 минуты. Если приступ не купировался, нитроглицерин можно использовать повторно с интервалом 3 мин. и не более 3-х раз (ввиду опасности резкого падения АД).
Плановая медикаментозная терапия стенокардии включает прием антиангинальных (антиишемических) препаратов, уменьшающих потребность сердечной мышцы в кислороде: нитратов пролонгированного действия (пентаэритритила тетранитрата, Изосорбида динитрата и др.), b-адреноблокаторов (анаприлина, окспренолола и др.), молсидомина, блокаторов кальциевых каналов (верапамила, нифедипина), триметазидина и др.
В лечении стенокардии целесообразно применение антисклеротических препаратов (группы статинов – ловастатина, симвастатина), антиоксидантов (токоферола), антиагрегантов (ацетилсалициловой к-ты). По показаниям проводится профилактика и лечение нарушений проводимости и ритма; при стенокардии высокого функционального класса выполняется хирургическая реваскуляризация миокарда: баллонная ангиопластика, аортокоронарное шунтирование.
Прогноз и профилактика
Стенокардия является хронической инвалидизиpующей патологией сердца. При прогрессировании стенокардии высок риск развития инфаркта миокарда или летального исхода. Систематическое лечение и вторичная профилактика способствуют контролю за течением стенокардии, улучшению прогноза и сохранению трудоспособности при ограничении физических и эмоциональных нагрузок.
Для эффективной профилактики стенокардии необходимо исключение факторов риска: снижение избыточного веса, контроль за АД, оптимизация диеты и образа жизни и т. д. В качестве вторичной профилактики при уже установленном диагнозе стенокардии необходимо избегать волнений и физических усилий, профилактически принимать нитроглицерин перед нагрузками, осуществлять профилактику атеросклероза, проводить терапию сопутствующих патологий (сахарного диабета, заболеваний ЖКТ). Точное следование рекомендациям по лечению стенокардии, прием пролонгированных нитратов и диспансерный контроль кардиолога позволяют достичь состояния длительной ремиссии.
Источник