Биохимическая диагностика инфаркта миокарда
При
инфаркте миокарда (ИМ) в результате
некроза клеток сердечной мышцы в
кровеносное русло попадают содержащиеся
в них ферменты и белки. По их наличию,
времени появления и концентрации в
плазме крови можно оценить ущерб,
нанесенный сердечной мышце. Эти сведения
дополняют данные ЭКГ и помогают в
ранней диагностике ИМ, что позволяет
своевременно избрать правильную тактику
лечения.
Идеальный
биохимический маркер должен обладать
наивысшей специфичностью и чувствительностью
в отношении некроза миокарда, в течение
короткого времени после начала симптомов
ИМ достигать в крови диагностически
значимого уровня, этот уровень должен
сохраняться в течение многих дней. В
настоящее время маркера, полностью
отвечающего всем этим требованиям, не
существует, поэтому для диагностики ИМ
рекомендуется параллельно использовать
два маркера — “ранний” и “поздний”.
Содержание “раннего” маркера при
ИМ диагностически значимо повышается
в крови в первые часы заболевания,
“поздний” —достигает диагностически
значимого уровня только через 6—9 ч, но
обладает высокой специфичностью в
отношении некроза миокарда.
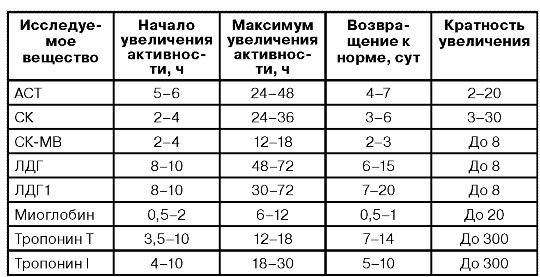
Ранние
маркеры некроза миокарда:
Миоглобин
МВ-КФК
(сердечная форма креатинфосфокиназы
— КФК)Сердечная
форма белка, связывающего жирные кислоты
(сБСЖК)
Поздние
маркеры некроза миокарда:
Лактатдегидрогеназа
(ЛДГ)Аспартатаминотрансфераза
(АсАТ)Сердечные
тропонины I и Т
Среди
множества биохимических маркеров,
которые могут менять свою концентрацию
в плазме крови при ИМ, наиболее
кардиоспецифическими являются тропонины,
МВ-фракция креатенинфосфокиназы
(КФК-МВ) и миоглобулин, которые и
представляют наибольшую диагностическую
ценность.
Тропонин
– является ферментом «быстрого
реагирования», поскольку попадает в
периферический кровоток из зоны некроза
уже в первые часы повреждения миокарда.
Тропонины Т и I присутствуют только в
клетках миокарда, поэтому повышение
их концентрации в крови является
достоверным признаком ИМ и показателем
его распространенности. Отрицательный
тропониновый тест вначале сердечного
приступа и через 12 часов позволяет
исключить у больного ИМ и диагностировать
нестабильную стенокардию. Даже
незначительное повышение уровня
тропонинов в периферической крови через
6-12 часов после болевого приступа
расценивается как признак ишемии
миокарда ведущей к некрозу и позволяет
выявить ИМ без явных клинических
симптомов и ЭКГ-признаков заболевания.
МВ-фракция
креатенинфосфокиназы (МВ-КФК)
содержится преимущественно в клетках
миокарда, но в небольшом количестве
присутствует и в скелетных мышцах,
поэтому активность этого фермента в
крови может повышаться при повреждении
не только сердечной мышцы, но и других
мышечных групп. Судить о повреждении
миокарда на фоне сердечного приступа
позволяет нарастание активности МВ-КФК
в динамике. Для диагностики ИМ в первые
сутки от начала сердечного приступа ее
определяют 2-3 раза каждые 8 часов. Три
отрицательных результата позволяют
исключить ИМ, а нарастание концентрации
этого фермента в крови с высокой долей
вероятности свидетельствует об ИМ.
Уровень активности MB – КФК позволяет
определить величину инфаркта миокарда
и тяжесть заболевания.
Миоглобин
— очень ранний и чувствительный, но
менее специфичный маркер ИМ, поскольку
содержание этого мышечного белка в
крови может увеличиваться и по другим
причинам. Миоглобин при сердечном
приступе появляется в крови еще до
формирования очага некроза, на стадии
выраженного ишемического повреждения
сердечной мышцы. Повышение уровня
миоглобина в 10 раз и больше указывает
на некроз мышечных клеток.
Лактатдегидрогеназа
(ЛДГ)
—
фермент, принимающий участие в реакциях
гликолиза, катализируя превращение
лактата в пируват, при этом образуется
NADH. ЛДГ имеет пять изо-энзимов. В сердечной
мышце содержится преимущественно
изоэнзим ЛДГ-1. При ИМ концентрация ЛДГ
начинает превышать нормальный уровень
через 14—48 ч после начала симптомов,
достигает максимального значения на
3—6-е сутки заболевания и возвращается
к норме на 7—14-е сутки болезни. ЛДГ-1 была
обнаружена также в эритроцитах, почках,
мозге, желудке, повышение концентрации
этого белка в крови больных далеко не
всегда связано с некрозом миокарда.
Отношение ЛДГ-1/ЛДГ-2, превышающее 0,76,
обладает 90% специфичностью при выявлении
некроза миокарда. Это соотношение может
увеличиваться и в случае отсутствия
ИМ, если у больного имеются массивный
гемолиз, мегалобластическая анемия,
распространенное повреждение скелетных
мышц, тяжелое заболевание печени. Из-за
позднего повышения концентрации ЛДГ в
сыворотке крови этот маркер не применяется
для ранней диагностики ИМ и суждения
об успехе тромболитической терапии,
однако ЛДГ длительно использовалась
для диагностики ИМ в поздние сроки
заболевания.
Аспартатаминотрансфераза
(АсАТ)
– фермент, который катализирует
преобращение оксалоацетата в аспартат,
перенося NH3 на первую молекулу. Вторым
продуктом реакции является α-кетоглутарат.
Реакция играет важную роль в высвобождении
NH3 из аминокислот, который затем
перерабатывается в цикле мочевины, так
как аспартат, полученный в процессе
реакции, нужен для образования
аргининосукцината. У больных ИМ уровень
АсАТ превышает норму через 8—12 ч после
начала боли, достигает максимального
значения к 24—З6-му часу и возвращается
к норме за 3—4 дня. Большое количество
этого фермента содержится в тканях
печени, что сильно снижает его специфичность
в отношении некроза миокарда. АсАТ
неудобна как для ранней, так и для поздней
диагностики ИМ, она используется только
в сочетании с более чувствительными и
специфичными маркерами. Низкая
специфичность в отношении некроза
миокарда послужила причиной того, что
использование этого маркера, как и ЛДГ,
для диагностики ИМ в настоящее время
также признано нецелесообразным..
Повышение
АСТ, превышающее повышение АЛТ, характерно
для повреждения сердечной
мышцы;
если же показатель АЛТ выше, чем АСТ, то
это, как правило, свидетельствует о
разрушении клеток печени.
Неспецифическая
реакция
на повреждение миокарда включает
нейтрофильный лейкоцитоз
(появляется через несколько часов после
окклюзии и длится 3-7 сут, число лейкоцитов
достигает 12000-15000 в мкл). СОЭ
повышается медленнее, достигает пика
в 1-ю неделю и часто остается повышенной
в течение 1-2 нед.
сБСЖК
по последовательности аминокислот
идентичен БСЖК, содержащемуся в
поперечнополосатой мышечной ткани
скелетных мышц, однако представлен в
скелетной мускулатуре в минимальном
количестве. Максимальное количество
сБСЖК находится в ткани миокарда — 0,5
мг/г. Единственная мышца, в которой
имеется относительно большое количество
сБСЖК, — это диафрагма (примерно 25% от
содержания в ткани миокарда). Некоторое
количество сБСЖК содержится в тканях
аорты, и можно предположить, что содержание
его повышается, в крови при расслаивающей
аневризме аорты. Так как сБСЖК в основном
свободно расположен в цитоплазме клеток,
в случае повреждения клеточной мембраны
кардиомиоцита он быстро попадает в
кровоток. В крови здоровых людей
циркулирует небольшое количество сБСЖК.

Соседние файлы в предмете Лабораторная диагностика
- #
- #
- #
- #
- #
- #
- #
Источник
Инфаркт миокарда (ИМ) — одна из основных причин смертности работоспособного населения во всем мире. Главное предусловие летального исхода этой болезни связано с поздней диагностикой и отсутствием профилактических мероприятий у пациентов из группы риска. Своевременное установление диагноза подразумевает комплексную оценку общего состояния больного, результаты лабораторных и инструментальных методов исследования.
Опрос больного
Обращение пациента кардиологического профиля к врачу с жалобами на загрудинную боль всегда должны настораживать специалиста. Подробный расспрос с детализацией жалоб и течения патологии помогает установить направление диагностического поиска.
Основные моменты, которые указывают на возможность инфаркта у пациента:
- наличие ишемической болезни сердца (стабильная стенокардия, диффузный кардиосклероз, перенесенный ИМ);
- факторы риска: курение, ожирение, гипертоническая болезнь, атеросклероз, сахарный диабет;
- провоцирующие факторы: чрезмерная физическая нагрузка, инфекционное заболевание, психоэмоциональное напряжение;
- жалобы: загрудинная боль сдавливающего или жгущего характера, которая длится более 30 минут и не купируется «Нитроглицерином».
Кроме того, ряд пациентов отмечают за 2-3 дня до катастрофы «ауру» (подробнее о ней в статье «Предынфарктное состояние»):
- общая слабость, немотивированная усталость, обмороки, головокружение ;
- усиленное потоотделение;
- приступы сердцебиения.
Осмотр
Физикальное (общее) исследование пациента проводится в кабинете доктора с использованием методов перкуссии (поколачивания), пальпации и аускультации («выслушивания» сердечных тонов с помощью фонендоскопа).
Инфаркт миокарда — патология, которая не отличается специфическими клиническими признаками, позволяющими поставить диагноз без использования дополнительных методов. Физикальное исследование применяется для оценки состояния сердечно-сосудистой системы и определения степени нарушения гемодинамики (кровообращения) на догоспитальном этапе.
Частые клинические признаки инфаркта и его осложнений:
- бледность и высокая влажность кожных покровов;
- цианоз (синюшность) кожи и слизистых оболочек, холодные пальцы рук и ног — свидетельствуют о развитии острой сердечной недостаточности;
- расширение границ сердца (перкуторное явление) — говорит об аневризме (истончение и выпячивание стенки миокарда);
- прекардиальная пульсация характеризуется видимым биением сердца на передней грудной стенке;
- аускультативная картина — приглушенные тоны (из-за сниженной сократительной способности мышцы), систолический шум на верхушке (при развитии относительной недостаточности клапана при расширении полости пораженного желудочка);
- тахикардия (учащенное сердцебиение) и гипертензия (повышенные показатели артериального давления) вызываются активацией симпатоадреналовой системы.
Более редкие явления — брадикардия и гипотензия — характерны для инфаркта задней стенки.
Изменения в других органах регистрируются нечасто и связаны преимущественно с развитием острой недостаточности кровообращения. Например, отек легких, который аускультативно характеризуется влажными хрипами в нижних сегментах.
Изменение формулы крови и температура тела
Измерение температуры тела и развернутый анализ крови — общедоступные методы оценки состояния пациента для исключения острых воспалительных процессов.
В случае инфаркта миокарда возможно повышение температуры до 38,0 °С на 1—2 дня, состояние сохраняется в течение 4—5 суток. Однако гипертермия встречается при крупноочаговом некрозе мышцы с выделением медиаторов воспаления. Для мелкоочаговых инфарктов повышенная температура нехарактерна.
Наиболее характерные изменения в развернутом анализе крови при ИМ:
- лейкоцитоз — повышение уровня белых клеток крови до 12—15*109/л (норма — 4—9*109/л);
- палочкоядерный сдвиг влево: увеличение количества палочек (в норме — до 6 %), юных форм и нейтрофилов;
- анэозинофилия — отсутствие эозинофилов (норма — 0—5 %);
- скорость оседания эритроцитов (СОЭ) возрастает до 20—25 мм/час к концу первой недели (норма — 6—12 мм/час).
Сочетание перечисленных признаков с высоким лейкоцитозом (до 20*109/л и больше) свидетельствуют о неблагоприятном прогнозе для пациента.
Коронарография
Согласно современным стандартам, пациент с подозрением на инфаркт миокарда подлежит экстренному выполнению коронарографии (введение контраста в сосудистое русло и с последующим рентгеновским исследованием проходимости сосудов сердца). Подробнее об этом обследовании и особенностях его выполнения можно прочесть тут.
Электрокардиография
Электрокардиография (ЭКГ) по-прежнему считается основным методом диагностики острого инфаркта миокарда.
Метод ЭКГ позволяет не только поставить диагноз ИМ, но и установить стадию процесса (острая, подострая или рубец) и локализацию повреждений.
Международные рекомендации Европейского общества кардиологов выделяют следующие критерии инфаркта миокарда на пленке:
- Острый инфаркт миокарда (при отсутствии гипертрофии левого желудочка и блокады левой ножки пучка Гисса):
- Повышение (подъем) сегмента ST выше изолинии: >1 мм (>0,1 мВ) в двух и более отведениях. Для V2-V3 критерии >2 мм (0,2 мВ) у мужчин и >1,5 мм (0,15 мВ) у женщин.
- Депрессия сегмента ST >0,05 мВ в двух и более отведениях.
- Инверсия («переворот» относительно изолинии) зубца Т более 0,1 мВ в двух последовательных отведениях.
- Выпуклый R и соотношение R:S>1.
- Ранее перенесенный ИМ:
- Зубец Q длительностью более 0,02 с в отведениях V2-V3; более 0,03 с и 0,1мВ в I, II, aVL, aVF, V4-V6.
- Комплекс QS в V2-V
- R >0,04 c в V1-V2, соотношение R:S>1 и положительный зубец Т в этих отведениях без признаков нарушения ритма.
Определение локализации нарушений по ЭКГ представлено в таблице ниже.
| Пораженный участок | Отвечающие отведения |
|---|---|
| Передняя стенка левого желудочка | I, II, aVL |
| Задняя стенка («нижний», «диафрагмальный инфаркт») | II, III, aVF |
| Межжелудочковая перегородка | V1-V2 |
| Верхушка сердца | V3 |
| Боковая стенка левого желудочка | V4-V6 |
Аритмический вариант инфаркта протекает без характерной загрудинной боли, но с нарушениями ритма, которые регистрируются на ЭКГ.
Биохимические анализы на маркеры некроза сердечной мышцы
«Золотым стандартом» подтверждения диагноза ИМ в первые часы от начала приступа боли является определение биохимических маркеров.
Лабораторная диагностика инфаркта миокарда с помощью ферментов включает:
- тропонины (фракции І, Т и С) — белки, которые находятся внутри волокон кардиомиоцитов и попадают в кровь при разрушении миокарда (о том, как выполнить тест, читайте здесь;
- креатинфосфокиназа, сердечная фракция (КФК-МВ);
- белок, связывающий жирные кислоты (БСЖК).
Также лаборанты определяют менее специфические показатели: аспартатаминотрансфераза (АСТ, является также маркером поражения печени) и лактатдегидрогеназа (ЛДГ1-2).
Время появления и динамика концентрации сердечных маркеров представлены в таблице ниже.
| Фермент | Появление в крови диагностически значимых концентраций | Максимальное значение (часы от приступа) | Снижение уровня |
|---|---|---|---|
| Тропонины | 4 часа | 48 | В течение 10—14 суток |
| КФК-МВ | 6—8 часов | 24 | До 48 часов |
| БСЖК | Через 2 часа | 5—6 — в крови; 10 — в моче | 10—12 часов |
| АСТ | 24 часа | 48 | 4—5 дней |
| ЛДГ | 24—36 часов | 72 | До 2 недель |
Согласно приведенным выше данным, для диагностики рецидива инфаркта (в первые 28 дней) целесообразно определять КФК-МВ или БСЖК, концентрация которых снижается в течение 1—2 дней после приступа.
Забор крови на сердечные маркеры проводится в зависимости от времени начала приступа и специфики изменения концентраций ферментов: не стоит ожидать высоких значений КФК-МВ в первые 2 часа.
Неотложная помощь пациентам оказывается вне зависимости от результатов лабораторной диагностики, на основании клинических и электрокардиографических данных.
Рентгенография органов грудной клетки
Рентгенологические методы нечасто используются в практике кардиологов для диагностики инфаркта миокарда.
Согласно протоколам, рентгенография органов грудной клетки показана при:
- подозрении на отек легких (одышка и влажные хрипы в нижних отделах);
- острой аневризме сердца (расширение границ сердечной тупости, перикардиальная пульсация).
УЗИ сердца (эхокардиография)
Комплексная диагностика острого инфаркта миокарда подразумевает раннее ультразвуковое исследование сердечной мышцы. Метод эхокардиографии (ЭхоКГ) информативен уже в первые сутки, когда определяются:
- снижение сократительной способности миокарда (зоны гипокинезии), что позволяет установить топический (по локализации) диагноз;
- падение фракции выброса (ФВ) — относительный объем, который попадает в систему кровообращения при одном сокращении;
- острая аневризма сердца — расширение полости с формированием кровяного сгустка в нефункционирующих участках.
Кроме того, метод используется для выявления осложнений ИМ: клапанной регургитрации (недостаточности), перикардита, наличия тромбов в камерах.
Радиоизотопные методы
Диагностика инфаркта миокарда при наличии сомнительной ЭКГ-картины (например, при блокаде левой ножки пучка Гисса, пароксизмальных аритмиях) подразумевает использование радионуклидных методов.
Наиболее распространенный вариант — сцинтиграфия с использованием пирофосфата технеция (99mTc), который накапливается в некротизированных участках миокарда. При сканировании такой области зона инфаркта обретает наиболее интенсивный окрас. Исследование информативно с 12 часов после начала болевого приступа и до 14 дней.

Изображение сцинтиграфии миокарда
МРТ и мультиспиральная компьютерная томография
КТ и МРТ в диагностике инфаркта используются сравнительно редко из-за технической сложности исследования и невысокой информативности.
Компьютерная томография наиболее показательна для дифференциальной диагностики ИМ с тромбоэмболией легочной артерии, расслоения аневризмы грудной аорты и других патологий сердца и магистральных сосудов.
Магнитно-резонансная томография сердца отличается высокой безопасностью и информативностью в определении этиологии поражения миокарда: ишемическое (при инфаркте), воспалительное или травматическое. Однако длительность процедуры и особенности проведения (необходимо неподвижное состояние пациента) не позволяют проводить МРТ в острый период ИМ.
Дифференциальная диагностика
Наиболее опасные для жизни патологии, которые необходимо отличать от ИМ, их признаки и используемые исследования представлены в таблице ниже.
| Заболевание | Симптомы | Лабораторные показатели | Инструментальные методы |
|---|---|---|---|
| Тромбоэмболия легочной артерии (ТЭЛА) |
|
|
|
| Расслаивающая аневризма аорты |
| Малоинформативны |
|
| Плевропневмония |
| Развернутый анализ крови: лейкоцитоз со сдвигом формулы влево, высокая СОЭ |
|
Источник
