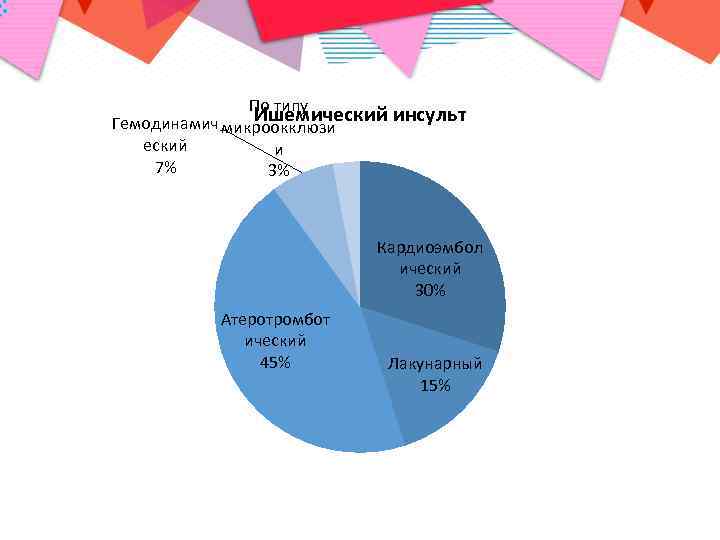
Атеротромботический инсульт и кардиоэмболический


Кардиоэмболический инсульт

Подтипы ишемического инсульта • Атеротромботический; • Гемодинамический; • Кардиоэмболический; • Гемореологический; • Лакунарный.
По типу Ишемический инсульт Гемодинамич микроокклюзи еский и 7% 3% Кардиоэмбол ический 30% Атеротромбот ический 45% Лакунарный 15%

Кардиоэмболический инсульт Это острое нарушение мозгового кровообращения с формированием очага ишемии, причиной которого является обтурация мозговых сосудов эмболом, образующимися в камерах или на клапанах сердца и попадающими в сосуды мозга с током крови.

Виды эмболов • Красные; • Белые; • Тромбоцитарные агрегаты; • Частицы опухоли; • Миксоматозные фрагменты; • Вегетации; • Атероматозные частицы; • Кальцинаты;

Патогенез Ключевым звеном в патогенезе является процесс тромбообразования (триада Вирхова): • Стаз крови; • Повреждение клеток эндотелия; • Гиперкоагуляционный статус.

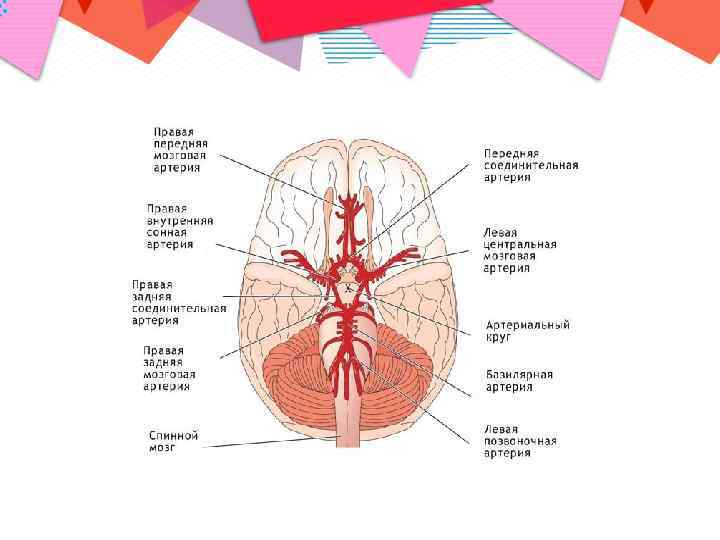
Патогенез • Наиболее часто эмбол обтурирует среднюю мозговую артерию в виду прямого угла отхождения от внутренней сонной артерии.

Классификация эмболических источников J. P. Hanna и A. J. Furlan 1995 • Сформированные в полостях сердца; • Сформированные на клапанах сердца; • Появившиеся в результате парадоксальной эмболии.

Сформированные в полостях сердца • Фибрилляция предсердий; • Постинфарктный кардиосклероз; • Острый период инфаркта миокарда; • Желудочковая аневризма и аневризма межпредсердной перегородки; • Синдром слабости синусового узла; • Кардиомиопатия; • Миксома и другие опухоли.

Патогенез формирования эмбола при фибрилляции предсердий (ФП) • При ФП предсердия сердца сокращаются не синхронно и их опорожнение происходит только частично, что создает условия для стаза крови и активации каскада коагуляции и тромбообразования. • Наиболее часто тромбы возникает в так называемом ушке левого предсердия – в месте, где кровоток наименьший.
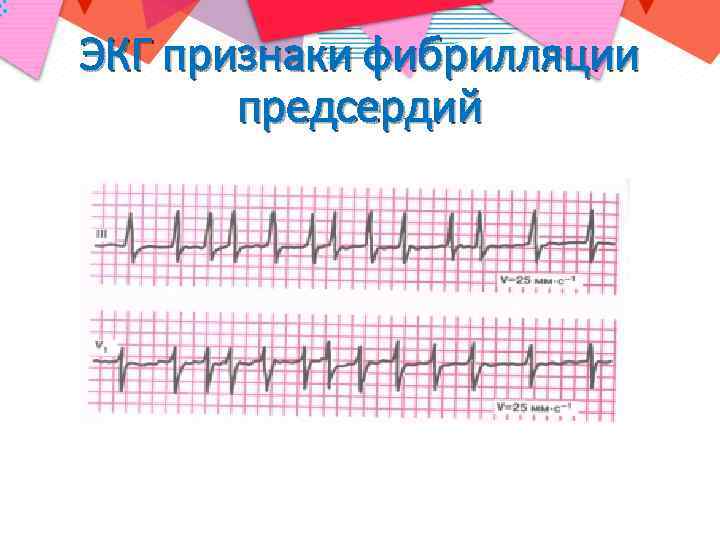
ЭКГ признаки фибрилляции предсердий

Послеоперационная фибрилляция предсердий • От 10% до 65% (в среднем 30%) • Большинство случаев приходится на 2 -4 -й день после кардиохирургического вмешательства с пиком проявления (примерно у 70% пациентов) в конце 4 -х послеоперационных суток.

Патогенез формирования эмбола при постинфарктном склерозе и аневризмах стенок сердца • В результате дилятации стенки миокарда формируется область пониженного кровотока, что так же способствует процессу тромбообразования. • При этом часто тромбы связаны со стенкой.

Патогенез формирования эмбола при инфаркте миокарда (ИМ) • После ИМ поверхность эндотелия оголяется до базальной мембраны на несколько суток, в результате чего циркулирующая кровь подвергается действию лежащего в основе базальной пластинки коллагена II типа, что вызывает активацию и адгезию тромбоцитов и в последующем формирование тромба.

Сформированные на клапанах сердца • Кальцинированный аортальный стеноз; • Митральная недостаточность; • Наличие искусственных клапанов сердца; • Инфекционный эндокардит.

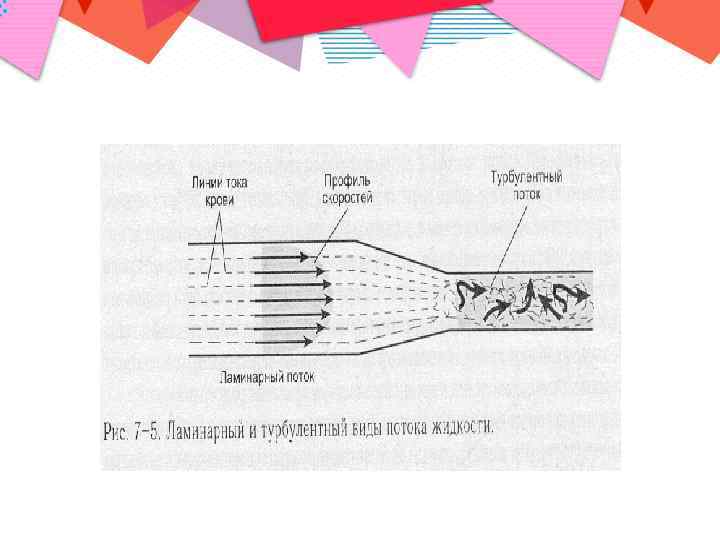
Патогенез формирования эмбола клапанного генеза • Активация тромбоцитов обусловлена турбулентным потоком, возникающим при прохождении крови через деформированные выходные отверстия камер сердца.

Появившиеся в результате парадоксальной эмболии • Открытое овальное окно; • Дефект межпредсердной перегородки; • Дефект межжелудочковой перегородки;

Патогенез формирования парадоксальной эмболии • Необходимыми компонентами парадоксальной эмболии являются эмболы в центральной венозной системе и право-левый кардиальный шунт.
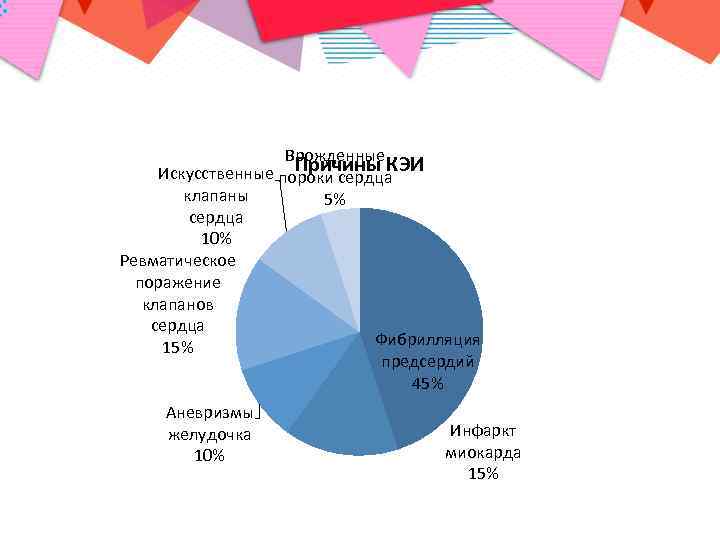
Врожденные Причины КЭИ Искусственные пороки сердца клапаны 5% сердца 10% Ревматическое поражение клапанов сердца Фибрилляция 15% предсердий 45% Аневризмы желудочка 10% Инфаркт миокарда 15%

Группа риска • Больные гипертонической болезнью с резкими колебаниями артериального давления; • Больные сахарным диабетом с нарушенным обменом жиров и углеводов; • Больные с патологией клапанного аппарата; • Больные с протезированными клапанами сердца; • Больные с хронической сердечной недостаточностью и постинфарктными изменениями миокарда.

Клинические особенности • Длительное течение с повторными «атаками» микроэмболов в виде ТИА (обнаружены у 40% больных после перенесенного инсульта), с высокой вероятностью инфаркта мозга в последующем периоде.

Клинические особенности • Внезапное развитие неврологического дефицита: (для сравнения: при КЭИ – 80%, при атеротромботическом инсульте – в 46%, лакунарном – в 38%); • Максимальная выраженность неврологического дефицита в дебюте инсульта (

Клинические особенности • Потеря сознания в дебюте инсульта, которая регистрируется в 19 -31% случаев, что более чем в 3 раза чаще, чем при других подтипах ишемического инсульта; • Афазия Вернике (сенсорная);

Клинические особенности • Феномен быстрого регресса неврологических симптомов (до 12%), который в англоязычной литературе получил специальное название – spectacular shrinking deficit syndrome; (быстрое восстановление объясняется миграцией эмбола и появлением нового прохода для крови через отверстие в тромбе)
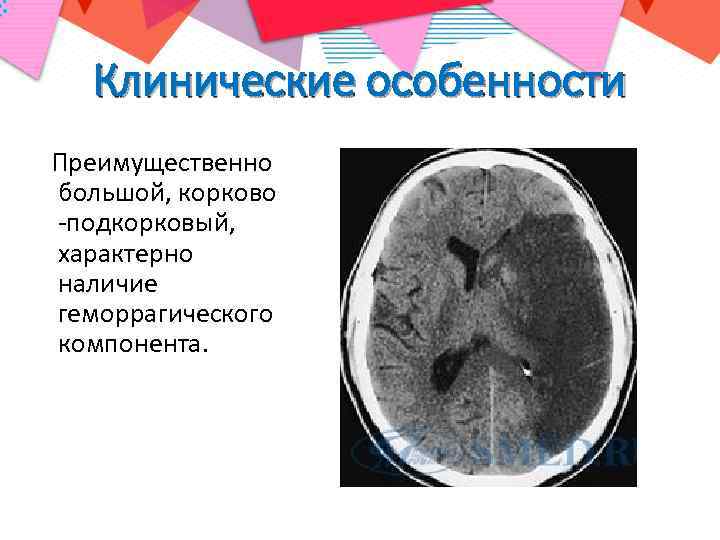
Клинические особенности Преимущественно большой, корково -подкорковый, характерно наличие геморрагического компонента.

Диагностические критерии согласно TOAST • Наличие кардиального источника эмболии; • Повреждение коры головного мозга, мозжечка или субкортикальный полушарный инфаркт >1, 5 см в диаметре по данным компьютерной (КТ) или магнитно-резонансной (МРТ) томографии; • Предшествующие транзиторная ишемическая атака (ТИА) или ИИ в >1 артериальном бассейне; • Исключение потенциальной артериоартериальной эмболии;

Диагностика • КТ/МРТ головного мозга; • КТ-ангиография; • ЭКГ; • Эхо-КГ; • ОАК; • Биохимический анализ крови.

Принципы лечения • Антикоагулянты; • Инфузия реополиглюкина; • Гипотензивная терапия пациентам с артериальной гипертонией; • Нейропротекторы; • Антибиотики при длительном постельном режиме.

Антикоагулянтная терапия в остром периоде • Гепарин в течение первых 2 -5 дней в суточной дозе до 10 -15 тыс. ЕД п/к (в 4 -6 введений) или через инфузомат 5000 ЕД в/в струйно, затем капельно по 1000 ЕД в час; • Фраксипарин 0, 3 мл п/к 2 раза в сутки в течение 14 дней.

Поддерживающая антикоагулянтная терапия • Варфарин 2, 5 мг в 1 таблетке под контролем МНО (5 -6 мг в сутки); • Новые пероральные антикоагулянты: дабигатран, ривароксабан, апиксабан.

Противопоказания к назначению варфарина • Индивидуальная непереносимость или аллергия; • Наличие заболеваний и состояний, потенциально опасных развитием кровотечений; • Наличие геморрагических осложнений в анамнезе; • Невозможность адекватного контроля над терапией; • Беременность.

Исследование RE-LY (Randomized Evaluation of Long-Term Anticoagulation Therapy) • На сегодняшний день дабигатрана этексилат в дозе 150 мг 2 раза в сутки является единственным препаратом, ко- торый превосходит варфарин по снижению частоты инсульта у пациентов с неклапанной ФП.

Исследование ROCKET АF (Rivaroxaban versus Warfarin in Nonvalvular Atrial Fibrillation) • Ривароксабан в дозе 20 мг не уступает по эффективности в профилактике инсульта и системных эмболий варфарину, а безопасность применения данных препаратов в отношении возникновения клинически значимых геморрагических событий примерно одинакова.

Исследование ARISTOLE • За 1, 8 года обследован 18 201 пациент. В группе апиксабана инсульт или системная эмболия развивались в 1, 27% случаев; в группе варфарина – в 1, 60%.

Принципы лечения • С первых суток инсульта назначается гиполипидемическая терапия статинами вне зависимости от уровня холестерина.

Прогноз • По статистике неврологических стационаров только у 1/3 пациентов с кардиоэмболическим инсультом наблюдается положительная динамика через неделю, их возраст составляет 68, 1± 11, 3 года. Выживаемость при наблюдении в течении года наблюдалась в 80, 4% случаев.

Прогноз • У 2/3 пациентов течение болезни прогрессивно ухудшалось. Эта группа состояла из возрастной категории 72, 5± 10, 2 года. Летальный исход в течении месяца зафиксирован у 10% больных. Годичная выживаемость составила 46, 3%.

Список литературы • Т. В. Мироненко (д. м. н. ), И. А. Житина (к. м. н. ), Е. А. Круть. Кардиоэмболические инсульты. Нейрохирургия и неврология Казахстана, № 2 (43) 2016 г. 36 -43 стр. • А. Н. Кузнецов, О. И. Виноградов, Н. В. Рыбалко. Современные подходы к антитромботической терапии у больных с кардиоэмболическим инсультом. • Л. А. Гераскина. Кардиоэмболический инсульт: многообразие причин и современные подходы к профилактике. • Дамулин И. В. , Андреев Д. А. , Салпагарова З. К. Кардиоэмболический инсульт.
Источник
Общая часть
Ишемический инсульт
– клинический синдром, развивающийся вследствие критического снижения кровоснабжения участка мозга в определенном артериальном бассейне, что приводит к ишемии с формированием очага острого некроза мозговой ткани – инфаркта головного мозга. Наиболее часто ишемический инсульт развивается вследствие тромбоза или эмболии при церебральном атеросклерозе или в результате кардиогенной эмболии.
Клинически характеризуются внезапным появлением стойкой (сохраняющейся более 24 часов) очаговой неврологической симптоматики в соответствии с пораженным сосудистым бассейном:
- Парезами мышц рук, ног, лица, особенно на одной стороне тела (гемипарез, гемиплегия).
- Внезапно развившейся слепотой на один глаз.
- Нарушениями речи.
- Нарушениями чувствительности.
Гомонимными дефектами полей зрения
(т.е. на обоих глазах или в правых, или в левых половинах поля зрения).
- Нейропсихологическими нарушениями (такими как
афазия
(нарушение речи),
апраксия
(нарушение сложных, целенаправленных движений),
синдром игнорирования полупространства
и др.).
- Головокружением.
- Нарушениями равновесия или координации движений и т.д.
Также возможно развитие не всегда наблюдающейся, как правило, умеренно выраженной общемозговой симптоматики (головной боли, головокружения, редко угнетения сознания).
Инфаркт мозга может быть асимптомным («скрытый» инфаркт) и не сопровождаться клиникой ишемического инсульта, т.е. необходимо различать инфаркт мозга – патоморфологический субстрат от инсульта – клинического синдрома. Тем не менее, нередко эти термины используют практически как синонимы – в значении ишемического инсульта.
Достоверный диагноз ишемического инсульта может быть получен при КТ или МРТ томографии головного мозга. С учетом обязательного проведения нейровизуализации для диагностики инсульта, современное определение инсульта включает в себя не только сохранение очаговой симптоматики >24 часов но и, при достаточно быстром регрессе очаговой неврологической симптоматики (в срок менее 24 часов), выявление при КТ или МРТ исследовании клинически значимого очага острого инфаркта мозга.
Лечение зависит от времени, прошедшего от начала заболевания, патогенетического подтипа ишемического инсульта, и включает в себя базисную терапию (нормализация функции внешнего дыхания, поддержание оптимального АД, регуляция гомеостаза, гипертермии, уменьшение отека головного мозга, противосудорожная терапия и т.д.), а также специфическую терапию, к которой относятся такие методы как тромболизис в первые 3 – 6 часов от начала заболевания, антиагрегантная терапия (ацетилсалициловая кислота), по показаниям антикоагулянтная терапия, нейропротекция, хирургическое лечение.
- Эпидемиология
На сегодня отсутствуют данные государственной статистики заболеваемости и смертности от инсульта в России (2007 год). Частота инсультов в мире колеблется от 1 до 4, а в крупных городах России 3,3 – 3,5 случаев на 1000 населения в год. В последние годы в России регистрировалось более 400 000 инсультов в год. Половина всех инсультов развивается у людей старше 70 лет.
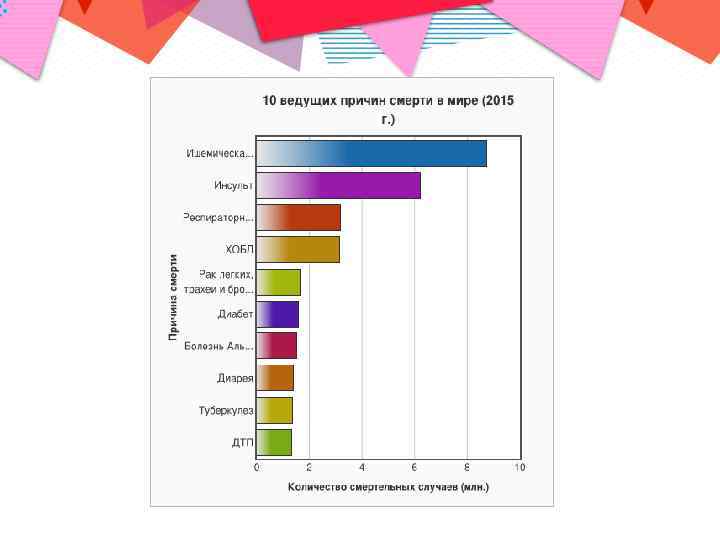
Ишемический инсульт составляет 70 – 85% случаев всех инсультов. Смертность в течение первого месяца составляет 15 – 25%, в течение года после ишемического инсульта 29 – 40%, возрастая у пожилых больных. В экономически развитых странах смертность от инсульта занимает 2 – 3 место в структуре общей смертности, и составляет 60 – 80 человек на 100 000 населения в год.
Смертность при инсульте в России в настоящее время по данным выборочных исследований в 2-5 раз выше, чем в США и в странах Евросоюза. В Москве летальность при ишемическом инсульте составляет 35%, а в регионах доходит до 50-60% в первый год после инсульта.
- Классификация
Выделяют малый инсульт, или инсульт с обратимым неврологическим дефицитом, который диагностируется в тех случаях, когда клиническая симптоматика регрессирует полностью в пределах от 2 суток до 3-х недель (10-15% больных).
По завершенности инсульта различают инсульт в развитии (прогрессирующий инсульт, инсульт в ходу), который диагностируется в случае нарастания степени неврологического дефицита во времени, и завершенный (полный) инсульт — при стабилизации или регрессе неврологических нарушений
- Этиопатогенетические подтипы ишемического инсульта
- Атеротромботический инсульт развивается вследствие нарушения целостности атеросклеротической бляшки с образованием тромба или эмбола (артерио-артериальная эмболия) при атеросклерозе, как правило, экстракраниальных и крупных интракраниальных артерий. Составляет 50 – 55% всех ишемических инсультов.
- Кардиоэмболический инсульт (20% всех ишемических инсультов) развивается вследствие кардиоцеребральной эмболии при заболеваниях сердца. Источником эмболического материала являются тромботические массы в полостях или клапанном аппарате сердца.
- Гемодинамический инсульт (15% всех ишемических инсультов) развивается на фоне грубого стеноза (как правило более 70% просвета) крупных артерий головы или шеи, в основном атеросклеротической природы, при резком падении артериального давления.
- Реологический инсульт (инсульт по типу гемореологической микроокклюзии) (9%) развивается вследствие тромбозов в церебральных артериях, возникающих в результате гематологических нарушений (заболеваний), приводящих к гиперкоагуляции и повышению вязкости крови.
- Лакунарный инсульт (15 – 30% ишемических инсультов) связан с окклюзией мелких мозговых сосудов с развитием очагов инфаркта мозга (в основном в подкорковых ядрах) диаметром до 15 мм, и клинически проявляется т.н. лакунарными синдромами. По этиопатогенезу является разновидностью атеротромботического подтипа, но в силу особенностей клиники и лечения может быть выделен в отдельную группу.
- По пораженному сосудистому бассейну
Ишемический инсульт в каротидном бассейне- Во внутренней сонной артерии.
- Передней мозговой артерии.
- Средней мозговой артерии.
В вертебробазилярном бассейне
- В позвоночной артерии.
- Базилярной артерии.
- Инфаркт мозжечка.
- Задней мозговой артерии.
- Таламуса.
- В соответствии с вовлеченными зонами кровоснабжения
- Территориальный инфаркт, соответствующий поражению основных артерий мозга в их зонах кровоснабжения, как правило, обширный.
- Инфаркт водораздельных зон – инфаркт в зонах кровоснабжения ветвей основных мозговых артерий или инфаркт в пограничных (водораздельных) зонах, на стыке территорий кровоснабжения разных артерий, как правило, средних размеров.
- Лакунарный инфаркт в результате нарушения кровоснабжения в области подкорковых ядер, внутренней капсулы и основания моста мозга с очагами инфаркта обычно до 15 мм в диаметре.
- Этиопатогенетические подтипы ишемического инсульта
- Код по МКБ-10
G45 Преходящие транзиторные церебральные ишемические приступы (атаки) и родственные синдромы
G46* Сосудистые мозговые синдромы при цереброваскулярных болезнях (I60 – I67+)
G46.8* Другие сосудистые синдромы головного мозга при цереброваскулярных болезнях (I60 – I67+)
Код рубрики 163 Инфаркт мозга
Источник
Одна из главных причин высокой смертности населения планеты – это инсульт. С каждым годом все больше и больше людей оказываются в зоне риска из-за ухудшения качества жизни. Частые стрессы, нехватка времени заняться собственным здоровьем, игнорирование опасных сигналов организма, пагубные привычки, все это ведет к чрезмерной перегрузке сердечно-сосудистой системы человека. На фоне такого состояния развивается артериальная гипертензия и атеросклероз. Часто оба заболевания могут совмещаться. Атеросклероз в свою очередь ведет к появлению атеротромбозу. Так, в момент резкого повышения артериального давления, возникает гемодинамическая волна. Под ее воздействием атеросклеротические бляшки начинают разрушаться. Это способствует попаданию в полость мозговых артерий эмболов. В результате просвет сосуда оказывается закупоренным или критически сужен. Мозговое кровообращение нарушается, и наступает атеротромботический ишемический инсульт.
Атеротромбоз – это заболевание крупных артерий, возникающее вследствие нагромождения липидов, а также воспаления гладкомышечных клеток. Все это ведет к образованию тромбов. Если осложнения развиваются в одном артериальном бассейне, то вероятность возникновения таких же патологий в других артериальных бассейнах очень высока. В ситуации атеротромбоза сосудов головного мозга приводит к критическому нарушению мозгового кровообращения и инсульту.
Атеротромботический ишемический инсульт составляет около 30% случаев этого заболевания. Диагностируется он с помощью ультразвуковых методов исследования и дуплексного сканирования. Сканирование позволяет определить структуру атеросклеротической бляшки, а также определить степень ее кальцинирования и имеет ли место кровоизлияние внутри нее. Изучается толщина стенки сосудов (комплекс интима-медиа). Известно, что состояние стенки сосуда врачи рассматривают как один из ранних маркеров возможного развития сердечно-сосудистых заболеваний.
Симптомы атеротромботического ишемического инсульта
Среди основных симптомов атеротромботического инсульта выделяют парестезию рук и нарастающую слабость. Больные ошущают тошноту, рвотные позывы, сильное головокружение и боль. В более половины случает больные теряют зрение и слух. Если атеротромбоз возник в задней мозговой артерии, то возможна потеря памяти, дислексия, утрачивается способность распознавать цвета. Наиболее часто тромбы могут возникать в позвоночной и базилярной артериях. Поражение в области мозжечка или моста ведет нарушению чувствительности и утрате тонуса мышц. Тромбоз сосудов продолговатого мозга ведет к нарушению чувствительности.
Лечение атеротромбоза мозгового сосуда
Первая помощь больному заключается в срочном хирургическом вмешательстве. Проводится каротидная эндартерэктомия, в процессе которой удаляется поврежденный участок. Далее назначается медикаментозное лечение:
- С помощью специальных лекарственных препаратов растворяют имеющиеся тромбы.
- Назначаются препараты, корректирующие патологические нарушения сердечно-сосудистой системы, снижающие свертываемость крови;
- Если тромбоз продолжает прогрессировать, то назначают прямые и непрямые антикоагулянты;
- Для дальнейшей защиты и стабилизации работы нервной системы применяют нейромодуляторы, нейротрофические препараты;
- Проводится общеукрепляющая терапия, ускоряющая энергетический метаболизм;
- Для регенерации поврежденных тканей назначают прием антиоксидантов
Источник: https://www.neuro-ural.ru/patient/dictonary/ru/a/aterotromboticheskij-insult.html
Если у Вас есть вопросы по проблеме, Вы можете задать их нашим специалистам онлайн: https://www.neuro-ural.ru/patient/consulting/
Источник
