Аритмия и сердечная недостаточность уходит мгновенно

Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Аритмия сердца – это нарушения периодичности возбуждения и сокращения сердца, его ритмичности.
Аритмия, болезнь широко распространённая, она может возникнуть во время любого сердечного заболевания и под воздействием вегетативного, эндокринного и прочих метаболических нарушений. Серьёзное значение имеют электролитные расстройства, а именно, отклонения от нормы калия и кальция, содержащихся в клетке. Аритмия может возникнуть при интоксикации организма и при некоторых действиях лекарства, она может быть связана с врождёнными особенностями проводящей системы.
В основе аритмии лежит нарушение электрофизиологических качеств проводящей системы и сократительного миокарда. Диагностируют аритмии, как правило, по ЭКГ, в виде: синусовой аритмии, пароксизмальной тахикардии, экстрасистолии, трепетания предсердий, мерцания предсердий, трепетания и мерцания желудочков, атриовентрикулярной блокады, синоатриальной блокады, блокады ножек пучка Гисса и т.д.
Сердечная недостаточность
Это недостаточность кровообращения. Хронической сердечной недостаточностью называют состояние, при котором сердце не может справиться со своими насосными функциями, то есть, оно не обеспечивает нормального кровообращения. Причин появлению такого состояния довольно много: это и ишемическая болезнь сердца, и его пороки, и артериальная гипертензия, а также диффузные заболевания лёгких, дистрофия миокарда, миокардит и пр.
Симптомы и течение хронической сердечной недостаточности.
Симптомы различают в зависимости от поражённого отдела сердца. Так, при недостаточности работы левого желудочка у больного появляется одышка, при сидении наблюдается упор рук в колени, в целом сердцебиение учащенное. Параллельно может наблюдаться проявление недостаточности мозгового кровообращения – головокружения, потемнение в глазах и даже обмороки. Недостаточность работы правого желудочка сердца проявляется в набухании вен шеи, синюшностью кончиков пальцев, губ и носа, увеличением печени, различными отёками тела и полостей организма. При длительном течении сердечной недостаточности кожа больного становится тонкой, дряблой, она блестит, отёки покрывают все тело, происходит постепенное истощение организма.
Нормальный ритм сердцебиения обеспечивается автоматически синусовым узлом, он так и называется – синусовый. Частота синусового ритма у большинства взрослых здоровых людей, находящихся в состоянии покоя, составляет 60-75 ударов в минуту.
Синусовая аритмия
Синусовая аритмия – это синусовый ритм, при котором превышена разница между интервалами R-R на ЭКГ на 0,1 с. Дыхательная синусовая аритмия – это физиологичное явление, которое более заметно у молодых людей и при медленном глубоком дыхании по пульсу или ЭКГ. Среди факторов, учащающих синусовый ритм, можно отметить физические и эмоциональные нагрузки, симпатомиметики. Они способны уменьшить или полностью устранить дыхательную синусовую аритмию. Синусовая аритмия, которая не связанна с дыханием, встречается крайне редко. Сама по себе она лечения не требует.
Синусовая тахикардия
Синусовая тахикардия – это синусовый ритм с частотой ударов свыше 90-100 в 1 минуту. У здоровых людей она проявляется во время физических нагрузок и эмоциональных возбуждениях. Явная склонность к синусовой тахикардии есть проявление нейроциркуляторной дистонии. Тахикардия в таком случае заметно уменьшается, если задержать дыхание.
Временные проявления синусовой тахикардии возникают под влиянием симпатомиметиков, атропина, при быстром снижении артериального давления любого происхождения, после приёма алкогольных напитков. Стойкая синусовая тахикардия возникает во время лихорадки, тиреотоксикоза, миокардита, при сердечной недостаточности, проявлении анемии и тромбоэмболии легочной артерии. Она может сопровождаться ощущением собственного сердцебиения.
Лечение аритмии и сердечной недостаточности должно быть направлено на устранение основного заболевания. При проявлении тахикардии, которая обусловлена тиреотоксикозом, вспомогательное значение имеет использование бета-адреноблокаторов. Синусовая тахикардия, связанная с нейроциркуляторной дистонией, лечится применением в малых дозах седативных средств и бета-адреноблокаторами. При тахикардии, обусловленной сердечной недостаточностью, врач назначает сердечные гликозиды.
Имеются противопоказания. Перед применением необходимо проконсультироваться со специалистом.
По всем вопросам, связанным с функционированием сайта, Вы можете связаться по E-mail: Адрес электронной почты Редакции: abc@tiensmed.ru или по телефону: +7 (495) 665-82-37
Источник
Мерцательная аритмия и сердечная недостаточность относятся к тяжелым патологиям сердечно-сосудистой системы, которые характеризуются сложными изменениями в структуре и деятельности сердечной мышцы (миокарда). Болезни могут развиваться как отдельно, так и отягощать течение друг друга. Продолжительное болезненное состояние на фоне аритмии и сердечной недостаточности приводит к более тяжелым осложнениям в виде ишемического инсульта или тромбообразований.
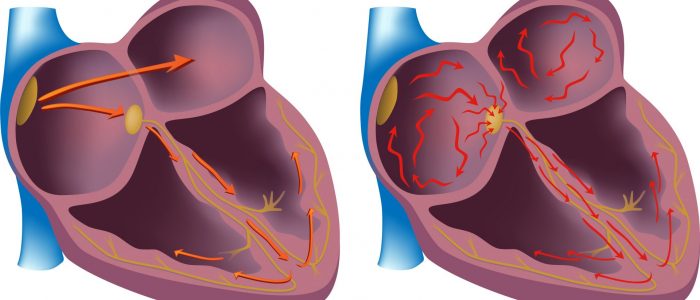
Какая взаимосвязь?
Мерцательная аритмия характеризуется нарушением сокращения предсердий, что приводит к развитию наджелудочковой тахикардии. Подобное состояние наблюдается у любой возрастной категории. Риск развития патологии увеличивается у людей преклонного возраста. На фоне возрастных изменений, нездорового образа жизни и сопутствующих болезней, которые негативно сказываются на состоянии миокарда, отмечается нарушение выработки электрических волн в предсердиях. При этом отмечается патологическое изменение в поступлении импульсов к сердечной мышце, которые вырабатываются в синусовом узле. Такое состояние служит основной причиной хаотическому и учащенному сокращению сердца.
Сокращаемость сердца при мерцательной форме аритмии составляет от 300 до 700 раз в минуту.
Несмотря на быстрый ритм работы сердца, его функциональность считается неполноценной. Связано это с тем, что из-за патологических изменений желудочки органа не способны выбросить достаточное количество крови в аорту. При этом отмечаются перебои пульса в сосудах и нарушения в частоте сердечных сокращений.
Из-за недостаточного выброса крови в аорту развивается сердечная недостаточность. При этом ткани не получают полноценного насыщения кислородом и полезными веществами, что приводит к существенным нарушениям в функциональности всего организма. Такая патология считается распространенной и отмечается более чем у 10% населения. Имеет маловыраженное или яркое проявление, в зависимости от места поражения (правожелудочковая или левожелудочковая), а также формы течение (острая или хроническая).
Вернуться к оглавлению
Аритмия, как причина сердечной недостаточности
 Внезапная смерть может быть результатом острого течения болезни.
Внезапная смерть может быть результатом острого течения болезни.
Существует множество провоцирующих факторов, которые вызывают нарушения работы сердца. Нередко причиной сердечной недостаточности становится мерцательная форма аритмии. Развитие недуга связано с систематической неполноценностью наполнения сосудов при выбросе крови. Из-за хронического снижения адекватной сократительной способностям сердца и нарушения гемодинамики патология приобретает острый характер, что несет опасность жизни больного и нередко приводит к внезапному летальному исходу.
Увеличивается риск развития хронической формы недостаточности сердца на фоне аритмии при наличии сопутствующих патологий сердечно-сосудистой системы, а именно:
- порок сердца;
- легочная гипертензия;
- стенокардия;
- стеноз клапанов;
- недостаточность клапанного аппарата;
- кардиосклероз;
- миокардит.
При острой форме болезни отмечается резкое и существенное снижение способности органа регулировать циркуляцию крови. Аритмия усугубляет патологические процессы и делает их более выраженными. Сочетание двух недугов существенно усложняют деятельность организма и вызывают необратимые нарушения, которые могут спровоцировать образование тромбов в предсердии. Как правило, тромбозные образования транспортируются в сосуды и провоцируют ишемическую форму инсульта.
Вернуться к оглавлению
Как проходит диагностика?
 В первую очередь, для уточнения диагноза врач направит пациента на ЭКГ.
В первую очередь, для уточнения диагноза врач направит пациента на ЭКГ.
Чтобы установить точный диагноз, врач-кардиолог собирает анамнез и историю сопутствующих болезней. В обязательном порядке проводится замер пульса и прослушивание сердца. Основным методом диагностики сердечных недугов считается ЭКГ. На кардиограмме видны явные изменения в деятельности органа, которые указывают на аритмию (непроявление зубца Р, неправильное расстояние между желудочковыми сокращениями и другие). При недостаточности на фоне аритмии проводится УЗИ сердца, рентгенография, КТ и МРТ.
Вернуться к оглавлению
Лечебные мероприятия
При проявлении первых признаков приступа вызывается скорая помощь. Купировать острое состояние можно при помощи лекарства от аритмии. Используют такие препараты, как «Алапинин», «Банкор», «Новокаин» и «Этацизин». Чтобы предотвратить возникновение острой формы сердечной недостаточности применяют гликозиды, к примеру «Коргликон». После снятия приступа используют бета-адреноблокаторы, антикоагулянты, тромботические препараты и мочегонные средства. Если отмечаются необратимые структурные изменения, проводится оперативное вмешательство. К самым распространенным способам хирургического внедрения относится установка кардиовертера-дефибриллятора и абляция.
Проводится коррекция питания. Из рациона исключается соль, жирные и мучные продукты.
Вернуться к оглавлению
Профилактика
Профилактические мероприятия заключаются в отказе от вредных привычек и контроле физической активности. Рекомендуется придерживаться здорового питания и избегать стрессовых ситуаций. Важно вовремя проходить терапию по лечению существующих патологий сердечно-сосудистой системы, а также обеспечить организму полноценный отдых.
Источник
Симптомы аритмии могут включать в себя паузы в сердцебиении, дрожь в области груди, усталость, и более серьезные признаки – слабость, головокружение, потерю или чувство потери сознания, потливость, чувство нехватки воздуха, чувство стеснения в области груди.
Аритмия указывает на нерегулярный ритм и/или частоту сердечных сокращений. Когда мы говорим об аритмии, это не означает, что сердце бьется слишком медленно или слишком быстро, это означает, что оно бьется нерегулярно.
Аритмия означает, что у вас есть болезнь сердца?
Нет, это не обязательно. Большинство аритмий возникает у людей, у которых нет болезней сердца.
В чем причина аритмии?
Некоторые виды аритмии возникают в нормальном, здоровом сердце, когда нарушаются проводящие пути, что вызывает ускоренные импульсы. Это может быть результатом употребления алкоголя, никотина, таблеток для похудения, лекарства от кашля, спрея, облегчающего дыхание при астме, а также последствием стресса. Причинами сердечной аритмии могут быть некоторые лекарства или избыток гормонов щитовидной железы (повышенная функция щитовидной железы), а также передозировка искусственных гормонов щитовидной железы.
Является ли аритмия серьезным заболеванием?
Так называемые экстрасистолы, очень распространены у здоровых людей и обычно безвредны. У большинства здоровых людей в течение дня есть как минимум одно дополнительное сердцебиение, экстрасистолы могут не ощущаться, а иногда они могут ощущаться, даже когда человек все еще лежит в постели. Кофеин, энергетические напитки, кока-кола, алкоголь в больших количествах могут увеличить количество экстрасистол.
В других случаях аритмии могут быть связаны с сердечными заболеваниями, такими как:
– Ишемическая болезнь сердца. В этом состоянии наблюдается снижение кровотока в сосудах сердца – из-за их сужения, а аритмия возникает из-за сужения ветвей артерий, которые отвечают за кровоснабжение проводящей системы сердца. Поврежденная сердечная мышца от сердечного приступа может привести к аритмии или блокировать электрические импульсы сердца.
– Заболевания клапанов сердца, которые приводят к расширению полостей сердца, что приводит к нарушению электрической активности, например, мерцательная аритмия является наиболее распространенным типом аритмии при заболевании митрального клапана.
– Повышенное кровяное давление (гипертония) может отягощать сердце и вызывать аритмию.
– Возраст – старение проводящей системы сердца, которая отвечает за электрические импульсы, является одной из причин полной блокады сердца.
– Изменения в сердечной мышце – воспаление (миокардит) или специфические приобретенные или врожденные заболевания сердечной мышцы – кардиомиопатия.
– Некоторые виды аритмии являются результатом врожденных аномалий проводящей системы сердца, например, врожденный альтернативный (дополнительный) электрический путь, который развивается между предсердиями и желудочками сердца.
– Нарушение уровня электролитов в крови (натрий, калий и т. д.).
Какие виды аритмии существуют?
Существуют различные типы аритмий, и все они являются результатом изменений в электрической (проводящей) системе сердца. Аритмии могут быть безвредными или опасными для жизни и приводить к внезапной сердечной смерти, некоторые временные и некоторые постоянные.
У кого повышенный риск аритмии?
Аритмии чаще встречаются у пожилых людей, более серьезный тип аритмии чаще встречается после 60 лет. Взрослые люди более чувствительны к побочным эффектам некоторых лекарств, которые приводят к аритмиям.
Как диагностируется аритмия?
Аритмии иногда трудно диагностировать, особенно те, которые кратковременны и встречаются редко.
Основной процедурой является электрокардиограмма (ЭКГ), которая измеряет электрическую активность сердца в течение нескольких секунд и может не обнаружить аритмию, если она кратковременна или не возникает во время записи. Поэтому ваш врач может порекомендовать вам носить устройство Холтера, которое будет фиксировать частоту вашего пульса в течение 24 часов или более непрерывно. Существуют также специальные мониторы для контроля работы сердца в течение нескольких дней или даже недель.
Иногда диагностика аритмий требует биохимических анализов крови и ультразвукового исследования сердца (эхо), чтобы определить наличие структурного заболевания сердца, возможного расширения любой из полостей сердца, нарушения функции клапана, врожденного или приобретенного дефекта сердца или повреждения сердечной мышцы. , Врач также решает, нужны ли дополнительные специальные анализы в зависимости от результатов и истории болезни.
Как лечится аритмия?
Лечение аритмий зависит от типа аритмии и ее серьезности. Некоторых людей с аритмией не нужно лечить, некоторым нужны изменение образа жизни, лекарства и даже хирургическое вмешательство.
Как жить с аритмией?
Люди с безобидными аритмиями могут нормально жить без необходимости принимать лекарства. Даже люди с тяжелой аритмией могут успешно лечиться и вести нормальную жизнь, определенно в зависимости от типа аритмии, сердечных или других заболеваний, которые существуют, и медицинских рекомендаций.
Если у вас есть аритмия, которую нужно лечить, вы должны: регулярно посещать врача и всегда иметь при себе список лекарств, которые вы используете при себе; назначенная врачом терапия должна приниматься регулярно; всегда говорите своему врачу, если вы принимаете добавки самостоятельно, или лекарства от аллергии и простуды, или спреи, которые могут вызвать нарушение работы вашего сердца. Всегда говорите своему врачу, если у вас есть ухудшение симптомов. Если вы регулярно принимаете антикоагулянтную терапию регулярно делайте анализы крови.
Если у вас аритмия, важно позаботиться о себе. Если вы чувствуете слабость или обморок, вы должны лечь, не двигаться, не водить машину. Расскажите своему врачу эти симптомы. Попросите своего врача объяснить, как проверить частоту сердечных сокращений, и если у вас появятся какие-либо новые изменения, сообщите ему!
Правильно питайтесь. Потребляйте больше овощей, фруктов, белого мяса без кожи, рыбы, орехов, бобовых. Проконсультируйтесь с врачом по поводу вашей ежедневной диеты.
Будьте физически активными, регулярно гуляйте, и если вам позволено, практикуйте быструю ходьбу в течение по крайней мере получаса каждый день. Вы должны бросить курить, достичь идеальной массы тела, регулировать кровяное давление, сахар и уровень холестерина в крови. Избегайте веществ, которые стимулируют сердце, таких как алкоголь и кофеин, снижайте стресс, отдыхая на природе и медитируя.
Источник
Что это такое
Аритмия – нарушение регулярности и последовательности сокращений сердца. Все, что не является синусовым ритмом, называется этим термином и включает в себя разнообразные патологии образования импульса и его проведения. Но из обывателей мало кто это знает, и считается, что если пациент сказал врачу: «У меня аритмия!», – то он все понял и сразу решит проблему, выписав одно определенное лекарство.
Увы, все не так просто.
Существует не одна классификация аритмий, но поскольку моя задача – познакомить читателей с разнообразием и помочь самостоятельно в нем разобраться, а не провести лекцию для кардиологов, то я разделю их на 2 группы:
- нарушение образования импульса – сюда мы отнесем экстрасистолии и тахикардии;
- патология проведения это же сигнала – блокады и брадиаритмии.
Как происходит нормальное сокращение сердца? В норме верховодит синусовый узел – электростанция, генерирующая импульсы и передающая их дальше через межузловые пути к атриовентрикулярному узлу, от которого сигнал идет по пучку Гиса, на его правую и левую ветвь, к волокнам Пуркинье и к миокарду желудочков.
Причины аритмий
Выделяют три группы причин:
- кардиальные – когда имеется сердечно-сосудистая патология: ишемическая болезнь, гипертония, порок сердца, миокардит, перикардит, кардиомиопатия и так далее;
- экстракардиальные – к ним относятся заболевания других органов и систем (хронический бронхит, патологии щитовидной железы, желудочно-кишечного тракта), прием лекарственных препаратов (антиаритмики, симпатомиметики, антидепрессанты, диуретики и др.) или токсическое воздействие (курение, алкоголь, наркотики), а также электролитные нарушения (гипо- или гиперкалиемия, гипомагниемия и т. д.);
- идиопатические – когда причину аритмии выявить не удалось.
Механизм возникновения нарушений сердечного ритма
Сердце обладает следующими способностями:
- автоматизм – кардиомиоциты могут спонтанно генерировать импульс (благодаря этому их называют «пейсмейкерами»);
- возбудимость – клетки воспринимают сигнал и реагируют на него;
- проводимость – импульс может распространяться по проводящей системе сердца;
- сократимость – способность сокращаться в ответ на раздражитель.
Таким образом, миокард самостоятельно генерирует электрические токи, которые проводятся по внутрисердечным путям, возбуждают мышцу и вызывают его сокращение.
Как было отмечено ранее, аритмии возникают вследствие нарушения образования импульса либо проведения. Основные механизмы представлены на рисунке ниже.
Изменение автоматизма в синусовом узле является причиной тахикардий, брадикардий (при слабости синусового узла) и других аритмий. Если повышается возбудимость нижележащих звеньев проводящей системы, например атриовентрикулярного соединения, то он берет на себя роль водителя ритма, и возникает эктопический ускоренный ритм.
Триггерная активность – это образование импульсов кардиомиоцитами, в норме не обладающими пейсмекерной (сигналообразующей) функцией. Этот механизм лежит в основе экстрасистолий и тахикардий так же, как и другой, re-entry (в его случае сигнал вызывает одно сокращение, но при определенных условиях он может возбуждать миокард неоднократно из-за циркуляции тока по кругу).
Блокада возникает, когда импульс сталкивается с тканью, неспособной прореагировать на сигнал, например с постинфарктным рубцом, занявшим место поврежденной проводящей системы сердца.
Признаки и симптомы: какие жалобы у пациентов
Палитра клинических проявлений разнообразна и красочна: от нормального самочувствия до потери сознания и аритмогенного шока.
В зависимости от вида аритмии, психоэмоционального статуса и сопутствующих заболеваний пациенты предъявляют следующие жалобы:
- замирание сердца;
- удары сердца о грудную клетку;
- учащенное сердцебиение;
- головокружение, потемнение в глазах;
- одышка, чувство нехватки воздуха;
- слабость, утомляемость;
- потеря сознания и так далее.
Эти симптомы сопровождаются чувством страха и не всегда являются специфичными. Подобную картину заболевания описывают также соматически (телесно) здоровые люди, страдающие паническими атаками, неврозами или фобиями. В этих ситуациях речь идет о психосоматике, и требуется работа с психотерапевтом, а не лечение у кардиолога.
Случай из практики: аритмия у женщины
В моей практике был интересный случай: обратилась женщина средних лет с жалобами на эпизоды потери сознания. Они происходили во время физической нагрузки (подъем по лестнице, езда на велосипеде), которая сопровождалась выраженной одышкой, и перед тем, как упасть, она ощущала сердцебиение. До обращения к кардиологу больная прошла обследование у невролога, но никаких отклонений не было выявлено.
При проведении эхокардиографии сердца визуализировано: вторичная гипертрофическая кардиомиопатия, развившаяся в результате субклапанного стеноза аорты. Утолщенный миокард левого желудочка – фактор риска развития жизнеопасных тахикардий и внезапной сердечной смерти. Во время суточного мониторирования ЭКГ были зафиксированы пробежки желудочковой аритмии различной продолжительности.
Пациентка направлена на оперативное лечение – коррекцию порока сердца и абляцию (прижигание) зоны аритмии.
Особенности у мужчин
Особенностью у нарушений ритма у мужчин является «синдром праздничного сердца». Это состояние, при котором после кратковременного употребления больших доз алкоголя (обычно во время застолий) возникает аритмия. Чаще случается фибрилляция предсердий (мерцалка) или желудочковые нарушения ритма.
Клинически данный синдром проявляется ощущением сердцебиения, чувством слабости, одышкой, дискомфортом в грудной клетке, которые могут привести к аритмогенной смерти. Механизмы влияния спиртного на сердце заключается как в прямом токсическом действии, так и в повышении активности симпатической нервной системы и электролитном дисбалансе. При хроническом алкоголизме развивается кардиомиопатия, основными проявлениями которой являются сердечная недостаточность и нарушения ритма сердца.
Если вовремя отказаться от употребления спиртного, есть шанс восстановить насосную функцию сердца, но где тот предел, когда еще не поздно, ученым выяснить не удалось. Отношение к выпивке в нашей стране очень легкомысленное, в народе считается, что алкоголь «чистит сосуды» и его употребление связано с пользой для здоровья. Да, у систематически выпивающих людей редко случаются инфаркты — они умирают от внезапных аритмий, не доживая до тромбоза.
Классификация аритмий
Поскольку статья общеобразовательная, не буду перегружать вас научными терминами, патофизиологией и прочими характеристиками, а в общих чертах объясню, на какие основные группы делятся аритмии.
По источнику (топографически) они бывают наджелудочковыми (все, что возникает выше атриовентрикулярного узла) и желудочковыми. По частоте ритма выделяют тахикардии (с ЧСС более 90-100 в минуту) и брадикардии (замедление ритма до 50-60 ударов и меньше). Тахикардии в свою очередь подразделяются на наджелудочковые и желудочковые, пароксизмальные и непароксизмальные.
В основе брадикардий лежит нарушение проводимости импульса – блокада, которая может быть синоатриальной, атриовентрикулярной, межпредсердной и внутрижелудочковой. Это наиболее часто встречаемые аритмии, и подобная классификация дает представление о том, как нужно их лечить.
Таблица 1. Классификация аритмий.
По локализации:
|
По частоте сердцебиений:
|
Тахикардии:
|
Блокады:
|
Отдельно выделю экстрасистолию – «королеву» среди аритмий. Подавляющее число пациентов обращаются ко мне именно с этой проблемой. Экстрасистолы – внеочередные сокращения сердца. Они встречаются у всех – как у здоровых, так и у лиц с различными заболеваниями – и нередко отнимают покой и сон у пациентов из-за тягостных ощущений, которые они испытывают во время перебоев ритма.
С этим типом нарушения ритма связан интересный парадокс: у здоровых лиц они не представляют опасности для жизни, несмотря на яркие проявления симптомов. У людей же с серьезными органическими заболеваниями экстрасистолы могут протекать бессимптомно и быть случайной находкой на электрокардиограмме или суточном мониторировании ЭКГ.
Проявления на кардиограмме
Рассмотрим признаки аритмии на электрокардиограмме на примере экстрасистолии, тахикардии и блокады проведения импульса.
Если у пациента есть экстрасистолия, например предсердная, его ЭКГ будет выглядеть следующим образом: на фоне синусового правильного ритма, где между желудочковыми комплексами одинаковые интервалы, появляется внеочередное сокращение, после которого следует пауза различной продолжительности в зависимости от вида экстрасистолы.
Тахикардию разберем на двух примерах: пароксизмальная АВ-узловая и желудочковая. При первом типе аритмии на ЭКГ зафиксирован эпизод ритма с высокой частотой, при этом она сохраняется постоянной на протяжении всего пароксизма. Комплексы на кардиограмме узкие и не будут видны зубцы Р, характерные для синусового ритма.
При желудочковой тахикардии регистрируются расширенные деформированные комплексы, напоминающие блокады ножек пучка Гиса, ЧСС – более 120 ударов в минуту.
В случае развития блокады, например АВ-блокады 1 степени, на ЭКГ мы видим удлинение интервала PQ более, чем на 0,2 сек, что отражает нарушение проведения импульса от предсердий к желудочкам. При АВ-блокаде 2 степени Мобитц 2 возникает внезапное выпадение комплекса, при этом интервал PQ либо удлиненный, либо нормальный.
Лечение нарушений сердечного ритма
«Есть аритмия – должен быть назначен антиаритмик» – логически рассуждает каждый, но это не так.
Аритмия может быть СИМПТОМОМ болезни и не обязательной сердечной! Тиреотоксикоз – состояние, обусловленное избыточным синтезом тиреоидных гормонов. Он осложняется фибрилляцией предсердий, и именно мерцательная аритмия является первым признаком нарушения функции щитовидной железы.
У женщин при климаксе возникают экстрасистолы, и они не требуют лечения антиаритмиками, так как причина устранима другим путем – назначением гормональных препаратов.
У больных с ишемической болезнью сердца одним из симптомов патологии считаются различные нарушения ритма – от экстрасистолии до желудочковой тахикардии – и первый пункт в их лечении – это устранение ишемии миокарда путем операции: стентирование коронарных артерий либо аорто-коронарное шунтирование.
У пациентов с перенесенным инфарктом миокарда субстратом аритмии является участок на границе рубца и здоровой ткани сердца. Этим людям рекомендуется абляция очага нарушения ритма либо гомогенизация этой области.
Большую группу пациентов составляют люди с мерцательной аритмией – нарушением возбудимости, при котором в предсердном миокарде возникают множественные импульсы, вызывающие сокращения мышцы несинхронно с работой желудочков. Помимо антиаритмических препаратов таким людям показаны антикоагулянты и терапия основного заболевания (например, ингибиторы АПФ при артериальной гипертензии), а также хирургическую деструкцию аритмогенных зон.
Пароксизм тахикардии (желудочковой, мерцательной аритмии, ортодромной с участием ДПП и т. д.) может осложниться аритмогенным шоком с падением артериального давления и отсутствием периферического пульса (на руке). Методом выбора в данной ситуации является экстренная электроимпульсная терапия с помощью дефибриллятора. Электрический разряд прерывает волну ре-ентри и восстанавливается синусовый ритм.
Антиаритмические препараты систематизированы в 4 группы и назначаются только врачом. Несмотря на то, что они созданы для лечения нарушений ритма, эти лекарства могут приводить к возникновению аритмий, поэтому применение требует осторожности и контроля кардиолога. Антиаритмики 1 класса противопоказаны пациентам с перенесенным инфарктом миокарда, хронической сердечной недостаточностью и гипертрофией левого желудочка более 14 мм.
Что касается блокад, то тактика их ведения зависит от уровня поражения и степени. АВ-блокада 3 степени, остановки синусового узла с асистолией желудочков являются абсолютными показаниями к имплантации постоянного кардиостимулятора. АВ-блокада высокой степени может сопутствовать инфаркту миокарда нижней стенки левого желудочка. Ранняя реваскуляризация приводит к восстановлению работы атриовентрикулярного узла.
Советы врача: как избавиться от аритмии
Золотое правило «легче предупредить, чем лечить» остается актуальным и в случае с аритмией. Занятия физическими упражнениями, здоровое сбалансированное питание, контроль артериального давления и отказ от вредных привычек всегда стоят во главе угла. Профилактика – наше все!
Неправильный ритм жизни, короткий сон, злоупотребление алкоголем, кофеинсодержащими напитками, психостимуляторами, стресс тоже вредят здоровью и могут провоцировать нарушения ритма и проводимости, поэтому нормализация режима труда и отдыха – далеко не последний компонент терапии аритмий. Пациентам с неврозами необходимо дать рекомендацию обратиться за помощью к психотерапевту.
Прежде чем лечить аритмию, нужно выяснить ее этиологию. Бессмысленно устранять симптом, если мы не знаем первопричину. У меня на приеме была молодая беременная женщина с жалобами на учащенное сердцебиение. У нее отсутствовали заболевания сердечно-сосудистой системы, и для уточнения диагноза я назначила ей общий анализ крови и сывороточное железо.
В итоге диагностирована железодефицитная анемия с гемоглобином 80 мг/л, которая и послужила причиной тахикардии у женщины. Назначение этиотропной терапии – препарата железа – купировало через некоторое время все симптомы. Бета-блокаторы для урежения пульса не решили бы проблему, а только усугубили ее.
В чем опасность и каковы прогнозы
Для определения прогноза пациента используется классификация, созданная Дж. Биггером. В зависимости от типа аритмии, наличия кардиоваскулярного заболевания оценивается риск внезапной сердечной смерти, и исходя из этого нарушение ритма считается доброкачественным или злокачественным. Чем серьезнее и опаснее проблема, тем интенсивнее ее необходимо устранять, а у пациентов с предсердной экстрасистолией и без патологии сердца аритмию искусственно убирать не стоит.
В процессе лечения оценивается возможный риск и польза от приема антиаритмических препаратов. Если есть риск развития нежелательных последствий (проаритмогенный эффект в первую очередь), то назначение нерационально и опасно.
Помимо терапии аритмии, обязательный пункт – лечение заболевания, последствием которого она стала. Частой причиной фибрилляции предсердий служит артериальная гипертония, и без контроля систолического и диастолического давления изменения в сердце продолжают развиваться, а пароксизмы мерцательной аритмии возникают чаще. Также при усугублении хронической обструктивной болезни легких, бронхиальной астмы наблюдается формирование легочного сердца и ухудшение течения аритмии.
Проведение катетерной абляции (модификации АВ-узла при пароксизмальной АВ-узловой тахикардии) в малом проценте случаев осложняется развитием полной поперечной блокады с дальнейшей необходимостью имплантации электрокардиостимулятора. Также операция может усугубиться гемоперикардом, перфорацией камер сердца, но это весьма редкие ситуации. Абляция остается главным способом устранить пароксизмальную тахикардию раз и навсегда.
У пациентов с синдромом WPW и редкими, малосимптомными приступами возможно динамическое наблюдение у врача. При этом существуют не медицинские, а социальные показания к разрушению ДПП (той же абляции). Данный пункт касается летчиков, космонавтов, профессиональных спортсменов и др. Если же пароксизмы протекают с выраженной симптоматикой, нарушающей повседневную жизнедеятельность, то катетерная деструкция является вариантом выбора в любом случае.
Источник
