Анализ крови на инфаркт мозга
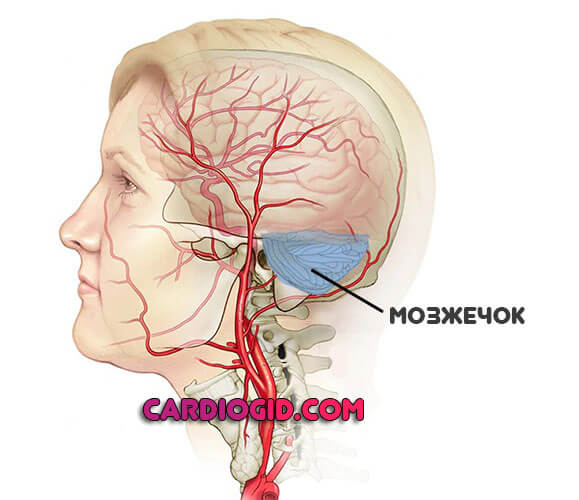
Инфаркт головного мозга — это острое нарушение церебрального кровотока по причине сужения или закупорки сосудов, и прочих патологий артерий. Встречаются и более редкие провокаторы.
Второе название процесса — инсульт (в классификаторах используются оба) По своей сути, это полные синонимы, разницы между ними нет. Состояние имеет собственные коды по МКБ-10, I63, 64.
Обнаружить проблему своевременно, еще до наступления неотложного состояния — задача несложная. Достаточно регулярно проходить профилактические осмотры.
Клиническая картина инфаркта мозга представлена широким перечнем признаков: общих вроде головной боли и очаговых, со стороны конкретной области нервных тканей.
Терапия сложная, требуется длительная реабилитация. Прогнозы строго индивидуальны.
Механизм развития
Острое нарушение мозгового кровообращения формируется в результате влияния одного или нескольких ключевых факторов.
Среди них:
- Атеросклероз. Бич современного человека. Встречается заболевание в двух ипостасях. Образование на стенках артерий холестериновых бляшек. Результат избыточной циркуляции жирных соединений в кровеносном русле.
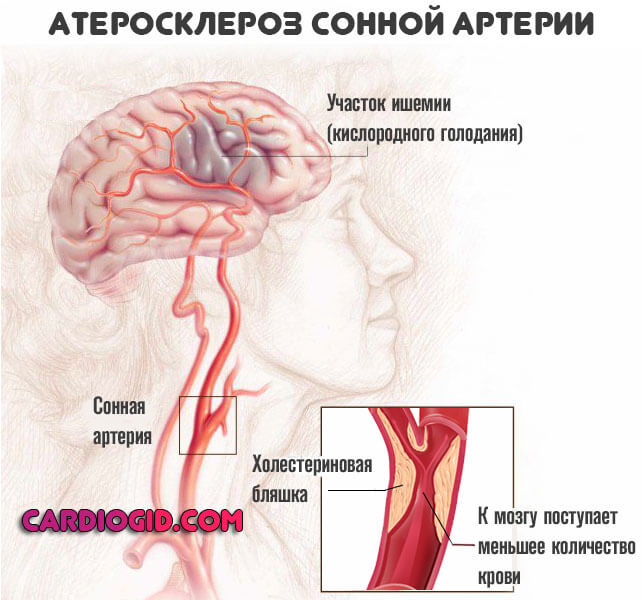
Встречается часто, процесс обусловлен питанием, образом жизни, в значительной мере также и обменными особенностями. Которые достаются от родителей и предков уходящих вглубь поколений.
Коррекция проводится на раннем этапе, потом справиться с проблемой труднее.
Вторая возможная форма — спонтанный стеноз сосудов, спазм артерий.
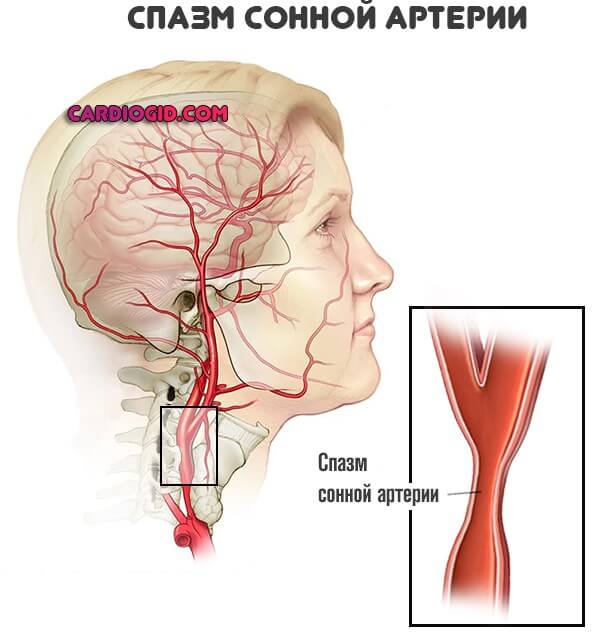
Как правило, это результат неуемной тяги к курению, потребления большого количества табака. Лечение в такой ситуации сводится к отказу от пагубной привычки и применения препаратов для нормализации микроциркуляции.
- Тромбоз. Суть остается прежней. Просвет сосуда, питающего головной мозг становится недостаточно широким. Однако причина в другом. Если в первом случае образуется бляшка, которая разрастается постепенно, в этой ситуации причиной нарушения оказывается тромб. Сгусток крови с фибрином в составе.
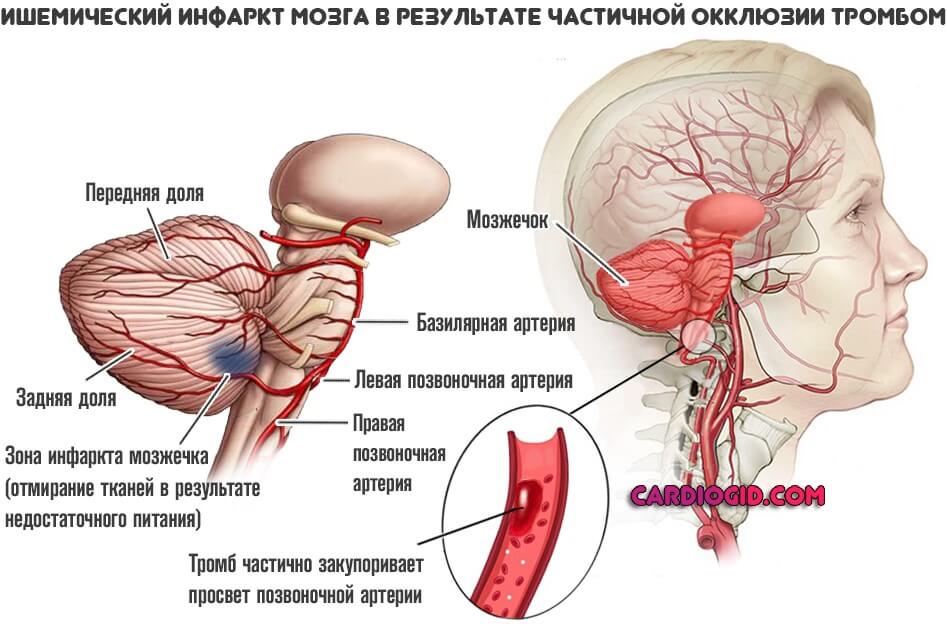
В зависимости от размера, образование может перекрыть часть артерии или тотально ее закупорить. В последнем случае может развиться геморрагическая форма инфаркта мозга (инсульта). При которой сосуд разрывается, начинается кровоизлияния, возникает гематома.
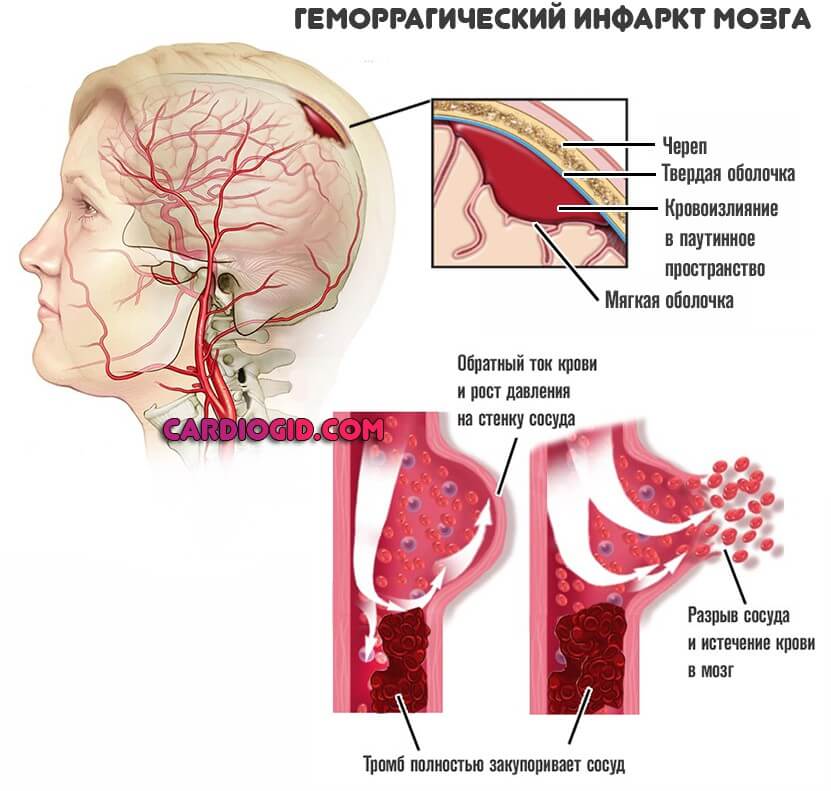
Такая разновидность состояния много опаснее ишемической. Когда наблюдается отмирание тканей в результате недостаточного питания.
- Блокирование обеспечения головного мозга кислородом. Как правило, отмечается при отравлениях ядовитыми веществами: парами синильной кислоты, угарным газом, при влиянии нейротоксинов. Страдают все системы тела. Нередко пациент погибает еще до того, как наступает инфаркт. Но не всегда.
Далее процесс движется по нарастающей. Нарушение трофики (питания) в результате малого просвета сосудов приводит к ишемии головного мозга.
Насколько выраженной, зависит от того, какова гемодинамика (кровоток) в данный момент. Чем больше крови поступает, тем менее заметны нарушения. При тотальной закупорке не избежать разрыва сосуда и обильного кровотечения.
После расстройства церебрального питания и дыхания, наступает период выраженной клиники. В зависимости от того, какая область пострадала больше прочих, развиваются очаговые признаки.
Всегда присутствует неврологический дефицит: проблемы с речью, зрением, слухом или интеллектом. Коррекция проводится в рамках реабилитации, этот процесс растягивается на годы.
Конечным итогом оказывается стойкое нарушение деятельности головного мозга или гибель пациента. Инсульт никогда не проходит без последствий. «Выправлять» итоги нарушения придется долго и упорно, не всегда достаточно успешно.
Классификация
Инфаркт и инсульт головного мозга не отличаются (это равнозначные понятия), поэтому и классификация будет одинакова. Подразделить патологический процесс можно по двум основаниям.
Первое и наиболее применимое в клинической практике, тип расстройства, его фундаментальные особенности.
- Ишемическая разновидность. Встречается особенно часто. Суть заключается в нарушении питания той или иной области без признаков деструкции сосудов. Однако, это совсем не значит, что ишемический инфаркт мозга — безобидное явление.
В зависимости от площади поражения, он может стать фатальным или сделать пациента инвалидом, влачащим вегетативное существование.
- Геморрагическая форма. Преимущественно, развивается у лиц склонных к образованию тромбов в организме или лиц с гипертонической болезнью. Основа та же самая: острое расстройство питания церебральных структур.
Отличие в другом. Нарушается целостность перекрытой артерии. Она разрывается, начинается обильное кровотечение. Это смертельно опасно.
Возникает дополнительный поражающий фактор. Пространство в черепной коробке крайне ограничено. Большие объемы жидкой соединительной ткани приводят к компрессии мозга в результате формирования гематомы.
Если ее не устранить оперативным путем, риск летального исхода увеличивается в разы.
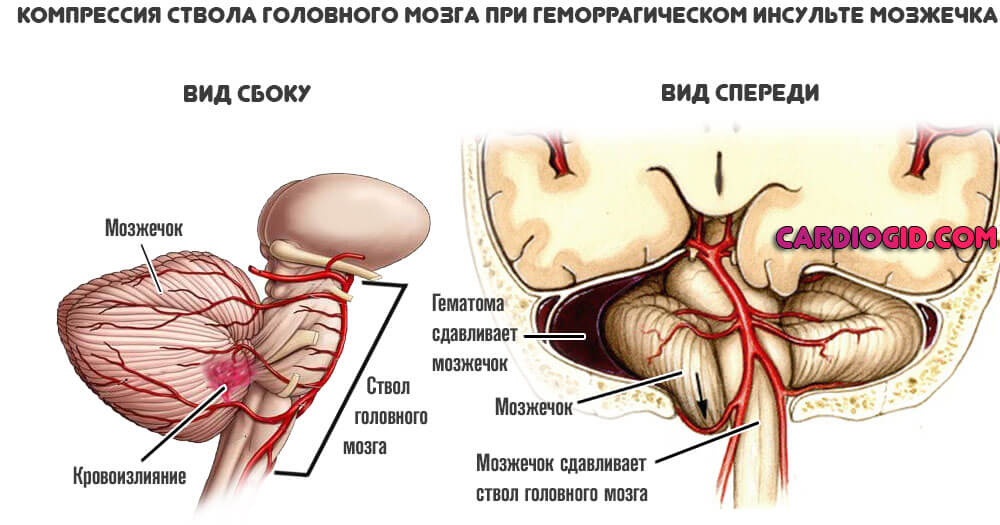
Второй способ классифицировать инфаркт мозга — определить обширность поражения.
Тогда выделяют еще три формы:
- Мелкоочаговую. Как и следует из названия, поражен один участок нервных тканей, как правило, небольшой. Симптоматика ограничивается проявлениями локального неврологического дефицита.
Затронута какая-либо одна сфера высшей нервной деятельности. Чаще всего не полностью. Например, речь в отдельных аспектах, зрение и прочие.
Частным случаем выступает лакунарный инфаркт головного мозга. Когда образуется множество мелких отмерших областей по всем церебральным структурам.
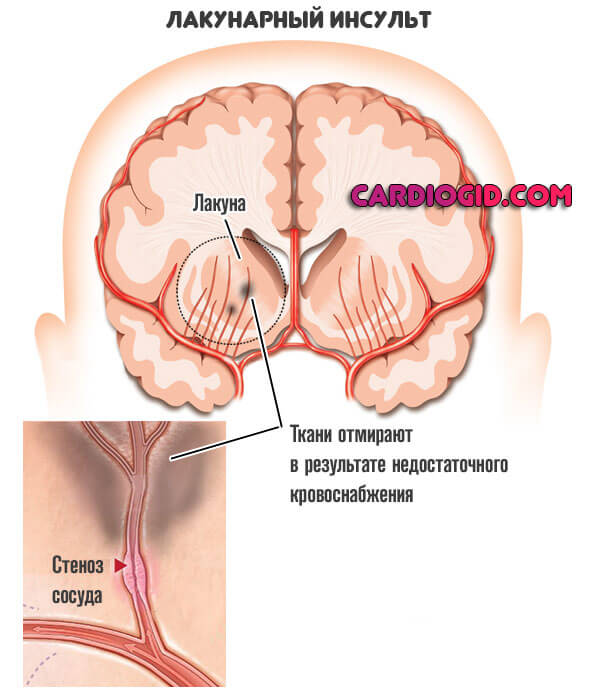
- Промежуточная форма. Сопровождается тем же поражением на уровне мелкого очага, но площадь отклонений выше. Структурные изменения более опасные, клиническая картина шире.
Это основная разновидность инфаркта головного мозга, с ней врачи и пациенты встречаются наиболее часто.
- Наконец, обширная форма. Поражение затрагивает существенные области церебральных структур.
В подавляющем большинстве случаев пациент погибает либо остается глубоким инвалидом с тяжелейшим неврологическим дефицитом. Ни о какой дееспособности речи не идет.
Известны единичные случаи более или менее качественного восстановления после такого массированного поражения нервных тканей. На уровне статистической погрешности.
Обе классификации используются для кодирования диагноза и более тщательного описания сути патологического процесса.
Это позволяет спланировать тактику лечения в каждом конкретном случае, исходя из известных факторов.
Симптомы
Клиническая картина зависит от обширности поражения и локализации очага инфаркта головного мозга.
Выделяют две большие группы проявлений. Первая — общие. Вторая — местные или локальные.
Если говорить о генерализованных моментах:
- Невозможность нормально ориентироваться в пространстве. Человек занимает вынужденное положение лежа на боку. Только так удается частично скорректировать негативное ощущение.
- Головная боль. Обычно крайне интенсивная. Пульсирующая. Но расположение дискомфорта не всегда соответствует той области, где произошло отмирание тканей. Симптом не проходит сам пока не будет окончена острая фаза патологического процесса или не последует медицинской помощи.
- Нарушение координации движений. В норме лишнюю активность «отсекает» мозжечок. Потому каждый двигается пластично и меняет характер моторики в зависимости от ситуации.
При развитии инфаркта мозга церебральные ткани получают хаотичные сигналы. Проще говоря, организму не до решения таких проблем, как обеспечение координации движений. При поражении собственно самого мозжечка симптом еще более выраженный.
- Тошнота, рвота. Обычно в начале неотложного состояния. Это может быть опасно, особенно, если пациент без сознания.
- Обмороки. Относятся к еще более тревожным симптомам. Поскольку почти со стопроцентной гарантией указывают на критические нарушения, которые быстро прогрессируют.
Эти симптомы присутствуют у каждого пациента без исключений. По тяжести возможны варианты.
Очаговые проявления более вариативны. Всего выделяют несколько функциональных областей церебральных структур.
Лобные доли
Поражение приводит к поведенческим и интеллектуальным нарушениям. Если говорить более конкретно:
- Дурашливость, несерьезность, неуместная веселость или, напротив, депрессивный настрой. Неадекватные реакции на раздражители. При этом пациент сам не осознает проблемы. Возможны резкие скачки эмоционального состояния.
- Параличи, парезы. Односторонние.
- Интеллектуальный дефицит. Пациент не может выполнить сложные действия, скорость мышления падает. А в запущенном случае обнаруживается критический дефект, когда человек становится беспомощным.
- Эпилептические эпизоды с потерей сознания и судорогами.
- Утрата способности говорить.
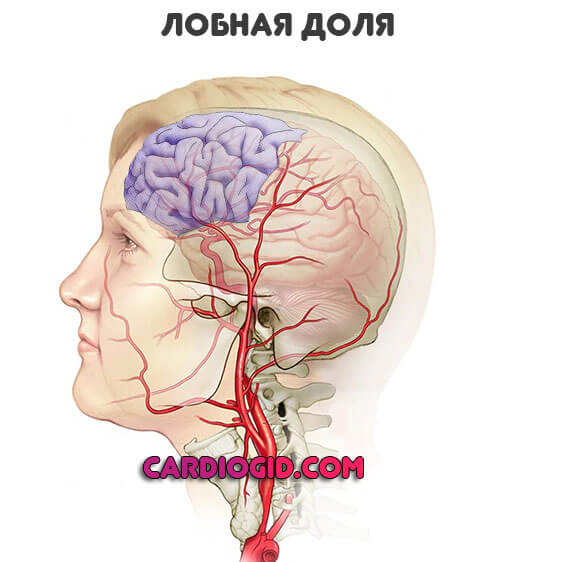
Височные доли
Отвечают за восприятие вербальной информации, частично память, некоторые иные моменты.
- Потеря слуха с одной или сразу двух сторон. Встречается часто.
- Галлюцинации. По типу голосов в голове. При этом пациент четко осознает иллюзорность такого проявления.
- Афазия. Утрата речевой функции.
- Эпилептические припадки. Как при поражении лобной доли. Могут быть и более продолжительными.
- Проблемы с памятью. Очаговая симптоматика такой локализации характеризуется различными амнезиями. Это визитная карточка поражения именно височной части мозга.
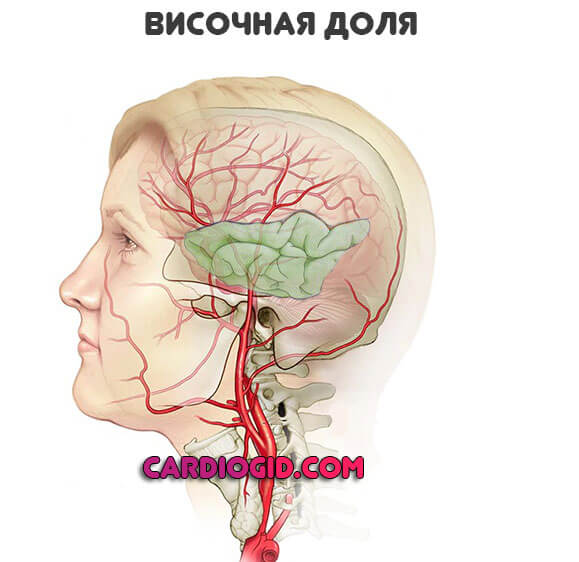
Теменные доли
Руководят тактильными ощущениями, также некоторыми интеллектуальными функциями, чувствами.
- Потеря обоняния с одной стороны.
- Невозможность определить предмет с закрытыми глазами на ощупь. Даже хорошо знакомый.
- В особо тяжелых случаях пациент не воспринимает собственное тело как единое целое. Например, может казаться, что отсутствует рука или некоторые ее сегменты.
- Потеря способности оперировать числами, читать.
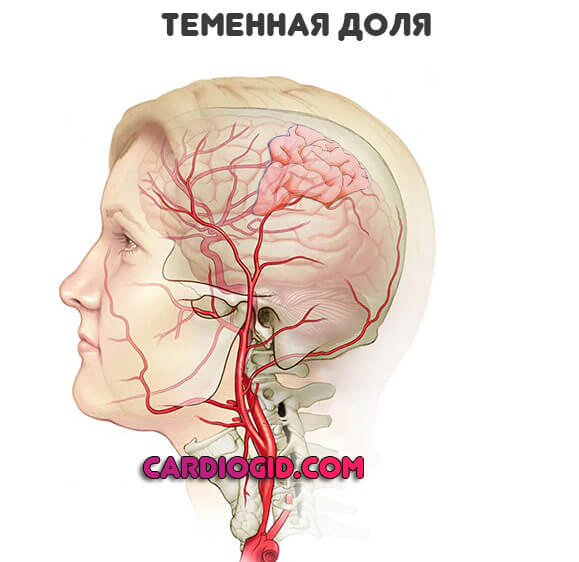
Затылочные доли
Здесь расположен зрительный анализатор. Высшая нервная деятельность — основной «гарант» способности видеть. Сам по себе глаз не может обрабатывать данные.
Симптоматика соответствующая:
- Мышки в поле видимости. Летающие туда-обратно точки. В больших количествах.
- Затемнения, скотомы. Выглядят как черные пятна по периферии картинки. Закрывающие часть обзора.
- Проблемы с фокусированием на нужной точке. Двоение.
- Резкое падение остроты зрения.
- Полная утрата способности видеть. Обычно даже при большой площади поражения удается восстановить хотя бы часть функции посредством реабилитации.
- Нарушение восприятия размеров объекта, расстояний до него.
Экстрапирамидная система
Представлена мозжечком. Преимущественно возникают проблемы с двигательной активностью. Моторика раскоординирована, пациент не может нормально ориентироваться в пространстве из-за сильного головокружения.

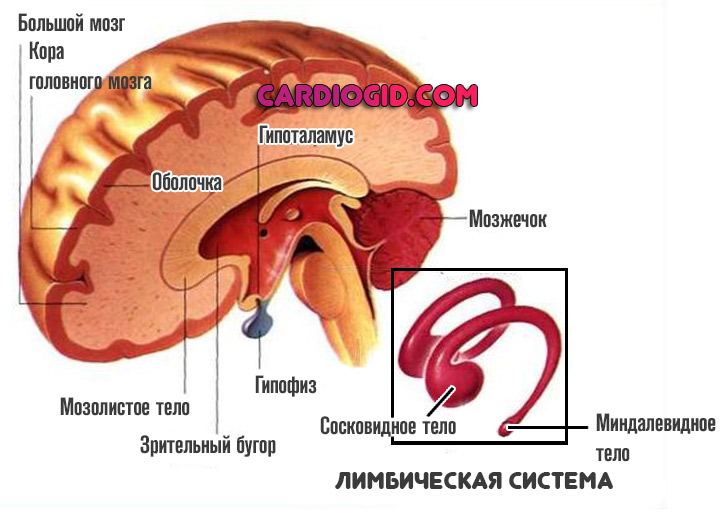
Лимбическая система
При поражении этой области человек утрачивает способность к обучению, возможно полное отсутствие обоняния.
Ствол головного мозга
Поражение практически всегда летально. Возникают проблемы с дыханием, сердечной деятельностью. Терморегуляция нарушается. Даже незначительные дисфункции в данной области часто заканчиваются смертью человека.
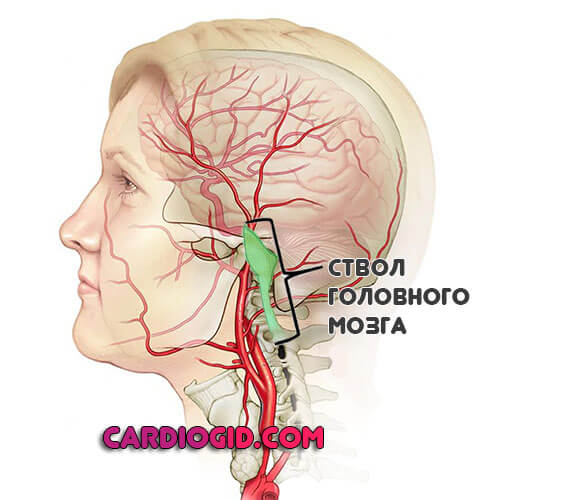
Ключевые симптомы оцениваются врачами еще при первичном осмотре. Это позволяет лучше понять характер нарушения.
Инфаркт головного мозга отличатся не от инсульта в этом аспекте, также процессы идентичны в прочих моментах.
Причины
Факторы развития стандартны и повторяются почти всегда:
- Атеросклероз. О нем уже было сказано. Закупорка сосудов холестериновыми бляшками или же сужение артерий, нарушение кровотока и, как итог, острое отмирание нервных тканей.
- Токсическое поражение, сопровождающееся расстройством клеточного дыхания. Встречается сравнительно редко. Но и такое возможно.
- Тромбоз. Закупорка сосуда сгустком крови.
- Скачок артериального давления. Сопровождается критической перегрузкой и нередко разрывом кровоснабжающей структуры. Считается одной из самых частых причин. Почти всегда соседствует с атеросклерозом.
- Хрупкость, недостаточная эластичность стенок сосудов. Например, на фоне сахарного диабета или прочих нарушений.
Есть огромное количество факторов риска: ожирение, курение, потребление спиртного, недостаточная или избыточная физическая активность. И прочие.
Разбираться во всем массиве должен специалист по неврологии. Также возможно привлечение доктора, сфера деятельности которого находится в области заболеваний сердца и сосудов.
Первая помощь
Действовать нужно быстро даже при подозрениях на церебральный инфаркт.
Алгоритм несложный:
- Вызвать скорую помощь. Самостоятельно помочь не выйдет ничем.
- Усадить пациента. Голову повернуть на бок. Ноги чуть приподнять, поставить на валик. Это позволит скорректировать гемодинамику. А изменение положения шеи предотвратит захлебывание рвотными массами в случае потери сознания.
- Важно, чтобы пациент успокоился. Эмоциональные реакции сделают только хуже. Двигаться нельзя.
- Открыть форточку или окно, чтобы обеспечить нормальную вентиляцию помещения.
- Давать какие-либо препараты запрещено. Потому как состояние может усугубиться.
- Принимать пищу, пить также недопустимо. Возможен обморок и выход содержимого желудка. Это опасно.
- Нужно постоянно контролировать показатели артериального давления, частоты сердечных сокращений, дыхание.
По прибытии скорой сообщить о состоянии пострадавшего кратко и четко. Если есть возможность — помочь с транспортировкой, сопроводить человека в стационар.
Диагностика
В остром состоянии на полное обследование времени нет. Необходима визуальная оценка, рутинный неврологический осмотр, проверка базовых рефлексов, также краткий опрос больного, если он в сознании.
Как правило, все очевидно. Уже после оказания первой помощи и стабилизации положения вещей можно перейти к поиску причин патологического процесса.
Перечень мероприятий примерно такой:
- Измерение артериального давления и частоты сердечных сокращений в течение 24 часов. Суточное мониторирование.
- Анализы крови: общий, биохимический, на сахар.
- Исследование мочи.
- ЭКГ и ЭХО. Оценка работы сердца и сосудов.
- Допплерография артерий головного мозга, шеи. Дуплексное сканирование.
- При необходимости проводится люмбальная пункция. Для забора цереброспинальной жидкости и ее исследования на предмет крови.
- Электроэнцефалография. Выявление мозговой активности в отдельных областях.
По необходимости перечень расширяют.
Лечение
Терапия строго в стационаре. Назначается группу медикаментов:
- Антиагреганты при ишемической форме поражения. Аспирин и его аналоги. Возможны родственные, но более мощные средства на основе гепарита и прочих веществ. Пентоксифиллин. Восстанавливают кровоток и питание.
- Ноотропы. Глицин, Фенибут. Ускоряют регенерацию.
- Цереброваскулярные. Пирацетам. Актовегин. Чтобы стабилизировать обеспечение нервных волокон необходимыми веществами.
- Противогипертензивные. Если есть повышение артериального давления. Бета-блокаторы (Метопролол), антагонисты кальция (Дилтиазем), диуретики в обязательном порядке (Фуросемид, при необходимости — Маннитол). Чтобы снизить нагрузку на мозг и предотвратить его отек.
Геморрагическая форма требует удаления гематомы. Оперативно.
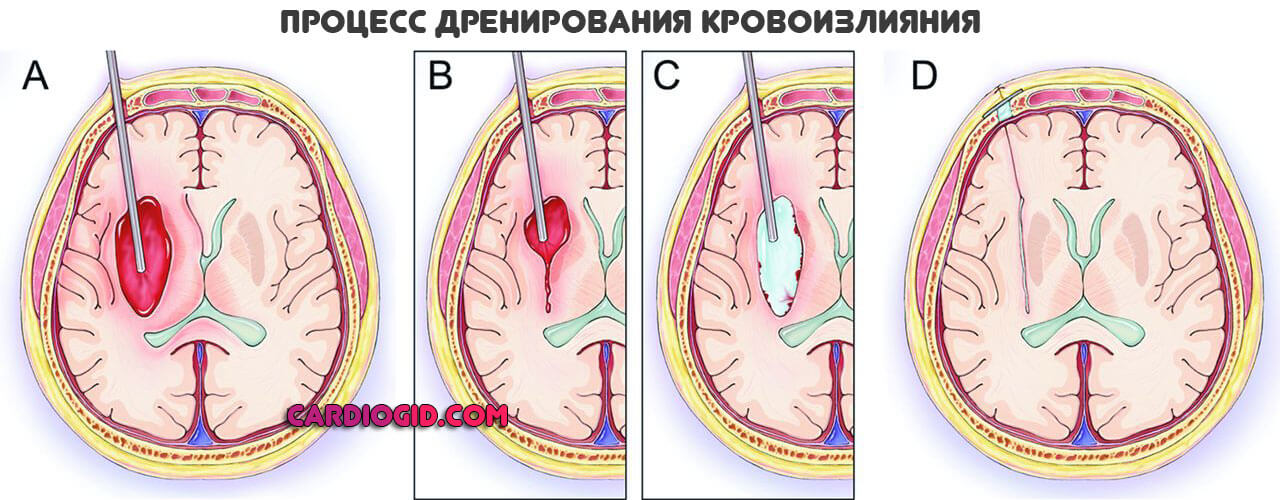
В дальнейшем все решает реабилитация и ее качество. На восстановление нужно от 12 до 24 месяцев. Наиболее активное переориентирование головного мозга происходит в первый год. Затем результаты не столь заметные.
Подробнее о реабилитации после инсульта читайте в этой статье.
Показана коррекция образа жизни: отказ от курения, спиртного, ограничение соли (до 6 граммов), сахара, исключение жирных блюд из рациона. Также оптимизация физической активности.
Прогноз
Зависит от формы, типа и локализации расстройства. Ишемический инфаркт головного мозга лечится лучше в отличие от геморрагического.
Обширная форма опаснее мелкоочаговой. И так далее.
Как правило, все виды имеют перспективы от условно до крайне неблагоприятных. Без терапии шансов нет вообще.
Последствия
Основное последствие инфаркта мозга — стойкий неврологический очаговый дефицит. При должной доле усилий удается провести коррекцию и избавиться от проблемы. По большей части.
Также велика вероятность смерти, тяжелой инвалидности. Инфаркт мозга, вызванный тромбозом церебральных артерий или прочими причинами, без коррекции почти всегда рецидивирует.
Каждый следующий эпизод тяжелее предыдущего. Риски гибели становятся выше. Потому терапия должна быть комплексной.
В заключение
Инфаркт головного мозга вариативен по клинической картине, течению и прогнозам. Лечение дает эффект не всегда, однако шансы все же есть.
Однако еще лучше — предотвратить развитие патологии. Достаточно регулярно проходить профилактические осмотры и выполнять рекомендации врачей.
Список литературы:
- Национальная ассоциация по борьбе с инсультом. Всероссийское общество неврологов. Ассоциация нейрохирургов России. Ишемический инсульт и транзиторная ишемическая атака у взрослых. Клинические рекомендации.
- РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2016. Инсульт. - Ишемический инсульт: обновленные Рекомендации 2018 года Американской ассоциации сердца/Американской ассоциации инсульта. Гузий А.В.
- КЛИНИЧЕСКИЙ ПРОТОКОЛ ИШЕМИЧЕСКИЙ ИНСУЛЬТ.Утвержден протоколом заседания Экспертной комиссии по вопросам развития здравоохранения МЗ РК.
Источник
Указанные ниже анализы крови, помогают определить риск развития ишемической болезни сердца, инсульта, периферических сосудов и при необходимости назначить лечение.
Липопротеин – А (Lp (а)) – белок крови, уровень которого указывает на повышенный риск развития сердечного приступа и инсульта.
Нормальное значение:
Желаемый уровень для взрослых: не более 30 мг / дл.
Подготовка к сдаче анализа:
Кровь берется для анализа после 12-часового голодания (за исключением употребления воды). Для получения более точных результатов, необходимо воздерживаться от проведения исследования, по крайней мере, в течение двух месяцев после перенесенного сердечного приступа, операции, инфекции, травмы или беременности.
Липопротеин А является липопротеидом низкой плотности (LDL), к которому присоединен белок называемый «апо». В настоящее время не полностью известно, какую функцию в организме выполняет липопротеин А, однако известно, что содержание в крови липопротеина А выше, чем 30 мг / дл, повышает риск развития инфаркта миокарда и инсульта. Кроме того, высокий уровень липопротеина А может привести к развитию жировой эмболии и повышает риск развития тромбов.
Особенно важно привести уровень ЛПНП (липопротеидов низкой плотности) к норме при повышенном содержании липопротеина А. Причинами высокого содержания липопротеина А являются заболевания почек и некоторые семейные (генетические) нарушения липидного обмена.
Аполипопротеин А1 (Аpо А1) – является основным белком ЛПВП (липопротеидов высокой плотности). Низкий уровень аполипопротеина А1 указывает на повышенный риск развития ранних сердечно-сосудистых заболеваний. Апо 1 чаще бывает снижен у пациентов страдающих гиподинамией, ожирением или употребляющих в пищу высокое количество жиров.
Нормальное значение:
Желаемый уровень для взрослого: более 123 мг / дл.
Подготовка к сдаче анализа:
Кровь должна быть забрана для анализа после 12-часового голодания (за исключением употребления воды). Для получения более точных результатов, необходимо воздерживаться от проведения исследования, по крайней мере, в течение двух месяцев после перенесенного сердечного приступа, операции, инфекции, травмы или беременности.
Аполипопротеин В (аpоВ) – основной белок, содержащийся в холестерине. Новое исследование предполагает, что ApoB является более лучшим общим маркером риска развития сердечно-сосудистых заболеваний, чем ЛПНП.
Нормальное значение:
Менее 100 мг / дл для лиц с низким / средним риском.
Менее 80 мг / дл для лиц с высоким риском, например, с сердечно-сосудистыми заболеваниями или сахарным диабетом.
Подготовка к сдаче анализа:
Кровь должна быть забрана для анализа после 12-часового голодания (за исключением употребления воды). Для получения более точных результатов, необходимо воздерживаться от проведения исследования, по крайней мере, в течение двух месяцев после перенесенного сердечного приступа, операции, инфекции, травмы или беременности.
Фибриноген – белок, содержащийся в крови и участвующий в системе свертывания крови. Однако, высокие уровни фибриногена могут повысить риск развития инфаркта миокарда и сосудистых заболеваний.
Нормальное значение:
Менее 300 мг / дл.
Подготовка к сдаче анализа:
Кровь должна быть забрана для анализа после 12-часового голодания (за исключением употребления воды). Для получения более точных результатов, необходимо воздерживаться от проведения исследования, по крайней мере, в течение двух месяцев после перенесенного сердечного приступа, операции, инфекции, травмы или беременности.
Повышенный уровень фибриногена чаще выявляется возрастных пациентов, у пациентов с повышенным артериальным давлением, массой тела и ЛПНП. С другой стороны, более низкий уровень фибриногена выявляется у пациентов употребляющих алкоголь и регулярно получающих физическую нагрузку. Рост уровня фибриногена наблюдается с менопаузой.
Высокочувствительный С-реактивный белок (протеин) (СRP) – белок, содержащийся в крови, который называют “маркером воспаления”, то есть его наличие указывает на воспалительный процесс в организме. Воспаление является нормальным ответом на многие физические состояния, включая лихорадку, травмы и инфекции. Но, воспалительный процесс, локализованный в стенке сосуда, играет важную роль в инициации и прогрессировании сердечно-сосудистых заболеваний. Воспаление (т.е. набухание и повреждение) внутренней стенки артерий является важным фактором риска развития таких сердечно-сосудистых заболеваний как, атеросклероз, инфаркт миокарда, внезапная смерть, инсульт, образование тромбов, а также заболеваний периферических артерий.
В Health Study Гарвардского Университета, в результате проведенных исследований, повышенный уровень CRP был более точным маркером развития коронарных заболеваний, чем уровень холестерина. В исследовании оценивались двенадцать различных маркеров воспаления у здоровых женщин в постменопаузе. После трех лет, С реактивный белок был самым сильным предиктором риска. Женщины в группе с самыми высокими уровнями CRP более чем в четыре раза чаще, умерли от ишемической болезни сердца, или пострадали от нефатального инфаркта или инсульта.
Совсем недавно, исследование JUPITER (Обоснование использования статинов для первичной профилактики) показало, что статины предотвращают болезни сердца и снижают риск инсульта, сердечного приступа, смерти у лиц с нормальным уровнем ЛПНП (плохой холестерин), но повышенным уровнем высокочувствительного С-реактивного белка (CRP).
В то время как повышенный уровень холестерина, ЛПНП и триглицеридов и низкий уровень ЛПВП являются независимыми факторами риска развития болезней сердца, высокочувствительный С – реактивный протеин предоставляет дополнительную информацию о воспалительном процессе в артериях, что невозможно определить по липидному спектру.
Нормальное значение:
Меньше, чем 1,0 мг / л = низкий риск развития сердечно-сосудистых заболеваний;
1,0 – 2,9 мг / л = промежуточный риск развития сердечно-сосудистых заболеваний;
более 3,0 мг / л = высокий риск развития сердечно-сосудистых заболеваний.
Иногда определяются уровни CRP 50 мг/л и выше, но обычно, уровень С – реактивного протеина выше 10 мг/л обусловлен иным воспалительным процессом, например, инфекцией, травмой, артритом, и т.д.
Таким образом, тестирование не должно происходить во время болезни или травмы. CRP должен быть исследован для оценки риска развития сердечно-сосудистых заболеваний у практически здоровых лиц, которые недавно не переносили то или иное инфекционное заболевание или другие серьезные заболевания. Те пациенты, у которых уровень CRP при исследовании, составил выше 10 мг/л, должны быть обследованы для выявления источника воспалительного процесса.
Подготовка к сдаче анализа:
Этот тест может быть выполнен в любое время дня, без какой бы то ни было подготовки. Единственным условием является – отсутствие острого воспаления.
Миелопероксидаза (МPО) – является маркером воспалительного процесса в артериях. В результате подобного процесса зачастую происходит разрушение атеросклеротических отложений в стенке сосуда, приводящее к тромбозу. Высокий уровень миелопероксидазы, в сочетании с другими факторами риска (CRP, ЛПНП, повышение артериального давления, лишний вес) является точным критерием повышенного риска развития сердечного приступа, инфаркта миокарда, внезапной смерти, инсульта или заболеваний периферических сосудов, в том числе у практически здоровых людей.
Нормальное значение:
Менее чем 400 мкм.
Подготовка к сдаче анализа:
Этот тест может быть выполнен в любое время дня и не требует голодания.
N-терминальный про-мозговой натрийуретический пептид (N-проМНП, NT-proBNT) – пептид, который продуцируется в предсердиях и желудочках сердца в ответ на повышение растяжимости кардиомиоцитов и увеличение давления в камерах сердца. Измеряя концентрацию NT-proBNP, можно судить о количестве синтезированного мозгового натрийуретического пептида. Уровень NT-proBNT тесно коррелирует с фракцией выброса левого желудочка и систолическим давлением в легочной артерии. Повышение уровня NT-proBNP указывает на высокую вероятность сердечной недостаточности и целесообразность соответствующего обследования для подтверждения диагноза.
Нормальное значение:
Менее чем в 125 пг / мл.
Подготовка к сдаче анализа:
Этот тест может проводиться в любое время в течение дня, голодание не требуется.
Уровень липопротеин – ассоциированной фосфолипазы (ЛП-ФЛА2, PLAC).
Высокие уровни липопротеин-ассоциированной секреторной фосфолипазы а2 (ЛП-ФЛА2) указывают на повышение риска развития сердечно-сосудистых заболеваний. Однако, в некоторых случаях, причиной повышенного уровня может быть не артериальная причина.
Нормальное значение:
Менее 200 нг / мл – относительно низкий риск развития сердечно-сосудистых заболеваний;
Между 200-235 нг / мл – средний риск развития сердечно-сосудистых заболеваний;
Более 235 нг / мл – высокий риск развития сердечно-сосудистых заболеваний.
Подготовка к сдаче анализа:
Кровь должна быть забрана для анализа после 12-часового голодания (за исключением употребления воды). Для получения более точных результатов, необходимо воздерживаться от проведения исследования, по крайней мере, в течение двух месяцев после перенесенного сердечного приступа, операции, инфекции, травмы или беременности.
Отношение альбумина к креатинину в моче. (Ualb / Cr). Появление альбумина в моче является признаком заболевания почек, сахарного диабета и сердечно-сосудистых осложнений.
Нормальное значение:
Более 30 мг / г указывает на повышенный риск сердечно-сосудистых заболеваний и диабетической нефропатии.
Более 300 мг / г указывает на клиническую нефропатию.
Подготовка к сдаче анализа:
Анализ мочи может быть проведен в любое время в течение дня и не требует поста.
Источник
