Аг при инфаркте миокарда

В большинстве случаев артериальная гипертензия и инфаркт миокарда тесно взаимосвязаны. Оба заболевания поражают сердечно-сосудистую систему. Гипертония в стадии декомпенсации приводит к тяжелым осложнениям, отражающимся на состоянии мозга, сердца и почек. Это обусловлено патофизиологией гемодинамики. Предынфарктное состояние является прямым последствием стойкого повышения АД. Диагностика сердечно-сосудистых патологий проводится с помощью лабораторных и инструментальных методов. Лечение обязательно включает прием гипотензивных препаратов и пожизненный контроль цифр артериального давления.

Артериальная гипертензия и инфаркт миокарда: основная взаимосвязь
При высоком АД меняется гемодинамика. Нагрузка на сердце повышается, оно начинает работать на износ. При этом страдают коронарные сосуды, кровоснабжающие сердечную мышцу. Когда на фоне гипертонии развивается атеросклероз, а бляшки закупоривают сосудистый просвет, количество крови, проходящее через него, снижается. Развивается кислородное голодание миокарда. Если ишемия длительная или перекрыто кровоснабжение большого участка сердечной мышцы, возникает инфаркт.
Инфарктное состояние является крайней степенью ишемической болезни, возникающей на фоне артериальной гипертонии. При нем происходит некроз участка миокарда.
Вернуться к оглавлению
Причины инфаркта при гипертензии
К ним относятся:
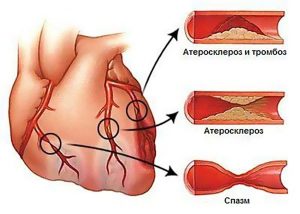 Спазм сосудов, атеросклероз, тромбоз часто приводят к серьезной патологии.
Спазм сосудов, атеросклероз, тромбоз часто приводят к серьезной патологии.
- Нарушение реологии крови. Когда на фоне высоких цифр систолического и диастолического артериального давления меняется гемодинамика, возникает недостаток кровоснабжения сердечной мышцы.
- Ишемия. При дефиците кровоснабжения миокарда через коронарные сосуды возникает его кислородное голодание.
- Атеросклероз. Образование атеросклеротических бляшек в сосудистом русле всегда сопровождает гипертонию.
- Рефлекторные спазмы. Высокое давление приводит к спазмированию сосудов, уменьшению их просвета и резкому нарушению кровоснабжения сердца.
Вернуться к оглавлению
Механизм развития
При гипертонии наблюдаются изменения во всех органах и системах. Она затрагивает головной мозг, кровеносное русло, почки и сердце. Сердечная мышца, выполняя функцию насоса, вынуждена с удвоенной силой нагнетать кровь в большой и малый круги кровообращения. Орган постепенно изнашивается. К этому добавляется, развившаяся на фоне гипертензии, коронарная недостаточность. Хроническая ишемия и постоянные скачки давления приводят к острому нарушению кровоснабжение миокарда и развитию его некроза. Этим термином медики обозначают отмирание определенного участка сердечной мышцы с выпадением ее функции.
Вернуться к оглавлению
Симптомы коронарного синдрома
Для инфаркта характерна такая клиническая симптоматика:
 Клиническим симптомом при патологическом состоянии является повышенное выделение липкого, холодного пота.
Клиническим симптомом при патологическом состоянии является повышенное выделение липкого, холодного пота.
- Внезапная боль за грудиной. Она похожа на стенокардию и иррадирует в шею, спину, правую или левую руку и челюсть. Болезненные ощущения носят приступообразный характер.
- Гипергидроз. У пациента появляется повышенная потливость. Пот холодный, липкий.
- Страх смерти. Это естественная реакция на нарушение гемодинамики, когда мозг недополучает достаточное количество кислорода, человек впадает в панику.
- Отсутствие купирования симптомов при приеме «Нитроглицерина».
- Специфическая поза. Пациент пытается сесть, опираясь на руки, и немного наклоняет туловище вперед. Так ему легче дышать.
- Синюшность кончиков пальцев и носогубного треугольника. При нарушениях кровообращения возникает цианоз этих участков.
- Потеря сознания. Если некрозом охвачен обширный участок сердечной мышцы, человек способен впадать в беспамятство.
Вернуться к оглавлению
Диагностические мероприятия
Для диагностики болезни проводятся такие лабораторные и инструментальные методики обследования:
- Общий анализ крови. Его данные показывают повышение количества лейкоцитов и скорости оседания эритроцитов.
- Биохимия крови. На анализе отмечается повышение трансаминаз, а именно аланинаминотрансферазы и аспартатаминотрансферазы. Рост концентрации ферментов свидетельствует о некрозе.
- Определение уровня креатинфосфокиназы. Этот специфический анализ является «золотым стандартом» при инфарктах.
- Электрокардиография. На электрокардиограмме при положительном диагнозе будут отмечаться специфические комплексы со смещением сегмента ST.
- Эхокардиография. На экране видно нарушение деятельности сердца, отображенное в ультразвуковом режиме.
- Тонометрия. При ней отмечаются сниженные цифры систолического и диастолического артериального давления вследствие недостаточной насосной функции миокарда.
Вернуться к оглавлению
Лечение патологии и дальнейшее ведение пациентов
С лечебной целью применяется медикаментозная терапия и коррекция образа жизни больных, перенесших инфаркт. Им рекомендуется прием антикоагулянтов, антиагрегантов и тромболитиков. Эти препараты уничтожают образовавшиеся в коронарных сосудах тромбы и предотвращают формирование новых. Пациенту выписывают диуретики. Эти мочегонные лекарства помогают выводить из организма лишнюю воду, чем снижают нагрузку на сердце. В схему лечения обязательно включают гипотензивные препараты. Среди них предпочтение отдают комбинированным формам бета-адреноблокаторов, ингибиторов ангиотензинпревращающего фермента и блокаторам кальциевых каналов. Рекомендации по изменению образа жизни включают диетическое питание и умеренную физическую активность.
Источник
Артериальной гипертензией (АГ) называется повышение систолического (САД) и диастолического (ДАД) давления до 140/90 мм рт. ст. и выше. При длительном повышении давления происходит спазм сосудов, стенки теряют эластичность и утолщаются, что создает риск их тромбирования. В результате кровь не попадает в миокард, отчего развивается инфаркт.

АГ и инфаркт
Инфарктом называется омертвение органа или ткани из-за прекращения кровоснабжения. При инфаркте миокарда (ИМ) такой очаг образуется в сердце. Страшен инфаркт высокой вероятностью летального исхода. Уровень АД непосредственно влияет на риск ИМ. Установлено, что риск получить ИМ у лиц после 40 лет удваивается при росте САД на каждые 20 мм рт. ст. или ДАД на 10 мм рт. ст. При этом снижение АД уменьшает частоту инфарктов практически в 3 раза. Такие данные указаны в рекомендациях ВОЗ и Международного общества гипертонии (Практическое руководство для врачей первичного звена здравоохранения, 1999 г).
Если пациент чувствует жжение или боль за грудиной, отдающую в руку или шею, у него холодный пот, бледная кожа, обмороки, а «Нитроглицерин» не помогает — нужно срочно вызывать скорую помощь. Это может быть инфаркт миокарда.
Вернуться к оглавлению
Факторы риска
| Фактор | Снижает риск ИМ | Повышает риск ИМ |
| Пол | Женский | У мужчин инфаркт миокарда встречается чаще |
| Возраст | До 40-ка лет | С каждым прожитым годом риск получить ИМ растет |
| Физическая активность | Даже минимальная физическая активность улучшает прогноз | Отсутствие физической активности |
| Сопутствующие заболевания | ― | Артериальная гипертензия, дислипидемия, сахарный диабет, заболевания почек, ишемическая болезнь сердца, сердечная недостаточность |
| Вредные привычки | Отказ от вредных привычек | Курение, алкоголь, кофе, скачки адреналина (например, при увлечении азартными играми и экстремальными видами спорта) |
| Стресс | Стрессоустойчивость и крепкие нервы | В стрессовых ситуациях повышается АД |
| Наследственность | ― | Сердечно-сосудистые заболевания в семейном анамнезе значительно увеличивают риск ИМ |
| Избыточный вес | Диета при ИМ стол № 10 | Индекс массы тела более 30 кг/м² |
Вернуться к оглавлению
Профилактика ИМ
 Профилактика инфаркта миокарда, всегда оставляет больше шансов его избежать.
Профилактика инфаркта миокарда, всегда оставляет больше шансов его избежать.
Это заболевание не возникает внезапно. Всю жизнь человек движется к тому, что организм стареет, работа органов нарушается. В том числе изнашивается сердце и система кровообращения. Но на скорость этих изменений можно оказать значительное влияние. Прежде всего, это изменение образа жизни. Чем раньше задаться вопросами профилактики инфаркта миокарда, тем больше шансов его избежать.
Вернуться к оглавлению
Отказ от вредных привычек
Никотин при курении действует раздражающим образом на стенки сосудов. Кроме того, идет дополнительная выработка адреналина. При этом растет давление и риск ИМ. Употребление алкоголя выше нормы также повышает АД. Любители выпить страдают гипертонией в 2 раза чаще других. Отказ от вредных привычек достаточно быстро приводит к нормализации сосудистого русла. Давление приходит в норму уже через 2 месяца без никотина.
Вернуться к оглавлению
Сбалансированное диетическое питание при инфаркте миокарда и артериальной гипертензии
Уменьшение количества пищи, пониженное содержания в ней жиров, вредного холестерина, жидкости и соли улучшает кровообращение и метаболизм в сердечной мышце. Не рекомендуется употреблять продукты, вызывающие метеоризм и вздутие (бобовые, хлеб, грубая клетчатка). Следует отказаться от жарки. Есть нужно небольшими порциями 5―6 раз в день, стараться максимально разнообразить еду. Больше внимания фруктам и овощам. А мед может отлично заменить сладости.
Вернуться к оглавлению
Повышение физической активности
Занятия физкультурой являются отличной профилактикой сердечно-сосудистых заболеваний. Если возраст или состояние здоровья уже не позволяют активно заниматься спортом, врачи советуют просто больше ходить пешком. Полезно ходить по лестнице в подъезде. Ежедневная ходьба по лестнице положительно влияет на сердечную мышцу и тонус сосудов, отсрочивая перспективу инфаркта. Даже пройти пару этажей, а потом вызвать лифт — уже огромный вклад в поддержку сердечной деятельности.
Вернуться к оглавлению
Мониторинг АД и холестерина в крови
Для сердечно-сосудистой катастрофы, такой как инфаркт, не так страшно повышенное давление, как его скачки.
Контролировать давление можно и самостоятельно тонометром. Важно проводить измерения давления 2 раза в день, не лениться записывать значения. Это впоследствии поможет врачу подобрать грамотную терапию. Не менее важно следить за уровнем липидов в крови. Излишний холестерин в крови провоцирует образование бляшек и тромбов, что ведет к закупорке сосуда и инфаркту. Начальные стадии атеросклероза замедляются при модификации образа жизни, отказе от вредных привычек и разумному подходу к питанию.
Источник
Содержание:
Инфаркт миокарда (ИМ) – самая серьезная клиническая форма ишемии сердца. Это острое, угрожающее жизни, состояние, обусловленное относительным либо абсолютным недостатком кровоснабжения определенной части миокарда вследствие тромбоза коронарной артерии, в результате чего формируется очаг некроза, т.е. область с отмершими клетками – кардиомиоцитами.
Инфаркт сердца – одна из ведущих причин смертности населения планеты. Его развитие напрямую зависит от возраста и пола человека. В связи с более поздним появлением атеросклероза у женщин инфаркты диагностируются у них в 3–5 раз реже, чем у мужчин. В группу риска попадают все представители мужского пола, начиная с 40-летнего возраста. У людей обоих полов, перешедших рубеж 55–65 лет, заболеваемость примерно одинакова. По статистике 30–35% всех случаев острого инфаркта сердечной мышцы заканчиваются летальным исходом. До 20% внезапных смертей вызваны этой патологией.
Причины инфаркта
Главные причины развития ИМ:
- Атеросклероз сосудов сердца, в частности коронарных артерий. В 97% случаев атеросклеротическое поражение стенок сосудов приводит к развитию ишемии миокарда с критическим сужением просвета артерий и длительным нарушением кровоснабжения миокарда.
- Тромбоз сосудов, к примеру, при коронарите различного генеза.Полное прекращение кровоснабжениямышцы происходит вследствиеобтурации (закупорки) артерий или мелких сосудов атеросклеротической бляшкой или тромбом.
- Эмболия венечных артерий, например, при септическом эндокардите, реже заканчивается образованием некротического очага, тем не менее являясь одной из причин формирования острой ишемии миокарда.
Нередко встречается сочетание вышеперечисленных факторов: тромб закупоривает спастически суженный просвет артерии, пораженной атеросклерозом или формируется в области атеросклеротической бляшки, выпяченной из-за произошедшего кровоизлияния в ее основание.
- Пороки сердца. Коронарные артерии могут отходит от аорты вследствие формирования органического поражения сердца.
- Хирургическая обтурация. Механическое вскрытие артерии или ее перевязка во время проведения ангиопластики.
Факторы риска инфаркта миокарда:
- Пол (у мужчин чаще).
- Возраст (после 40–65 лет).
- Стенокардия.
- Порок сердца.
- Ожирение.
- Сильный стресс или физическое перенапряжение при имеющейся ИБС и атеросклерозе.
- Сахарный диабет.
- Дислипопротеинемия, чаще гиперлипопротеинемия.
- Курение и прием алкоголя.
- Гиподинамия.
- Артериальная гипертония.
- Ревмокардит, эндокардит или другие воспалительные поражения сердца.
- Аномалии развития коронарных сосудов.
Механизм развития инфаркта миокарда
Течение болезни делится на 5 периодов:
- Прединфарктный (стенокардия).
- Острейший (острая ишемия сосудов сердца).
- Острый (некробиоз с формированием некротической области).
- Подострый (стадия организации).
- Постинфарктный (образование рубца в месте некроза).
Последовательность патогенетических изменений:
- Нарушение целостности атеросклеротического отложения.
- Тромбоз сосуда.
- Рефлекторный спазм поврежденного сосуда.
При атеросклерозе избыточный холестерин откладывается на стенках сосудов сердца, на которых образуются липидные бляшки. Они сужают просвет пораженного сосуда, замедляя кровоток по нему. Различные провоцирующие факторы, будь то гипертонический криз или эмоциональное перенапряжение, приводят к разрыву атеросклеротического отложения и повреждению сосудистой стенки. Нарушение целостности внутреннего слоя артерии активирует защитный механизм в виде свертывающей системы организма. К месту разрыва прилипают тромбоциты, из которых формируется тромб, закупоривающий просвет сосуда. Тромбоз сопровождается выработкой веществ, приводящих к спазмированию сосуда в области повреждения либо по всей его длине.
Клиническое значение имеет сужение артерии на 70% размера ее диаметра, при этом просвет спазмируется до такой степени, что кровоснабжение не может быть компенсировано. Это возникает вследствие атеросклеротических отложений на стенки сосудов и ангиоспазма. В результате нарушается гемодинамика области мышцы, получающей кровь через поврежденное сосудистое русло. При некробиозе страдают кардиомиоциты, недополучая кислород и питательные вещества. Нарушается метаболизм и функционирование сердечной мышцы, ее клетки начинают отмирать. Период некробиоза длится до 7 часов. При незамедлительно оказанной в этот промежуток времени медицинской помощи происходящие изменения в мышце могут быть обратимы.
При формировании некроза в пораженной области восстановить клетки и повернуть процесс вспять невозможно, повреждения приобретают необратимый характер. Страдает сократительная функция миокарда, т.к. некротизированная ткань не участвует в сокращении сердца. Чем обширнее область поражения, тем сильнее снижается сократимость миокарда.
Единичные кардиомиоциты или небольшие их группы гибнут спустя примерно 12 часов от начала острого заболевания. Через сутки микроскопически подтверждается массовое омертвление клеток сердца в зоне поражения. Замещение области некроза соединительной тканью начинается через 7–14 дней от начала инфаркта. Постинфарктный период продолжается 1,5–2 месяца, в течение которых окончательно формируется рубец.
Передняя стенка левого желудочка – наиболее частое место локализации некротической зоны, поэтому в большинстве случаев выявляется трансмуральный ИМ именно этой стенки. Реже поражается верхушечная область, задняя стенка или межжелудочковая перегородка. Инфаркты правого желудочка в кардиологической практике встречаются редко.
Классификация инфаркта миокарда
Относительно размера поражения ткани инфаркт миокарда бывает:
- Мелкоочаговый. Формируется один или несколько маленьких по размеру некротических участков. Диагностируется в 20% случаев от общего числа инфарктников. У 30% пациентов мелкоочаговый инфаркт трансформируется в крупноочаговый.
- Крупноочаговый (чаще трансмуральный). Образуется обширная область некроза.
По глубине некротического поражения различают:
- Трансмуральный. Некротическая область охватывает всю толщу миокарда.
- Субэпикардиальный. Участок с отмершими кардиомиоцитами прилегает к эпикарду.
- Субэндокардиальный. Некроз сердечной мышца в районе прилегания к эндокарду.
- Интрамуральный. Участок некроза находится в толще левого желудочка, но не доходит до эпикарда или эндокарда.
В зависимости от кратности возникновения:
- Первичный. Возникает первый раз.
- Повторный. Развивается через 2 месяца или позже после начала первичного.
- Рецидивирующий. Появляется на стадии формирования рубцовой ткани первичного инфаркта, т.е. в течение первых 2 мес. от первичного острого поражения миокарда.
Относительно локализации процесса:
- Левожелудочковый.
- Правожелудочковый.
- Септальный, или инфаркт межжелудочковой перегородки.
- Сочетанный, к примеру переднебоковой ИМ.
Отталкиваясь от электрокардиологических изменений, фиксируемых на кардиограмме:
- Q-инфаркт. Электрокардиограмма фиксирует сформировавшийся патологический з. Q или желудочковый комплекс QS. Изменения характерны для крупноочаговых ИМ.
- Не Q-инфаркт с инверсией з. Т и без патологии з. Q. Чаще встречается при мелкоочаговых инфарктах.
В зависимости от развития осложнений:
- Неосложненный.
- Осложненный.
Формы острого ИМ, относительно наличия и места расположения болей:
- Типичная. Боль сосредоточена в прекардиальной либо загрудинной области.
- Атипичная. Форма заболевания с атипичной локализацией болей:
Периоды заболевания:
- Острейший.
- Острый.
- Подострый.
- Постинфарктный.
Симптомы инфаркта миокарда
Интенсивность и характер болевых ощущений зависят от нескольких факторов: размера и локализации некротического очага, а также стадии и формы инфаркта. У каждого пациента клинические проявления различны в силу индивидуальных особенностей и состояния сосудистой системы.
Признаки типичной формы инфаркта миокарда
Яркая клиническая картина с типичным и выраженным болевым синдромом наблюдается при крупноочаговом (трансмуральном) инфаркте сердца. Течение болезни разделяю на определенные периоды:
- Прединфарктный, или продромальный период. У 43–45% инфарктников этот период отсутствует, т.к. болезнь начинается внезапно. Большинство пациентов перед инфарктом отмечают учащение приступов стенокардии, загрудинные боли становятся интенсивными и продолжительными. Изменяется общее состояние – снижается настроение, появляется разбитость и страх. Эффективность антиангинальных средств значительно снижается.
- Острейший период (от 30 мин до нескольких часов). При типичной форме острый инфаркт сопровождается нестерпимой загрудинной болью с иррадиацией в левую сторону туловища – руку, нижнюю челюсть, ключицу, предплечье, плечо, область между лопатками. Редко под лопатку или левое бедро. Боли могут быть жгучими, режущими, давящими. Некоторые ощущают распирание в груди или ломоту. В течение нескольких минут боль достигает своего максимума, после чего сохраняется до часа и дольше, то усиливаясь, то ослабевая.
- Острый период (до 2 суток, при рецидивирующем течении до 10 дней и дольше). У подавляющего большинства больных ангинозная боль проходит. Ее сохранение свидетельствует о присоединении эпистеноперикардиального перикардита либо о продолжительном течении ИМ. Нарушения проводимости и ритма сохраняются, также как и артериальная гипотензия.
- Подострый период (длительность – 1 мес). Общее состояние пациентов улучшается: температура нормализуется, проходит одышка. Полностью или частично восстанавливается сердечный ритм, проводимость, звучность тонов, но блокада сердца регрессу не поддается.
- Постинфарктный период – завершающий этап течения острого ИМ, длящийся до 6 месяцев. Некротическая ткань окончательно заменяется плотным рубцом. Сердечная недостаточность устраняется за счет компенсаторной гипертрофии сохранившегося миокарда, но при обширной площади поражения полная компенсация невозможна. В этом случае проявления сердечной недостаточности прогрессируют.
Начало боли сопровождается сильной слабостью, появлением обильного липкого (профузного) пота, чувством страха смерти, учащением сердцебиения. При физикальном обследовании выявляется бледность кожи, липкий пот, тахикардия и другие нарушения ритма (экстрасистолия, фибрилляция предсердий), возбуждение, одышка в покое. В первые минуты повышается артериальное давление, потом резко понижается, что свидетельствует о развивающейся недостаточности сердца и кардиогенном шоке.
При тяжелом течении развивается отек легких, иногда сердечная астма. Тоны сердца при аускультации приглушены. Появление ритма галопа говорит о левожелудочковой недостаточности, от степени выраженности которой зависит аускультативная картина легких. Жесткое дыхание, хрипы (влажные) подтверждают застой крови в легких.
Ангинозная боль в этом периоде нитратами не купируется.
В результате перифокального воспаления и некроза появляется лихорадка, сохраняющаяся на протяжении всего периода. Температура поднимается до 38,50 С, высота ее подъема зависит от размера некротического очага.
При мелкоочаговом инфаркте мышцы сердца симптоматика менее выражена, течение болезни не такое четкое. Редко развивается недостаточность сердца. Аритмия выражается в умеренной тахикардии, которая бывает не у всех больных.
Признаки атипичных форм инфаркта миокарда
Подобные формы характеризуются нетипичной локализацией болей, затрудняющей своевременную установку диагноза.
- Астматическая форма. Характерен кашель, приступы удушья, проливной холодный пот.
- Гастралгическая (абдоминальная) форма проявляется болями в эпигастральной области, рвотой, тошнотой.
- Отечная форма бывает при массивной очаге некроза, приводящем к тотальной сердечной недостаточности с отеками, одышкой.
- Церебральная форма характерна для пожилых пациентов с выраженным атеросклерозом не только сердечных, но и мозговых сосудов. Проявляется клиникой ишемии головного мозга с головокружениями, потерей сознания, шумом в ушах.
- Аритмическая форма. Единственным ее признаком может быть пароксизмальная тахикардия.
- Стертая форма отличается отсутствием жалоб.
- Периферическая форма. Боли могут быть только в руке, подвздошной ямке, нижней челюсти, под лопаткой. Иногда опоясывающая боль схожа с болями, возникающими при межреберной невралгии.
Осложнения и последствия инфаркта миокарда
- Тромбоз в желудочках.
- Острый эрозивный гастрит.
- Острый панкреатит либо колит.
- Парез кишечника.
- Желудочное кровотечение.
- Синдром Дресслера.
- Острая, а в дальнейшем хроническая прогрессирующая недостаточность сердца.
- Кардиогенный шок.
- Постинфарктный синдром.
- Эпистенокардиальный перикардит.
- Тромбоэмболии.
- Аневризма сердца.
- Отек легких.
- Разрыв сердца, приводящий к его тампонаде.
- Аритмии: пароксизмальная тахикардия, экстрасистолия, внутрижелудочковая блокада, фибрилляция желудочков и другие.
- Инфаркт легких.
- Пристеночный тромбоэндокардит.
- Психические и нервные расстройства.
Диагностика инфаркта миокарда
Анамнез болезни, электрокардиографические признаки (изменения на ЭКГ) и характерные сдвиги ферментативной активности в сыворотке крови являются основным критериями при диагностике острого ИМ.
Лабораторная диагностика
В первые 6 часов острого состояния в крови выявляется повышенный уровень белка – миоглобина, участвующего в транспортировке кислорода внутрь кардиомиоцитов. В течение 8–10 часов больше чем на 50% увеличивается креатинфосфокиназа, показатели активности которой нормализуются к концу 2 суток. Этот анализ повторяют каждые 8 часов. Если получают троекратный отрицательный результат, то инфаркт сердца не подтверждается.
На более позднем сроке необходим анализ на определение уровня лактатдегидрогеназы (ЛДГ). Активность этого фермента увеличивается спустя 1–2 суток от начала массового омертвления кардиомиоцитов, по прошествии 1–2 недель приходит в норму. Высокой специфичностью отличается повышение изоформ тропонина, увеличение уровня аминотрансфераз (АСТ, АЛТ). В общем анализе – повышение СОЭ, лейкоцитоз.
Инструментальная диагностика
ЭКГ фиксирует появление отрицательного з. Т либо его двухфазность в определенных отведениях (при мелкоочаговом ИМ), патологии комплекса QRS или з. Q (при крупноочаговом ИМ), а также различные нарушения проводимости, аритмии.
Электрокардиография помогает определить обширность и локализацию области омертвения, оценить сократительную способность сердечной мышцы, выявить осложнения. Рентгенологическое исследование малоинформативно. На поздних этапах проводят коронарографию, выявляющую место, степень сужения или непроходимости коронарной артерии.
Лечение инфаркта миокарда
При подозрении на инфаркт сердца срочно вызывают скорую помощь. До приезда медиков нужно помочь больному принять полусидячее положение с согнутыми в коленях ногами, ослабить галстук, расстегнуть одежду, чтобы она не стягивала грудь и шею. Открыть форточку или окно для доступа свежего воздуха. Под язык положить таблетку аспирина и нитроглицерина, которые предварительно измельчить или попросить больного их разжевать. Это необходимо для более быстрого всасывания действующего вещества и получения скорейшего эффекта. Если ангинозные боли не прошли от одной таблетки нитроглицерина, то его следует рассасывать через каждые 5 минут, но не больше 3 таблеток.
Больной с подозрением на инфаркт сердца подлежит незамедлительной госпитализации в кардиологическую реанимацию. Чем раньше реаниматологи начнут лечение, тем благоприятнее дальнейший прогноз: можно предупредить развитие ИМ, предотвратить появление осложнений, сократить площадь очага некроза.
Основные цели первоочередных лечебных мероприятий:
- снятие болевого синдрома;
- ограничение некротической зоны;
- предотвращение осложнений.
Купирование болевых ощущений – один из важнейших и неотложных этапов лечения ИМ. При неэффективности таблетированного нитроглицерина, его вводят в/в капельно либо наркотический анальгетик (например, морфин) + атропин в/в. В некоторых случаях проводят нейролептанальгезию – в/в нейролептик (дроперидол) + анальгетик (фентанил).
Тромболитическая и антикоагулянтная терапия направлена на сокращение зоны некроза. Впервые сутки от появления первых признаков инфаркта для рассасывания тромба и восстановления кровотока возможно проведение процедуры тромболизиса, но для предотвращения гибели кардиомиоцитов эффективнее ее делать в первые 1–3 часа. Назначают тромболитические препараты – фибринолитики (стрептокиназа, стрептаза), антиагреганты (тромбо-АСС), антикоагулянты (гепарин, варфарин).
Антиаритмическая терапия. Для устранения нарушений ритма, сердечной недостаточности, восстановления метаболизма в ткани сердца применяют антиаритмические препараты (бисопролол, лидокаин, верапамил, атенолол), анаболики (ретаболил), поляризующую смесь и т.д.
Для лечения острой недостаточности сердца используют сердечные гликозиды (коргликон, строфантин), диуретики (фуросемид).
Для устранения психомоторного возбуждения применяют нейролептики, транквилизаторы (седуксен), седативные средства.
Прогноз заболевания зависит от быстроты оказания первой квалифицированной помощи, своевременности проведения реанимационных мероприятий, размера и локализации очага поражения миокарда, наличия либо отсутствия осложнений, возраста пациента и имеющихся у него сопутствующих сердечно-сосудистых патологий.
Источник
