4 группа риска после инфаркта

В данной статье будет рассмотрен риск ССО 4 степени. Что это такое, станет понятно.
Степени гипертонической болезни
ССО рассматриваются как осложнения сердечно-сосудистой системы. К ним относится и гипертония.Криз гипертонический (резко повышается артериальное давление) у пациентов может развиться, независимо от стадии гипертонической болезни. Часто гипертонический криз сопровождается мушками в глазах, тошнотой, сильными головными болями пульсирующими, резким головокружением. При проявлении гипертонического криза следует вызвать незамедлительно скорую помощь. Различают несколько степеней тяжести данного заболевания. Рассмотрим их более подробно.
1 степень (легкая)

Первая стадия характеризуется постоянными скачками давления, оно сначала повышается, а затем приходит в норму самостоятельно. Первая стадия гипертонии чаще всего возникает вследствие сильных волнений, при нервных перенапряжениях, вызываемых гормоном стресса. При гипертонии 1 степени давление часто повышается до 140–159/90–99 мм ртутного столба.
Существует риск ССО 4 степени. Что это, будет рассмотрено ниже.
2 степень (умеренная)
Для гипертонии 2 степени характерно повышение давления до 160–179/100–109 мм рт. ст. Эта стадия болезни характеризуется тем, что артериальное давление гораздо реже приходит в норму самостоятельно. Более того, периоды нормальных показателей давления крайне недолго длятся. Эта стадия гипертонии обычно начинается с головных болей. В том числе возможно возникновение сжимающих или колющих болей в сердце, которые отдают в левую руку.
3 степень (тяжелая)

При 3 стадии гипертонии имеется давление 180 на 110 мм рт. ст. и выше. Для нее характерно стабильно повышенное давление и при снижении показателей человек чувствует слабость. Как правило, эта стадия характеризуется нарушениями работы сердца, головного мозга или почек. Также возможно появление ухудшения памяти, болей в грудной клетке, плохой концентрации внимания и других симптомов.
Вот, что такое гипертония. Симптомы и лечение рассмотрим в конце статьи.
Гипертония: риски
У кого может происходить развитие болезней сердечно-сосудистой системы? Следующие факторы повышают риск развития гипертонии: генетическая предрасположенность, хроническая усталость, малоподвижный образ жизни. Лечение сердечно-сосудистой системы в 3 раза чаще требуется малоподвижным людям, чем активным. Какие риски развития гипертонии существуют?
- Стресс. В большинстве случаев гипертонию вызывает повышение уровня гормона стресса – адреналина. Этот гормон в процессе воздействия на организм сужает просвет кровеносных сосудов. Результатом становится увеличение нагрузки на сердце, поскольку сердечная мышца выбрасывает больше крови и возрастает давление на стенки сосудов.
- Курение. Часто врачи лечат артериальную гипертонию курящих. У пациентов с гипертонической болезнью, которые не могут бросить курить, инсульт и инфаркт миокарда на 50-70% встречаются чаще.
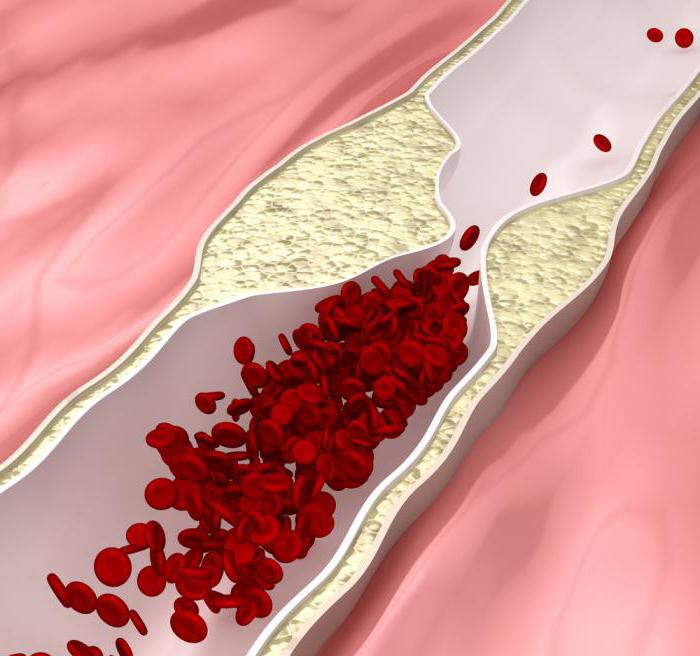
- Сахарный диабет. Степени риска ССО интересуют многих. При недостаточном выделении гормона инсулина, происходит нарушение обмена веществ в организме. Это в итоге может вызвать на стенке артерии отложение жироподобного вещества, холестерина, приводящего к образованию бляшек атеросклеротических и атеросклероза.
- Ожирение. Риск ССО 4 степени (что это такое, рассмотрим ниже) возникает чаще всего по причине лишнего веса. Внутри сосудов и на поверхности органов может откладываться жир. Эти накопления сужают артерию, следствием чего становится нарушение кровотока в ней. На сердечно-сосудистую систему в итоге оказывается повышенная нагрузка, выпячиваются, истончаются и могут разорваться стенки сосудов, что может привести к инсульту или инфаркту.

- Прием таблеток. Сюда входит употребление препаратов, снижающих аппетит, оральных контрацептивов высокогормональных, противовоспалительных средств и некоторых других лекарств. Чаще гипертония развивается у женщин в возрасте, курящих и с лишним весом, принимающих оральные контрацептивы. При проявлении симптомов сердечно-сосудистых заболеваний нужно проконсультироваться с кардиологом или гинекологом о необходимости отмены приема гормонов.
- Чрезмерное потребление соли. Водный баланс в организме регулируется натрием. При потреблении большого количества соленых продуктов или соли, лишний натрий и лишняя жидкость задерживаются в организме, повышают давление и создают отеки. В больших дозах соль может привести к повышению давления. Тогда ставится диагноз “гипертоническая болезнь”.
- Высокий холестерин. Повышенное содержание в крови холестерина вызывает отложения на стенках сосудов атеросклеротических бляшек. С течением времени становится более узким просвет артерии, а количество бляшек растет, результатом чего становится развитие атеросклероза. Под влиянием этой болезни поражаются сосуды большого и малого кругов кровообращения.
- Климакс. Гормоны половых желез с возрастом оказывают значительное влияние. Это называют климактерической гипертонией. Во время постменопаузы женщинам можно назначить гормональную терапию заместительную в том случае, если при приеме КОК не было гипертонии. Однако это не отменяет необходимости следить за артериальным давлением.
- Возраст. У людей с возрастом появляется риск ССО 4 степени. Что это такое, расскажем далее. Пожилые люди от 50 лет нуждаются в терапии артериального давления гораздо чаще, чем молодые, что связано с изношенностью их сердечно-сосудистой системы и частым ее подверганием атеросклерозу и другим сосудистым заболеваниям.
- Нарушенная работа эндокринной и нервной систем. В регулировке артериального давления одну из важнейших ролей играют гормоны. Наибольшее воздействие оказывают гормоны гипофиза, поджелудочной железы, щитовидки, и надпочечников. Сделать гормональный анализ стоит в случае, когда анализ крови показал нормальный уровень холестерина. Гипертоническая болезнь может быть обусловлена гормонами, если у родственников заболеваний ССС не было. При утверждении диагноза гипертонии, специалист укажет также на ближайшие лет 10 степени риска инсульта или инфаркта. Выделяется четыре степени риска, зависящие от стадии гипертонии и возможности ее развития.
Низкая (1-я) степень риска
Осложнения у пациентов с 1 группой риска гипертонии случаются в менее чем 15% случаев. К этой группе относятся пациенты без вышеперечисленных факторов риска.
Средняя (2-я) степень риска
2-й уровень риска свидетельствует о гипертонии 2 степени, и осложнения у этих пациентов наступают в 15-20% случаев. Если присутствует один или два показателя, описанные выше, ко 2-й группе риска относят также пациентов первой стадии.
Высокая (3-я) степень риска
Оформляют ли инвалидность при гипертонии? Разберемся.

В эту группу включены пациенты с тяжелой стадией болезни. Даже если факторы риска, такие как диабет, ожирение и прочие, отсутствуют у пациентов с гипертонией 3 степени, то они попадают в 3-ю группу риска. Это свидетельствует о том, что инсульт или инфаркт могут возникнуть с вероятностью в 20-30%. Гипертония 3 степени может быть у больных первой-второй стадий развития болезни при наличии большого количества вышеперечисленных факторов риска. Зачастую наличие гипертонии с риском 3 уровня может означать развитие у пациента почечной или сердечной недостаточности.
Очень высокая (4-я) степень риска
Вероятность инфаркта или инсульта в течение 10 ближайших лет свыше 30% у больных гипертонией 4 степени. 4 уровню риска при болезни гипертонией 3 степени подвергаются пациенты с сахарным диабетом, курящие или с прочими факторами из списка выше. Чем большее число показателей, тем инсульт или инфаркт вероятней. Инвалидность при гипертонии в тяжелой стадии может быть оформлена.
Клинические ассоциированные состояния
- Поражение сосудов глазного дна (отек зрительного нерва, кровоизлияние).
- Нарушения работы сердца (одышка, боли грудной клетки).
- Сосудистые заболевания (выпячивание стенок сосудов, расслаивание аорты).
- Болезни мозга (ухудшение памяти, головокружения, головные боли, нарушения кровообращения).
- Сбои работы почек (отеки конечностей, малое образование мочи).
Очень опасна гипертония. Симптомы и лечение часто взаимосвязаны.
Лечение гипертонии
В чем заключаются основные принципы терапии? Назначается прием на постоянной основе препаратов, снижающих давление. Также и медикаменты с пролонгированным действием, которые достаточно пить один раз в сутки.

Лечение сердечно-сосудистых заболеваний успешно в следующих случаях:
- При корректировке питания. При возникновении любой стадии гипертонии, пациент должен соблюдать диету. Необходимо уменьшение употребления сладкой, мучной и жирной пищи, поскольку по данным статистики чаще всего сердечно-сосудистая система страдает у полных людей. Для сохранности здоровья сосудов также нужно ограничить потребление соли. В блюда можно добавлять специи и травы, чтобы сделать их менее пресными. Питание при гипертонии (повышенном давлении) должно быть тщательно продуманным.
- Отказ от сигарет. По здоровому сосуду достаточно свободно перемещаются кровяные тельца, эритроциты, поскольку он довольно широкий. У курящих людей просвет вены или артерии сужается, что ведет к слипанию эритроцитов, в результате чего образуются комки, оседающие на стенках артерий или вен и мешающие кровообращению. С течением времени артерия и кровеносные сосуды закупорятся, что повлечет за собой летальный исход. При нарушении кровообращения в коронарных артериях, питающих сердце сосудах, развивается сердечная недостаточность. Статистика говорит, что при отказе от курения лечение медикаментами артериальной гипертонии гораздо эффективнее.
- Уменьшение волнений. Сердечно-сосудистые осложнения развиваются и по причине стресса. Выше уже упоминалось, что выброс адреналина, то есть влияние гормонов, является довольно частой причиной, вызывающей спазм сосудов. Для исправной работы сердечно-сосудистой системы необходимо по мелочам не нервничать. На должностях руководителей риск гипертонии гораздо выше, поскольку там больше стрессов, что является научно обоснованным фактом.
- Занятия физическими упражнениями. Если работа сидячая, то во время лечения необходимо постепенно увеличивать физическую нагрузку. Сердечную мышцу помогают тренировать постоянные занятия физкультурой. У людей неподготовленных появляется одышка и учащается сердечный ритм при малейшей нагрузке, в результате чего повышается АД. Для повышения эффективности лечения гипертонии нужно ежедневно уделять 10-15 минут физическим упражнениям.
- Уровень калия. Микроэлемент калий способствует нормальной работе сердца, а точнее регулирует сокращения сердечной мышцы. В том числе он участвует при образовании импульсов электрических в поддержании сердечного ритма. Нормальный ритм здорового взрослого человека 60-75 ударов/мин. Если в организме недостаточно калия, возникает аритмия, нарушения сердечного ритма сокращений. Необходимо увеличить употребление сухофруктов: абрикосовой, персиковой кураги, сушеных вишен, чернослива, изюма для здоровья сердца и увеличения эффективности лечения ССС.
- Употребление витаминов С и Е. С – витамин для укрепления стенок артерий и прочих кровеносных сосудов, а Е способствует повышению их эластичности. Для лечения сосудистой системы и сохранения здоровья сосудов, необходимо употреблять сырые фрукты и овощи. Антиоксиданты помогает сохранить и короткая термическая обработка. Питание при гипертонии (повышенном давлении) играет важную роль.
Гипертонический криз: оказание первой помощи
Если у человека возникли симптомы развития гипертонического криза, надо:
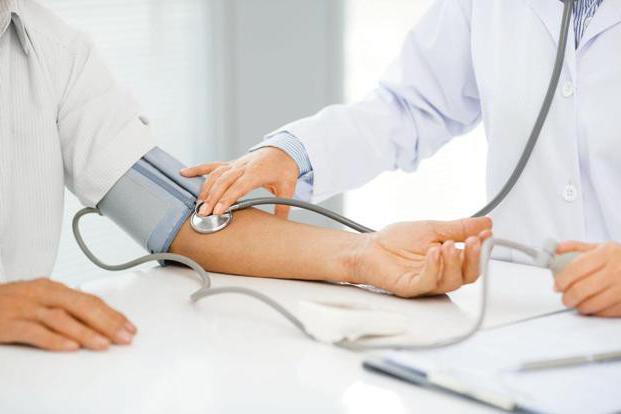
- Успокоиться и прервать физическую нагрузку. Прилечь или присесть с приподнятой головой, померить АД.
- При высоком давлении или, если это первый раз возникновения гипертонического криза, надо сразу же вызвать скорую.
- Измерять артериальное давление каждые 20-30 минут, делая записи в дневнике.
- Если этот гипертонический криз повторный и вам уже известны препараты, которые помогают, нужно попытаться снизить самостоятельно артериальное давление, приняв рекомендованные врачом лекарства на случай, если АД резко повысится.
В чем еще заключается первая помощь при гипертоническом кризе?
- Можно использовать препараты из домашней аптечки, которые быстро действуют: «Клофелин» 0,075мг, «Нифедепин» 10 мг, «Каптоприл» 25 мг.
- Лучше, если давление будет снижаться постепенно и нормализуется за 2-6 часов, что зависит от исходного уровня. Через час, если давление останется высоким, более 180/100 мм ртутного столба, нужно еще раз выпить лекарство.
- При появлении стенокардии (загрудинных болей) принимают нитроглицерин под язык (таблетку или спрей). Если необходимо, прием повторяется несколько раз до прекращения болей. Стенокардия, длящаяся более получаса после приема нитроглицерина, может являться признаком инфаркта миокарда.
Первая помощь при гипертоническом кризе должна оказываться незамедлительно.
- При появлении чувства страха или нервного возбуждения до криза или на его фоне необходимо принять успокоительное средство («Валокордин», «Настойку валерьяны» или «Корвалол»).
- Устаревшие или неэффективные средства, типа «Дибазола», «Но-шпы», «Папазола», «Дротаверина», «Баралгина», «Спазмалгона» и прочие подручные средства применять не нужно. Это только ухудшит состояние и затянет гипертонический криз.
- Пожилым пациентам АД нельзя резко снижать за короткий промежуток времени. Головокружение, сонливость и слабость могут являться признаками недостаточности кровоснабжения мозга, что может привести к возникновению инсульта.
- Скорая помощь незамедлительно должна быть вызвана, если это первое возникновение гипертонического криза; появились симптомы загрудинной боли, головокружения, выраженной одышки, перебоев работы сердца, слабости, нарушения движения конечностей; гипертонический криз затянулся после приема медикаментов.
Когда вам удалось справиться с помощью врачей скорой помощи или самостоятельно с гипертоническим кризом, нужно обязательно обратиться к кардиологу или терапевту.
Ведь очень опасна гипертоническая болезнь. Риск 4 – в особенности.
Источник
Факторы риска и варианты лечения крайних стадий гипертонии
Содержимое
Гипертония – довольно серьезное заболевание, которое влияет на общее постоянное состояние здоровья, а также на сердце и все кровеносные сосуды. Если у вас был установлен такой диагноз, необходимо тщательно и постоянно следить за собой и при резких ухудшениях обращаться к лечащему врачу. Какие есть степени заболевания? Есть ли риск получения инфаркта или инсульта?
Степени гипертонической болезни
Легкая 1 степень. На первой стадии болезни артериальное давление постоянно прыгает: повышается, самостоятельно возвращается к нормальному показателю. Гипертония 1 степени возникает из-за сильных переживаний, нервного перенапряжения.
Умеренная 2 степень. Давление повышается еще больше и уже труднее стабилизируется. Все реже показатели сами приходят в норму. Также период нормального артериального давления длится недолго.
Тяжелая 3 степень. Гипертония этой степени превышает самые высокие показатели. Эта стадия отличается стабильно повышенным артериальным давлением. Чувство слабости сопровождает понижение показателей. Болезнь начинает проявлять неприятные симптомы: боль в грудной клетке, плохая память и концентрация внимания.
Степени риска гипертонической болезни
Кто склонен к активному развитию заболеваний сосудов и сердца? Риск гипертонии повышается при нескольких факторах:
- постоянная усталость;
- генетическая расположенность;
- малоподвижный образ жизни.
Стресс. Гипертония в 10% случаев вызывается повышением адреналина в крови – гормона стресса. В процессе постоянного воздействия на ваш организм адреналин сужает просветы кровеносных сосудов. В результате слишком сильно повышается нагрузка на сердце.
Курение. Врачи достаточно часто занимаются лечением гипертонии у курящих. У пациентов, которые по определенным причинам не могут отказать себе в сигаретах, инфаркт миокарда и инсульты встречают намного чаще.
Сахарный диабет. Если инсулин вырабатывается организмом в недостаточном объеме, нарушается естественный обмен веществ. В результате же на стенках артерии может откладываться холестерин, которые приводит к непременному образованию атеросклеротических бляшек, развитию прогрессирующего атеросклероза.
Ожирение. Жир откладывается на поверхности органов и внутри сосудов. Из-за таких вредных скоплений артерия сильно сужается, что приводит к нарушениям кровотока.
Прием гормональных контрацептивов. При использовании таких препаратов чаще наблюдается гипертоническая болезнь у курящих девушек. Проконсультируйтесь со своим лечащим врачом, стоит ли отменять прием гормонов.
Высокое потребление соли. Натрий отлично регулирует водный баланс организма. Если употреблять в пищу большое количество соли или же соленых продуктов, у вас будет задерживаться лишний натрий и жидкость, которая повышает отеки.
Повышенный холестерин. При высокой концентрации холестерина на стенках сосудов начинают откладываться небольшие бляшки. Со временем они начинают расти, а просвет артерии сужается. В результате активно развивается атеросклероз.
Климакс. С возрастом значительное влияние оказывают гормоны половых желез. В этом случае можно говорить о климактерической распространенной гипертонии. Женщинам в трудный период менопаузы назначают активную терапию.
Возраст. Люди, которым более 50 лет, нуждаются в активном и результативном лечении артериальной гипертонии. Это непосредственно связано с тем, что их сердечная и сосудистая системы уже довольно изношены, поэтому подвержены заболеваниям.
Нарушение работы систем. Гормоны действительно играют очень важную роль в регулировке артериального давления. Больше всего действуют гормоны щитовидки, поджелудочной железы, а также гипофиза.
Диагностировав гипертонию, врач указывает риск и степени возникновения инфаркта, инсульта в ближайшие лет 10. В зависимости от самой стадии болезни и склонности к ее постоянному развитию выделяют аж 4 степени риска.
Инфаркт миокарда
Инфаркт миокарда – очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
Общие сведения
Инфаркт миокарда – очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
В возрасте 40-60 лет инфаркт миокарда в 3–5 раз чаще наблюдается у мужчин в связи с более ранним (на 10 лет раньше, чем у женщин) развитием атеросклероза. После 55-60 лет заболеваемость среди лиц обоего пола приблизительно одинакова. Показатель летальности при инфаркте миокарда составляет 30—35%. Статистически 15—20% внезапных смертей обусловлены инфарктом миокарда.
Нарушение кровоснабжения миокарда на 15-20 и более минут приводит к развитию необратимых изменений в сердечной мышце и расстройству сердечной деятельности. Острая ишемия вызывает гибель части функциональных мышечных клеток (некроз) и последующее их замещение волокнами соединительной ткани, т. е. формирование постинфарктного рубца.
В клиническом течении инфаркта миокарда выделяют пять периодов:
- 1 период – предынфарктный (продромальный): учащение и усиление приступов стенокардии, может продолжаться несколько часов, суток, недель;
- 2 период – острейший: от развития ишемии до появления некроза миокарда, продолжается от 20 минут до 2 часов;
- 3 период – острый: от образования некроза до миомаляции (ферментативного расплавления некротизированной мышечной ткани), длительность от 2 до 14 суток;
- 4 период – подострый: начальные процессы организации рубца, развитие грануляционной ткани на месте некротической, продолжительность 4-8 недель;
- 5 период – постинфарктный: созревание рубца, адаптация миокарда к новым условиям функционирования.
Причины инфаркта миокарда
Инфаркт миокарда является острой формой ИБС. В 97—98% случаев основой для развития инфаркта миокарда служит атеросклеротическое поражение венечных артерий, вызывающее сужение их просвета. Нередко к атеросклерозу артерий присоединяется острый тромбоз пораженного участка сосуда, вызывающий полное или частичное прекращение кровоснабжения соответствующей области сердечной мышцы. Тромбообразованию способствует повышенная вязкость крови, наблюдаемая у пациентов с ИБС. В ряде случаев инфаркт миокарда возникает на фоне спазма ветвей венечных артерий.
Развитию инфаркта миокарда способствуют сахарный диабет, гипертоничесая болезнь, ожирение, нервно-психическое напряжение, увлечение алкоголем, курение. Резкое физическое или эмоциональное напряжение на фоне ИБС и стенокардии может спровоцировать развитие инфаркта миокарда. Чаще развивается инфаркт миокарда левого желудочка.
Классификация инфаркта миокарда
В соответствии с размерами очагового поражения сердечной мышцы выделяют инфаркт миокарда:
На долю мелкоочаговых инфарктов миокарда приходится около 20% клинических случаев, однако нередко мелкие очаги некроза в сердечной мышце могут трансформироваться в крупноочаговый инфаркт миокарда (у 30% пациентов). В отличие от крупноочаговых, при мелкоочаговых инфарктах не возникают аневризма и разрыв сердца, течение последних реже осложняется сердечной недостаточностью, фибрилляцией желудочков, тромбоэмболией.
В зависимости от глубины некротического поражения сердечной мышцы выделяют инфаркт миокарда:
- трансмуральный – с некрозом всей толщи мышечной стенки сердца (чаще крупноочаговый)
- интрамуральный – с некрозом в толще миокарда
- субэндокардиальный – с некрозом миокарда в зоне прилегания к эндокарду
- субэпикардиальный – с некрозом миокарда в зоне прилегания к эпикарду
По изменениям, фиксируемым на ЭКГ, различают:
- «Q-инфаркт» – с формированием патологического зубца Q, иногда желудочкового комплекса QS (чаще крупноочаговый трансмуральный инфаркт миокарда)
- «не Q-инфаркт» – не сопровождается появлением зубца Q, проявляется отрицательными Т-зубцами (чаще мелкоочаговый инфаркт миокарда)
По топографии и в зависимости от поражения определенных ветвей коронарных артерий инфаркт миокарда делится на:
- правожелудочковый
- левожелудочковый: передней, боковой и задней стенок, межжелудочковой перегородки
По кратности возникновения различают инфаркт миокарда:
- первичный
- рецидивирующий (развивается в срок 8 недель после первичного)
- повторный (развивается спустя 8 недель после предыдущего)
По развитию осложнений инфаркт миокарда подразделяется на:
По наличию и локализации болевого синдрома выделяют формы инфаркта миокарда:
- типичную – с локализацией боли за грудиной или в прекардиальной области
- атипичные – с атипичными болевыми проявлениями:
- периферические: леволопаточная, леворучная, гортанно-глоточная, нижнечелюстная, верхнепозвоночная, гастралгическая (абдоминальная)
- безболевые: коллаптоидная, астматическая, отечная, аритмическая, церебральная
- малосимптомную (стертую)
- комбинированную
В соответствии с периодом и динамикой развития инфаркта миокарда выделяют:
- стадию ишемии (острейший период)
- стадию некроза (острый период)
- стадию организации (подострый период)
- стадию рубцевания (постинфарктный период)
Симптомы инфаркта миокарда
Предынфарктный (продромальный) период
Около 43% пациентов отмечают внезапное развитие инфаркта миокарда, у большей же части больных наблюдается различный по продолжительности период нестабильной прогрессирующей стенокардии.
Острейший период
Типичные случаи инфаркта миокарда характеризуются чрезвычайно интенсивным болевым синдромом с локализацией болей в грудной клетке и иррадиацией в левое плечо, шею, зубы, ухо, ключицу, нижнюю челюсть, межлопаточную зону. Характер болей может быть сжимающим, распирающим, жгучим, давящим, острым («кинжальным»). Чем больше зона поражения миокарда, тем более выражена боль.
Болевой приступ протекает волнообразно (то усиливаясь, то ослабевая), продолжается от 30 минут до нескольких часов, а иногда и суток, не купируется повторным приемом нитроглицерина. Боль сопряжена с резкой слабостью, возбуждением, чувством страха, одышкой.
Возможно атипичное течение острейшего периода инфаркта миокарда.
У пациентов отмечается резкая бледность кожных покровов, липкий холодный пот, акроцианоз, беспокойство. Артериальное давление в период приступа повышено, затем умеренно или резко снижается по сравнению с исходным (систолическое
Источник
